Inleiding
Binnenkort wordt u opgenomen in het Slingeland Ziekenhuis voor het plaatsen van een knieprothese. Om u hierop zo goed mogelijk te kunnen voorbereiden, ontvangt u deze folder. Hierin vindt u alle informatie die voor u belangrijk is in de periode voor, tijdens en na uw opname.
Heeft u nog opmerkingen over de de folder, dan horen wij dat graag.
Team Orthopedie
Inhoudsopgave
1. Adressen en telefoonnummers2. Het kniegewricht2.1 Een gezond kniegewricht
2.2 Wat zijn de klachten
2.3 Wanneer een knieprothese
3. Traject voorafgaand aan de totale knieprothese3.1 Bezoek aan huisarts
3.2 Bezoek aan polikliniek Orthopedie
3.3 Voorbereiding op de operatie
3.4 Opnamedatum
4. Voorbereiding op de opname en operatie4.1 Voorbereiding thuis
4.2 Wat neemt u mee naar het ziekenhuis
4.3 Wat neemt u niet mee naar het ziekenhuis
4.4 Nuchter zijn
4.5 Ontstekingen en wondjes
4.6 Gebruik bodylotion/make-up/nagellak
4.7 Niet ontharen
5. De opname5.1 Waar meldt u zich
5.2 Opnameduur
5.3 Gemengd verplegen
5.4 Voorbereiding op de operatie
6. De operatie6.1 Het verloop van de operatie
6.2 Mogelijke complicaties
6.3 Wanneer contact opnemen
7. Na de operatie7.1 Na de operatie op de afdeling
7.2 Pijn en pijnbestrijding
7.3 Effecten van de verdoving
7.4 Trombose
8. De revalidatie8.1 Algemeen
8.2 Oefeningen
8.3 Lopen
8.4 Traplopen
8.5 Houdings- en bewegingsadviezen
9. Weer naar huis9.1 Algemeen
9.2 Adviezen voor thuis
9.3 Controles
9.4 Bereikbaarheid bij complicaties
10. De belangrijkste aandachtspunten op een rij10.1 Algemeen
10.2 De meest gestelde vragen
11. Interessante websites 12. Uw mening telt
13. Eigen aantekeningen 1. Adressen en telefoonnummers
Slingeland Ziekenhuis
Kruisbergseweg 25
Tel. (0314) 32 99 11 | Postadres:
Postbus 169
7000 AD Doetinchem |
Polikliniek Orthopedie (route 6, souterrain)(0314) 32 96 18
Verpleegafdeling A2 (orthopedie) (0314) 32 93 62
Vragen
Als u vragen heeft, kunt u op werkdagen van 08.30 tot 16.30 uur contact opnemen met de polikliniek Orthopedie, telefoonnummer (0314) 32 96 18.
2. Het kniegewricht
2.1 Een gezond kniegewricht
Het kniegewricht bestaat uit drie botdelen: het dijbeen (bovenbeen), het scheenbeen (onderbeen) en de knieschijf. De uiteinden van de botten (gewrichtsvlakken) zijn bekleed met een laagje kraakbeen. Tussen dit kraakbeen ligt de meniscus, welke functioneert als een elastische schokdemper of stootkussen.
Een gezond kniegewricht heeft een mooi glad oppervlak. Het aanwezige kraakbeen zorgt dat de knie soepel kan scharnieren. Het kraakbeen is elastisch en vangt ook schokken en stoten op. Een stevig omhulsel (het kapsel) houdt de botdelen van het gewricht op hun plaats. Om dit kapsel heen zitten de kniebanden, pezen en spieren. De spieren zorgen voor de beweging van het gewricht, de pezen voor de stevigheid. | 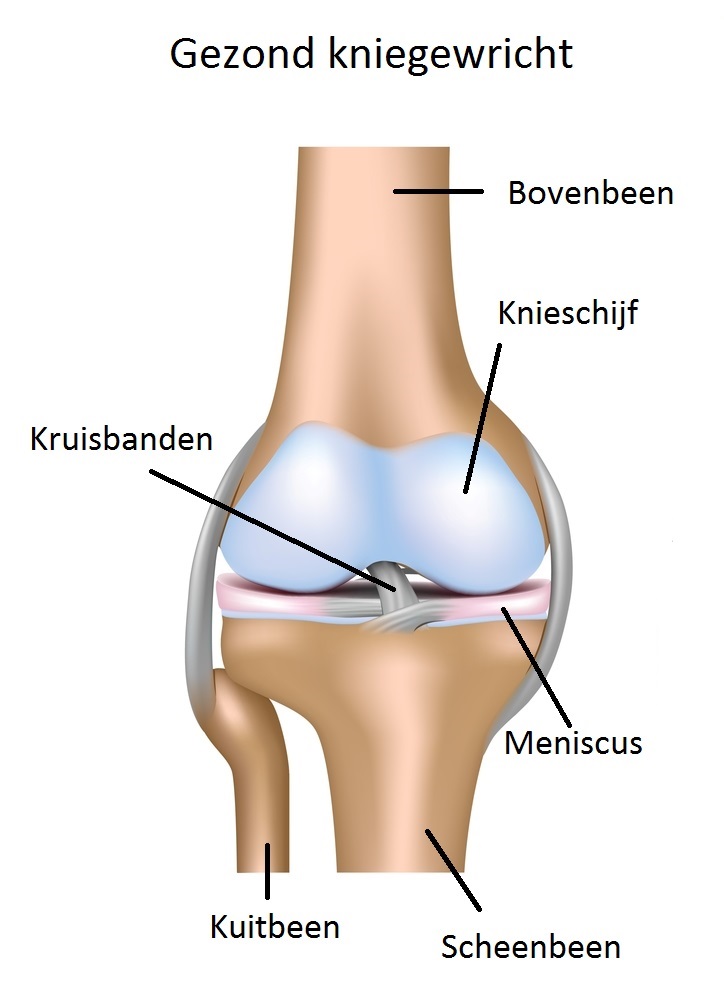 |
2.2 Wat zijn de klachten
De meest voorkomende klacht bij artrose (slijtage) is pijn. Deze pijn ervaart u op de plek van de knie waar de slijtage zich voordoet.
Bij een versleten knie treedt de pijn meestal op bij lopen, traplopen en lang staan. De pijn wordt veroorzaakt doordat kleine stukjes kraakbeen, die losraken van het gewrichtsoppervlak, door het gewrichtskapsel worden ingesloten. Dit veroorzaakt daar een lokale irritatie, ook wel ontsteking genoemd.
Naast pijn zijn stijfheid en vochtophoping in de knie veel voorkomende klachten. Ook kunnen uw benen door het slijten van het kraakbeen scheef gaan staan.
Bij slijtage van het kraakbeen wordt het gewrichtskapsel aangetast. Hierdoor wordt het steeds moeilijker om in evenwicht te blijven bij het lopen. Uiteindelijk kan het laagje kraakbeen helemaal verdwijnen, waardoor het bewegen steeds moeilijker en ook pijnlijker wordt. Uiteindelijk zal lopen nauwelijks meer mogelijk zijn. | 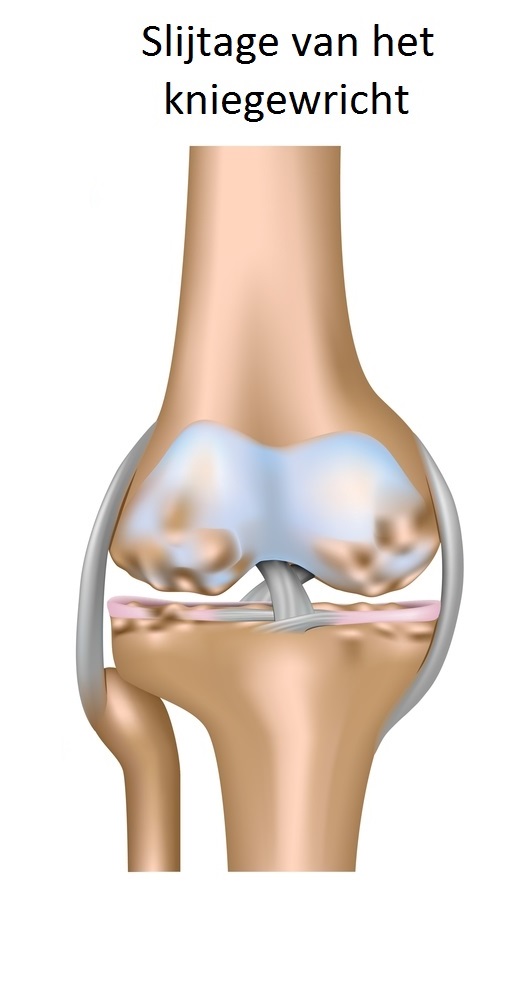 |
2.3 Wanneer een knieprothese
Als de slijtage doorzet en de klachten toenemen, helpen pijnmedicatie en fysiotherapie meestal niet meer. Een operatie is dan de enige oplossing.
Het vervangen van een kniegewricht door een knieprothese is een veel voorkomende operatie, waar mensen met een versleten knie baat bij hebben. De pijn zal sterk verminderen of geheel verdwijnen en de bewegings- en loopfunctie zal aanzienlijk verbeteren.
De orthopedisch chirurg vervangt het gewricht door een knieprothese wanneer door slijtage of beschadiging de gladde kraakbeenlaag van het gewricht is aangetast.
3. Traject voorafgaand aan de totale knieprothese
Vanaf het moment dat u met klachten naar de huisarts gaat, tot en met het moment dat u met de nieuwe knieprothese loopt, gebeurt er heel veel. Kort samengevat ziet het traject er als volgt uit:
3.1 Bezoek aan huisarts
U wordt door uw huisarts verwezen naar de polikliniek Orthopedie om uw klachten verder te laten beoordelen en eventueel een operatie af te spreken.
3.2 Bezoek aan polikliniek Orthopedie
De specialist:
- bespreekt uw klachten met u;
- doet lichamelijk onderzoek en eventuele aanvullende onderzoeken;
- stelt de diagnose aan de hand van alle verzamelde gegevens;
- bespreekt de mogelijke operatieve en niet-operatieve behandelingen;
- bespreekt de mogelijke gevolgen en complicaties van de operatieve en niet-operatieve behandelingen met u.
Na alle informatie te hebben ontvangen, beslist u of u geopereerd wilt worden. Als u besluit dat u geopereerd wilt worden, vraagt de specialist uw toestemming voor de operatie en noteert hij uw toestemming in het medisch dossier.
3.3 Voorbereiding op de operatie
Direct na de afspraak met uw arts maakt de secretaresse van de polikliniek een afspraak voor u bij de
zelfmeetkiosk. De zelfmeetkiosk vindt u in de centrale hal. U meldt zich aan met dezelfde QR-code waarmee u zich aanmeldde bij uw afspraak op de polikliniek. Vervolgens meet u heel eenvoudig zelf uw bloeddruk, hartslag, saturatie (zuurstofgehalte in het bloed), lengte en gewicht. Heeft u geen andere afspraken meer in het ziekenhuis? Dan kunt u na de metingen bij de zelfmeetkiosk naar huis.
Via het patiëntenportaal
Mijn Slingeland ontvangt u digitale vragenlijsten. Het is belangrijk deze vragenlijsten zo spoedig mogelijk in te vullen. De informatie uit de vragenlijsten is namelijk noodzakelijk om uw gezondheid in kaart te brengen voor de operatie.
De secretaresse van het pre-operatieve spreekuur bekijkt de metingen en zal als dat nodig is nog aanvullend onderzoek (zoals een hartfilmpje of bloedonderzoek) voor u aanvragen. Het Centraal Planbureau maakt voor u een afspraak voor de pre-operatieve screening. Deze afspraak vindt of in het ziekenhuis of digitaal plaats. De keuze is afhankelijk van de operatie en uw gezondheidstoestand. Let op: Het Centraal Planbureau kan pas een afspraak maken wanneer de vragenlijsten zijn ingevuld.
Afspraak op het pre-operatief spreekuur
Als de voorbereiding op uw operatie in het ziekenhuis plaatsvindt, heeft u een afspraak op het pre-operatief spreekuur. U heeft dan een gesprek met de apothekersassistent en de anesthesioloog. De apothekersassistent neemt uw medicijngebruik met u door. Neem voor deze afspraak altijd uw actuele medicatieoverzicht mee. Dit overzicht is verkrijgbaar bij uw eigen apotheek. De anesthesioloog bespreekt met u op welke manier u wordt verdoofd tijdens de operatie en met welke medicijnen u eventueel (tijdelijk) dient te stoppen.
Meer informatie over de manier van verdoven vindt u in de
folder Anesthesie. Deze folder staat voor u klaar in Mijn Slingeland. Hier vindt u ook een instructievideo over de preoperatieve voorbereiding.
De voorbereiding op uw ziekenhuisopname en uw eventuele nazorg ontvangt u digitaal via Mijn Slingeland of er wordt een telefonische afspraak met u gemaakt.
Digitale voorbereiding
Als de voorbereiding op uw operatie digitaal plaatsvindt, hoeft u niet naar het ziekenhuis voor het pre-operatief spreekuur. U ontvangt alle informatie via Mijn Slingeland. Daarna volgt er wel nog een telefonische afspraak met de apothekersassistent en de anesthesioloog en indien nodig met de verpleegkundige.
Meer informatie over het aanvragen van zorg na een ziekenhuisopname, vindt u in de folders:
Vraag ernaar bij de verpleegkundige of raadpleeg deze folders op
www.slingeland.nl.
3.4 Opnamedatum
Een medewerker van het Centraal Planbureau neemt enkele weken voor de operatie contact met u op om alles definitief met u door te spreken. Ze vertelt op welke datum u geopereerd wordt en of er verder nog bijzonderheden zijn.
4. Voorbereiding op de opname en operatie
Een goede voorbereiding op de operatie is erg belangrijk. Deze begint al voor de ziekenhuisopname.
4.1 Voorbereiding thuis
- Bij het wassen van uw benen en het aantrekken van ondergoed, sokken, broek en schoenen heeft u na de operatie hulp of hulpmiddelen nodig. Bedenk voor de operatie welke hulp u na de operatie verwacht nodig te hebben.
- U dient zich voor de operatie aan te melden bij een fysiotherapeut bij u in de buurt. Wij adviseren om samen met uw fysiotherapeut te kijken hoe u vóór de operatie uw conditie kunt behouden en/of verbeteren. Een goede conditie vóór de operatie helpt u om sneller en beter te herstellen na de operatie. De fysiotherapeut geeft daarnaast instructies over het leren lopen met een loophulpmiddel. De fysiotherapeut begeleidt u ook vanaf het moment dat u weer thuiskomt in het revalidatieproces. Het is noodzakelijk dat u bij thuiskomst de fysiotherapie snel voortzet.
- Wij raden u aan om thuis een bed beneden te plaatsen. U kunt dan na de operatie overdag liggend rusten. Ook kan het zijn dat na de operatie het traplopen niet lukt, moeizaam gaat, of nog niet verantwoord is volgens de fysiotherapeut. In dat geval moet u beneden slapen. Via de thuiszorgwinkel kunt u een bed huren. U kunt ook zelf een bed beneden plaatsen, eventueel opgehoogd met een extra matras of door klossen.
- Indien er boven geen toilet aanwezig is, kunt u alleen boven slapen als er een po-stoel aanwezig is die boven kan staan.
- U mag bij vertrek uit het ziekenhuis niet zelf met de auto naar huis rijden. Zorg ervoor dat iemand u na de operatie kan ophalen uit het ziekenhuis of dat u met een (rolstoel)taxi gaat.
- U mag vanaf 3 weken vóór de operatie tot 3 weken ná de operatie geen pedicurebehandeling ondergaan.
4.2 Wat neemt u mee naar het ziekenhuis
Zorgt u ervoor dat u bij de opname het volgende bij u heeft:
- Alle medicijnen die u gebruikt in de originele verpakking en uw actuele medicatieoverzicht (verkrijgbaar bij uw eigen apotheek).
- Informatie over eventuele allergieën, vraag dit zo nodig na bij uw huisarts.
- Makkelijk zittende rekbare kleding die u direct na de operatie kunt aantrekken, bijvoorbeeld een trainingsbroek.
- Een bakje voor gebitsprothese en/of koker voor de bril.
- Stevige schoenen of sandalen die de hele voet omsluiten en een ruwe zool hebben (houd er rekening mee dat uw voeten wat dikker kunnen zijn na de operatie).
- Het loophulpmiddel waar u reeds mee loopt (bijv krukken of rollator). Als u pas na de operatie een loophulpmiddel nodig heeft, kunt u deze na uw operatie laten meenemen door uw naaste.
4.3 Wat neemt u niet mee naar het ziekenhuis
- Sieraden
- Veel geld
- Waardevolle papieren
4.4 Nuchter zijn
Voor de operatie moet u nuchter zijn. Dat wil zeggen dat u tijdelijk niets mag eten en drinken. Tot wanneer u mag eten en drinken, is afhankelijk van het tijdstip waarop u in het ziekenhuis wordt verwacht. Hoe lang u niets mag eten en drinken, staat beschreven op de
nuchterkaart. Deze krijgt u mee tijdens het pre-operatief spreekuur.
4.5 Ontstekingen, wondjes en smetvlekken
Als u een ontsteking in uw lichaam heeft (bijvoorbeeld een blaasontsteking, tandvleesontsteking, nagelriemontsteking, schimmelinfectie, wondinfectie of luchtweginfectie), meld dit dan ruim voor de operatie aan de secretaresse van de orthopedisch chirurg. Dit geldt ook voor huidproblemen, zoals wondjes en puistjes rondom het operatiegebied, rode liezen of smetplekken onder de borsten. Er bestaat een kans dat de operatie niet doorgaat, omdat er een te hoog risico is voor een infectie op de prothese.
4.6. Gebruik bodylotion/make-up/nagellak
U mag op de opnamedag geen bodylotion en/of make-up gebruiken. Ook eventuele nagellak moet u verwijderen.
4.7 Niet ontharen
Bij u vindt een operatie plaats in het lichaamsgebied waar mogelijk haar groeit. Door te ontharen kunt u wondjes in de huid krijgen. Hierdoor ontstaan sneller infecties tijdens of na een operatie. Dit willen we zoveel mogelijk voorkomen. Daarom vragen wij u minimaal een week voor de operatie niet meer zelf het operatiegebied te ontharen. De orthopedisch chirurg bepaalt in het ziekenhuis of het nodig is om te ontharen
5. De opname
5.1 Waar meldt u zich
U meldt zich op het afgesproken tijdstip bij de medewerker van de receptiebalie bij de hoofdingang. U wordt hier opgehaald en naar de verpleegafdeling gebracht. Hier verblijft u tot de operatie.
5.2 Opnameduur
De gemiddelde opnameduur is twee dagen (één nacht).
5.3 Gemengd verplegen
Op de afdeling is sprake van gemengd verplegen. Dit betekent dat zowel mannen als vrouwen op één kamer worden verpleegd.
5.4 Voorbereiding op de operatie
- Op de verpleegafdeling stelt de verpleegkundige u nog een aantal vragen en hoort u hoe laat u wordt geopereerd. Daarnaast neemt de verpleegkundige uw medicatie met u door. Hij/zij meet uw bloeddruk, hartslag en temperatuur en markeert de linker- of rechterkant waaraan u geopereerd wordt.
- Ongeveer 45 minuten voor de operatie krijgt u operatiekleding aan. Ook krijgt u slaap- en pijnmedicatie, om te voorkomen dat u na de operatie veel pijn heeft. Vlak voor de ingreep brengt de verpleegkundige u naar de operatiekamer. Daar stapt u over op de operatietafel. De operatieassistenten sluiten u aan op de bewakingsapparatuur. De anesthesioloog houdt zo onder andere uw bloeddruk en ademhaling constant in de gaten. U krijgt een infuusnaald in uw arm, waardoor vocht en medicatie worden toegediend. Om infecties te voorkomen, krijgt u vlak voor de operatie antibiotica via het infuus. Daarna geeft de anesthesioloog u de verdoving die met u besproken is.
6. De operatie
6.1 Het verloop van de operatie
Tijdens de operatie vervangt de orthopedisch chirurg het aangetaste kniegewricht door een kunstgewricht, de prothese. Om het kniegewricht te bereiken, maakt de arts een snede over de voorkant van de knie. Vervolgens opent hij het gewrichtskapsel.
De orthopedisch chirurg zaagt de versleten gewrichtsvlakken af. Ter hoogte van het bovenbeen en scheenbeen vervangt hij de gewrichtsvlakken door metalen gedeelten. Deze worden vastgezet met botcement. Tussen de metalen gedeelten plaatst de orthopedisch chirurg een hard kunststof blokje (polyethyleen). Daardoor is het mogelijk om de knie te buigen en te strekken. Soms vervangt hij ook de achterzijde van de knieschijf door een prothese.
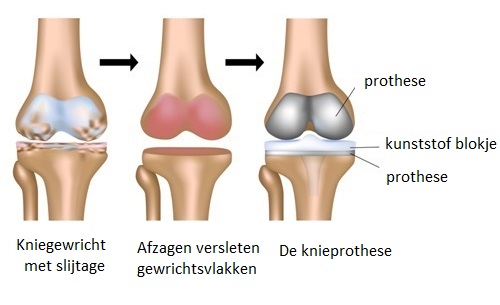
Zowel van het bovenbeen als het onderbeen worden de gewrichtsvlakken van de knie vervangen. Er zijn twee mogelijkheden:
- Totale knieprothese
- Partiële knieprothese; de binnenzijde van de knie wordt gedeeltelijk vervangen door een prothese
Na het plaatsen van de knieprothese spuit de orthopedisch chirurg 150 cc pijnstillende/verdovende vloeistof in het gewricht. Hierdoor heeft u na de operatie minder pijn en kunt u beter bewegen. Tot slot hecht de orthopedisch chirurg de operatiewond. De operatie duurt ongeveer anderhalf uur en is een ‘middelzware’ ingreep.
6.2 Mogelijke complicaties
Bloeduitstorting en vochtophoping
De meeste patiënten hebben na de operatie een bloeduitstorting bij de wond. Het been kan na enkele dagen ook dikker worden door vochtophoping. Na ongeveer zes weken ziet uw been er meestal weer slank uit. Wanneer u veel hinder heeft van de vochtophoping, kunt u contact opnemen met de polikliniek Orthopedie. U krijgt dan een therapeutisch elastische kous (TEK-kous). Deze kous trekt u aan tot halverwege uw bovenbeen. De kous voorkomt zwelling in de knie. U kunt de kous opgestuurd krijgen of ophalen in het ziekenhuis.
Trombosebeen
Omdat u geopereerd bent aan uw been en na de operatie minder beweegt, is er een kans dat u een trombosebeen krijgt. Bij een trombosebeen ontstaat er een bloedpropje in de bloedvaten waardoor het bloed niet goed doorstroomt. Als deze bloedprop losschiet, kan deze elders in het lichaam voor problemen zorgen (bijvoorbeeld een longembolie).
Om een trombosebeen te voorkomen krijgt u dagelijks een tabletje met een bloedverdunnend middel (rivaroxaban). Deze moet u tot 14 dagen (twee weken) na de operatie blijven slikken. Als u bloedverdunnende middelen gebruikt, bespreekt de arts met u hoe u hiermee om moet gaan.
In sommige gevallen wordt in plaats van tabletten een (onderhuidse) injectie (Fraxiparine) voorgeschreven om trombose te voorkomen. Deze kunt u zelf injecteren.
Doorliggen (decubitus)
Doorliggen is een beschadiging van de huid of onderliggend weefsel. Het ontstaat door voortdurende druk op de huid en het schuiven in bed.
Het is belangrijk om:
- regelmatig uw billen op te tillen (liften) in bed, zoals de verpleegkundige u heeft uitgelegd;
- te melden aan de verpleegkundige wanneer u pijn heeft aan uw stuit, hielen, heupen of rug;
- voldoende en gevarieerd te eten.
Ontsteking of infectie in uw lichaam
Als u in de toekomst ergens in uw lichaam een ontsteking of infectie krijgt, vertel dan aan uw huisarts, specialist of tandarts dat u een gewrichtsprothese heeft. Meestal heeft u dan antibiotica nodig om een infectie van de knieprothese en het gebied er omheen te voorkomen.
Als na ontslag uit het ziekenhuis (zelfs tot jaren later) het geopereerde gebied warm aanvoelt, rood ziet of als er vocht uitkomt en u koorts heeft, moet u contact opnemen met uw huisarts.
Infectie
Door een infectie kan de knieprothese loslaten. Een infectie treedt in 1 à 2 procent van de gevallen op. In het geval van een infectie zijn er twee opties: de prothese kan worden behouden of de prothese wordt verwijderd. In beide gevallen is een langdurige behandeling van antibiotica noodzakelijk. Als de prothese moet worden verwijderd, kan meestal na zes tot twaalf weken behandeling met antibiotica een nieuwe prothese worden geplaatst.
Vaat- of zenuwletsel
Een vaat- of zenuwletsel is een zelden voorkomende complicatie. De orthopedisch chirurg informeert u hierover.
Loslating prothese
Op de lange duur, tussen de vijftien en twintig jaar, kan een nieuwe knie ‘los gaan zitten’. Een nieuwe operatie is dan nodig om de oude knieprothese te verwijderen en indien mogelijk een nieuwe knieprothese in te brengen.
6.3 Wanneer contact opnemen
Waarschuw uw huisarts:
- bij abnormale pijn en zwelling;
- bij veel wondafscheiding, zoals wondvocht of pus;
- bij koorts hoger dan 38,5 °C;
- bij een dik, glanzend en pijnlijk onderbeen.
Wanneer het wondgebied rood en gezwollen is en warm aanvoelt of wanneer er vocht uit komt, moet u contact opnemen met uw huisarts. Uw huisarts is op de hoogte van uw situatie. Indien nodig overlegt de huisarts met de specialist in het ziekenhuis. Buiten kantoortijden en in het weekend kunt u de huisartsenpost bellen.
7. Na de operatie
Na de operatie gaat u naar de uitslaapkamer. Blijven uw bloeddruk, hartslag en ademhaling stabiel, dan wordt u naar verpleegafdeling A2 gebracht. Hier blijft u tot u naar huis gaat. De ochtend na de operatie wordt er een röntgenfoto gemaakt.
7.1 Na de operatie op de afdeling
Infuus
Op de dag van de operatie krijgt u vocht toegediend via het infuus. Wanneer u voldoende drinkt, verwijdert de verpleegkundige het infuus.
Verzorging
Zodra het mogelijk is, mag u zichzelf weer wassen bij de wastafel of onder de douche. De verpleegkundige ondersteunt u hierbij.
Bewegen met fysiotherapeut en/of verpleegkundige
Als uw gezondheidssituatie het toelaat, helpt de fysiotherapeut en/of verpleegkundige u uit bed.
Echo van de blaas
U krijgt in principe geen urinekatheter na de operatie. Het kan zijn dat u na de operatie moeite heeft met plassen. Dit kan komen door bijvoorbeeld de ruggenprik. Als u moeilijk kunt plassen, wordt er met een echo (bladderscan) gekeken hoe vol uw blaas is. Als u bij een volle blaas niet zelf kunt plassen, brengt de verpleegkundige tijdelijk een urinekatheter in. Dit is een flexibel kunststof slangetje dat via de urinebuis in de blaas wordt gebracht. Hierdoor loopt de urine vanzelf af en wordt opgevangen in een zakje.
Visite lopen door de orthopedisch chirurg
Dagelijks komt in de ochtend een orthopedisch chirurg, physician assistant of verpleegkundig specialist op de afdeling om visite te lopen. Hij/zij bekijkt hoe het met u gaat, maakt afspraken met de verpleegkundige over het zorgproces en beantwoordt uw vragen.
7.2 Pijn en pijnbestrijding
Het is normaal dat u na de operatie wat pijn heeft. Pijn hebben is geen prettige ervaring en is niet goed voor uw herstel. Pijn heeft ook een remmende werking op de mate van bewegen. Na de operatie schrijft de anesthesioloog medicatie tegen de pijn voor. Deze pijnstilling krijgt u op vaste tijden toegediend. Geeft u duidelijk aan of de pijnbestrijding voldoende is. Zo nodig kan de orthopedisch chirurg, physician assistant of verpleegkundig specialist de medicatie bijstellen.
7.3 Effecten van de verdoving
Het is mogelijk dat u door de verdoving last krijgt van bijwerkingen. Wanneer u een ruggenprik heeft gehad, komt het gevoel in uw benen langzaam terug. Ook kunt u last hebben van rugpijn. Dit heeft te maken met uw houding tijdens de operatie. De rugpijn verdwijnt meestal binnen enkele dagen. U kunt ook last van hoofdpijn hebben. Neem wat meer rust. Als u plat op bed gaat liggen, kan dat de hoofdpijn verminderen. Deze klachten verdwijnen binnen een week.
Na de algehele verdoving (narcose) kunt u last hebben van slaperigheid, misselijkheid of overgeven. Ook kunt u keelpijn hebben. Dat komt omdat u tijdens de narcose bent beademd door middel van een buis in uw keel. Het kan ook voorkomen dat u last van spierpijn heeft. Zelfs enige tijd na de operatie kunt u zich niet helemaal fit voelen.
7.4 Trombose
U krijgt dagelijks een tabletje met een bloedverdunnend middel (rivaroxaban). Dit is om trombose te voorkomen. Dit bloedverdunnende middel neemt u tot twee weken na de operatie één keer per dag in, tenzij de orthopeed iets anders met u heeft afgesproken. In sommige gevallen wordt in plaats van tabletten een (onderhuidse) injectie (Fraxiparine) voorgeschreven om trombose te voorkomen. Deze kunt u zelf injecteren.
8. De revalidatie
8.1 Algemeen
Na de operatie leert u weer opnieuw lopen. Stap voor stap leert u hoe u normale bewegingen, zoals lopen en traplopen, op de juiste manier uitvoert. De oefeningen verbeteren de kracht en de beweeglijkheid van uw been. De therapie wordt afgestemd op uw situatie. De voortgang van de revalidatie varieert namelijk per persoon. De fysiotherapeut begeleidt u tijdens de revalidatie.
U mag uw knie na de operatie volledig belasten.
De revalidatie begint met spieroefeningen in bed. De fysiotherapeut bepaalt samen met u welk hulpmiddel het meest geschikt voor u is om mee te lopen. Ook bekijkt de fysiotherapeut of het voor u geschikt is om weer trap te leren lopen.
Thuis revalideert u verder door de oefeningen te doen die u in het ziekenhuis geleerd heeft. Deze oefeningen vindt u ook terug in de animatievideo's die voor u klaar staan in Mijn Slingeland. U krijgt in het ziekenhuis een verwijsbrief en een overdracht voor fysiotherapie thuis. U dient zelf een afspraak te maken met de fysiotherapeut. Oefen liever vaak en kort, in plaats van één keer lang achter elkaar.
De eerste vier tot zes weken (geteld vanaf de operatiedatum) blijft u lopen met één of twee kruk(ken). Als dit niet mogelijk is, gebruikt u een looprek of een rollator. Wanneer u voldoende spierkracht heeft, mag u weer zonder krukken lopen.
Leren lopen na de operatie vraagt veel tijd en energie. Het duurt ongeveer een half tot een heel jaar voordat u weer volledig hersteld bent.
8.2 Oefeningen
Met de volgende oefeningen kunt u de dag van de operatie beginnen:
- Beweeg uw tenen en voeten op en neer (ter voorkoming van trombose).
- Span uw bovenbeenspieren aan; knieën strekken, knieholtes in het matras duwen en uw tenen naar uw neus trekken.
- Span uw bilspieren aan door uw billen samen te knijpen.
Het is belangrijk dat u de oefeningen een aantal keer per dag doet. U bouwt dan spierkracht op in uw benen en billen. U kunt deze oefeningen ook zelf uitvoeren.
8.3 Lopen
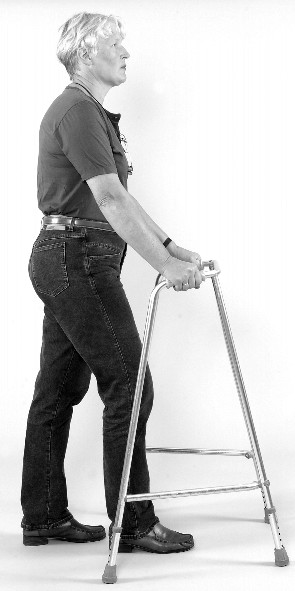
Let op: op alle foto’s is de patiënt aan de rechterknie geopereerd.
Lopen met een looprek
- Zet eerst uw looprek naar voren.
- Plaats vervolgens uw geopereerde been naar voren.
- Zet daarna uw niet-geopereerde been ernaast of voorbij.
| 
|
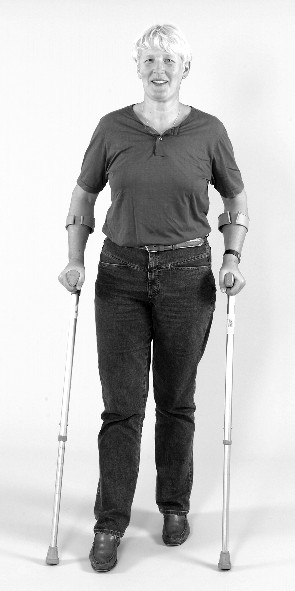
Lopen met krukken
- Zet uw elleboogkrukken gelijktijdig naar voren.
- Plaats vervolgens uw geopereerde been precies tussen de twee krukken.
- Zet als laatste uw niet-geopereerde been voorbij het andere been.
|
 |
8.4 Traplopen
De eerste zes weken na de operatie maakt u bij het traplopen gebruik van een stevige leuning aan uw ene kant en een stok of kruk aan uw andere kant. Het maakt niet uit met welke hand u de leuning of de stok vasthoudt.
Trap oplopen
- Stap eerst met uw niet-geopereerde been op de traptrede.
- Zet vervolgens uw geopereerde been en de stok naast het niet-geopereerde been.
- Herhaal dit elke keer als u een trede omhooggaat.
|  |  |
Trap aflopen
- U plaatst eerst de stok een trede omlaag.
- Zet vervolgens uw geopereerde been naast de stok; deze twee handelingen mogen ook gelijktijdig worden uitgevoerd.
- Zet hierna uw niet-geopereerde been erbij.
|  |  |
8.5 Houdings- en bewegingsadviezen
Het geheel van banden, pezen, spieren en kapsel van het kniegewricht heeft zeker drie maanden nodig om sterk te worden. Pas daarna blijft het nieuwe gewricht bij elke willekeurige beweging op zijn plaats.
- Als u op een stoel gaat zitten, houdt u de geopereerde knie zo recht mogelijk.
- Als u opstaat uit een stoel houdt u de geopereerde knie wederom zo recht mogelijk. U mag bij het opstaan uit een stoel niet te ver vooroverbuigen.
- Wanneer u iets van de grond wilt oprapen, steunt u op het niet-geopereerde been. U houdt zich daarbij vast aan een stevig punt, bijvoorbeeld een stoel of tafel die in de buurt staat. Het geopereerde been houdt u naar achteren en vervolgens buigt u door het niet-geopereerde been. Met de andere hand raapt u het voorwerp op.
|  |  |
9. Weer naar huis
9.1 Algemeen
De verpleegkundige van de afdeling voert een ontslaggesprek met u. Hij/zij bespreekt met u uw vertrek uit het ziekenhuis, de controle en/of nabehandeling, de nawerking van anesthesie, de algemene leefregels en speciale instructies.
Wanneer u weer naar huis gaat, krijgt u het volgende mee:
- Een recept voor de tabletjes met een bloedverdunnend middel (rivaroxoban) of een recept voor injecties met Fraxiparine. Dit is om trombose te voorkomen.
- Een recept voor pijnstilling.
- Een machtiging (verwijzing) en overdracht voor de fysiotherapie buiten het ziekenhuis. Neemt u deze machtiging en overdracht mee bij het eerste bezoek aan de fysiotherapeut.
- Een overdracht voor de thuiszorg (indien van toepassing).
Een week na de operatie vult u een vragenlijst in via de Beter Dichtbij-app. Indien nodig wordt u gebeld door de polikliniek Orthopedie.
Medicijnen
Een apothekersassistent of verpleegkundige bespreekt met u wat er verandert in uw medicijngebruik: welke medicijnen zijn nieuw en met welke medicijnen kunt u stoppen. Voor nieuwe medicijnen wordt het recept doorgegeven aan uw eigen apotheek of aan apotheek Oude IJssel, of het recept wordt aan u meegegeven.
Apotheek Oude IJssel bevindt zich in het ziekenhuis (in het TEC-gebouw, boven de huisartsenpost). Een actueel medicatieoverzicht kunt u altijd opvragen bij uw eigen apotheek.
9.2 Adviezen voor thuis
Voeding
U dient voorzichtig te zijn met zware maaltijden, vooral als u onder volledige narcose bent behandeld. Eet regelmatig kleine hoeveelheden licht verteerbaar voedsel en drink voldoende.
Roken
Roken, vooral kort na een operatie, veroorzaakt vaak klachten van duizeligheid, misselijkheid en braken. Ook geneest de wond minder snel als u rookt en vergroot het de kans op een infectie.
Alcohol
Het is beter de eerste week na uw operatie geen alcohol te nuttigen.
Gezwollen knie
Bij een warme gezwollen knie kunt u gebruik maken van koude kompressen (cold packs). Leg altijd iets tussen de huid en de cold packs.
Pijnstilling
U mag thuis drie tot vier keer daags twee tabletten paracetamol van 500 mg innemen. Mocht dit onvoldoende zijn, dan kan de arts naast paracetamol ook andere pijnstilling voorschrijven.
Soms krijgt u voor vijf dagen na de operatie Diclofenac met een maagbeschermer. Dit hangt af van uw conditie en of u allergieën heeft. Daarnaast kan het ook zijn dat u Oxycodon krijgt. Dit kan langwerkend of kortwerkend zijn. De langwerkende Oxycodon neemt u twee keer per dag. Als het beter gaat, mag u dit zelf afbouwen naar één keer per dag en daarna stoppen. De kortwerkende Oxycodon gebruikt u alleen als u extra pijn heeft (bij pijnpieken).
Wanneer u bijna geen pijn meer heeft, kunt u de medicijnen zelf stap voor stap afbouwen. Stop als laatste met paracetamol.
Medicijngebruik
Als u medicijnen gebruikt, is het belangrijk dat u de voorschriften in de bijsluiter opvolgt. De werking van medicijnen is doorgaans beter als u zich aan deze voorschriften houdt.
Als u diabetes mellitus heeft, kan het zijn dat uw diabetesregulatie verandert door de ingreep. Vooral als uw activiteiten of voedingsgewoonten (tijdelijk) veranderen. Handel als volgt:
- Bij gebruik van tabletten mag u het gebruik voortzetten zoals u gewend bent.
- Bij gebruik van insuline kunt u door middel van zelfcontrole en zelfregulatie uw diabetes regelen.
Heeft u vragen en bent u bij uw huisarts onder controle voor uw diabetes, dan kunt u contact opnemen met uw huisarts. Bent u onder controle bij de internist en heeft u vragen, dan kunt u bellen met de diabetesverpleegkundige, tel. (0314) 32 96 69.
Fysiotherapie
Begin binnen twee dagen na ontslag uit het ziekenhuis met fysiotherapie. De fysiotherapie in het ziekenhuis sluit dan goed aan op de fysiotherapie in de thuissituatie.
Hechtingen
De orthopeed maakt gebruik van oplosbare hechtingen. Deze hechtingen zullen na ongeveer twee weken vanzelf oplossen/uitvallen. Soms wordt ook gebruik gemaakt van hechtstrips. Deze laten ook vanzelf los.
9.3 Controles
Een week na de operatie vult u een vragenlijst in via de Beter Dichtbij-app. Indien nodig wordt u gebeld door de polikliniek Orthopedie.
9.4 Bereikbaarheid bij vragen of problemen na uw opname
Neem bij problemen of vragen na uw opname in het ziekenhuis contact op met uw huisarts. Uw huisarts is op de hoogte van uw situatie. Indien nodig overlegt de huisarts met de specialist in het ziekenhuis. Buiten kantoortijden en in het weekend kunt u de huisartsenpost bellen.
10. De belangrijkste aandachtspunten op een rij
10.1 Algemeen
- Omdat u de eerste maanden met een hulpmiddel loopt, heeft u hulp nodig bij lichamelijke activiteiten zoals huishoudelijk werk. Denk na wie u na uw ziekenhuisopname kan ondersteunen en welke hulpmiddelen u nodig heeft. Regel dit voor de opname.
- Het is belangrijk dat uw knie helemaal gestrekt kan worden om goed te kunnen lopen. Leg dus geen kussen onder uw knie.
- Laat uw voet van het geopereerde been – wanneer dit mogelijk is – met gebogen knie op de grond rusten als u zit.
- Bent u langer dan 1.75 meter, dan heeft u een toiletverhoging of toiletoverzet (met leuningen) nodig. Deze hulpmiddelen verhogen het toilet en voorkomen dat u uw knie te sterk buigt. De toiletverhoging of toiletoverzet is te huur bij de thuiszorgwinkel.
- Ga niet in een diepe, lage stoel zitten. Een hogere stoel met twee armleuningen en een goede rugsteun is veel beter voor uw nieuwe kniegewricht. Daarbij kunt u uw oefeningen makkelijker uitvoeren.
- Het nieuwe gewricht is een kunstgewricht en zo’n gewricht is altijd kwetsbaar. Zware lichamelijke inspanningen en bijvoorbeeld sport kunnen de levensduur van het nieuwe gewricht verkorten. Bespreek daarom met uw orthopedisch chirurg of verpleegkundig specialist welke sporten u mag uitoefenen en welke bewegingen u zeker moet vermijden.
- Infecties komen zelden voor, maar kunnen optreden op het moment dat u nog in het ziekenhuis verblijft of in de maanden of jaren daarna. Als u in de toekomst een ontsteking of infectie krijgt (bijvoorbeeld een huidinfectie of blaasontsteking), vertelt u dan aan uw huisarts, tandarts of specialist dat u een gewrichtsprothese heeft. Meestal heeft u antibiotica nodig om een infectie van de prothese en het gebied er omheen te voorkomen.
Let op: dit advies geldt uw leven lang!
10.2 De meest gestelde vragen
Hoe lang kan mijn knie pijnlijk blijven?
Ongeveer een maand na de operatie wordt de pijn geleidelijk aan minder. Drie tot vier maanden na de operatie treedt een aanzienlijke verbetering op. ‘Startpijn’ of pijn bij de eerste stappen kan ook nog een poosje aanhouden. Soms voelt men een doffe pijn na lange wandelingen. Dit gevoel kan optreden gedurende ongeveer twaalf maanden. Dit pijnlijke gevoel neemt af zonder behandeling. Het betekent niet dat de prothese niet goed functioneert of los zit.
U kunt gedurende zes tot twaalf maanden na de operatie een warm gevoel aan de knie ervaren. Dit is het gevolg van het natuurlijke genezingsproces, uw lichaam is zich dus aan het herstellen.
Hoe lang blijft mijn knie dik?
De knie en de enkel kunnen opzwellen. Dit is normaal. De zwelling vermindert door dagelijks de benen omhoog te leggen. De zwelling is meestal ’s avonds het grootst en neemt af wanneer u goed blijft oefenen. De zwelling vermindert de eerste weken na de operatie. Dit kunt u bevorderen door ’s nachts uw matras aan het voeteneind te verhogen en door overdag even op bed te rusten. Als uw knie warm en pijnlijk aanvoelt, kan het prettig zijn om een ijspakking (cold pack) op uw knie te leggen. Zorg ervoor dat u een doekje of washandje om de ijspakking legt om uw huid te beschermen. Wanneer u veel vocht vasthoudt en u hier hinder van ondervindt, kunt u via de polikliniek Orthopedie een therapeutisch elastische kous (TEK-kous) krijgen. U kunt de TEK-kous ophalen of naar uw huis laten sturen.
Hoe vaak moet ik oefenen?
Drie keer per dag tien minuten oefenen, vooral het strekken en buigen van de knie is belangrijk. Voert u de oefeningen serieus uit, maar overdrijf het niet. Bij te lang oefenen, wordt de zwelling groter en krijgt u meer pijn.
Wanneer mag ik weer zelf autorijden?
U mag meestal na 6 weken weer autorijden. Het is belangrijk dat u weer voldoende controle heeft over uw geopereerde been, zodat het veilig is om te rijden. U moet een noodstop kunnen maken. De fysiotherapeut kan samen met u kijken of uw spieren daar sterk genoeg voor zijn. Uiteindelijk beslist u zelf of u veilig kunt rijden. Het is niet verstandig om te rijden wanneer u nog pijnmedicatie slikt.
Wanneer mag ik weer fietsen?
Als u voor de operatie ook al regelmatig fietste, mag u ongeveer zes weken na de operatie weer fietsen. Het is belangrijk dat u weer voldoende controle heeft over uw geopereerde been, zodat het veilig is om te fietsen. U moet uw knie 95 tot 100 graden kunnen buigen. Gebruik een damesfiets vanwege de lage instap. We raden u aan eerst te oefenen op een hometrainer. Het op- en afstappen kunt u oefenen samen met uw fysiotherapeut.
Wanneer mag ik weer douchen of in bad?
De eerste drie maanden na de operatie raden wij af om in een bad te stappen wegens het gevaar van uitglijden. U mag wel douchen. Douche niet te lang en te warm om weken van de wond te voorkomen.
Hoe verzorg ik mijn wond?
Na de operatie krijgt u op de wond een surgical pleister. Deze pleister kan 7 dagen blijven zitten. Na deze 7 dagen plakt u de pleister op de wond die u in het ziekenhuis heeft meegekregen.
Uw wond moet droog en schoon blijven. Indien er hechtstrips op de wond zitten, vallen deze er vanzelf af. De hechtknoopjes aan de uiteinden van de wond vallen er na twee weken af. De hechtingen zijn oplosbaar en verdwijnen na ongeveer twee weken.
Plak een pleister op de wond zolang de hechtingen erin zitten. Vervang de pleister zo min mogelijk, alleen wanneer de pleister (bijna) verzadigd is. Gebruik een nieuwe pleister na het douchen en als de wond heeft gelekt.
De huid rondom de hechtingen kan er wat rood of geïrriteerd uitzien. Wanneer de hechtingen opgelost zijn, neemt de roodheid af.
Waar moet ik op letten na de knieoperatie?
Om na de operatie de losgemaakte spieren en het kapsel vlot te laten herstellen, is het belangrijk de volgende leefregels goed in acht te nemen:
- Niet hurken.
- Niet op een lage kruk of stoel gaan zitten.
- Extreme bewegingen vermijden.
- Acute draaibewegingen tijdens het lopen, zoals bij omdraaien, vermijden. Maak liever kleine stapjes als u omkeert.
- Staan, bijvoorbeeld bij een aanrecht, mag.
- Slaap op uw zij met een kussen tussen uw knieën. Leg geen kussen onder uw knie.
- Zitten op uw knieën mag, bij voorkeur met een zacht kussen tussen de knie en de ondergrond.
Welke schoenen kan ik het beste aantrekken?
Het is verstandig om schoenen te dragen die de hele voet omsluiten en een ruwe zool en brede hak hebben.
Hoe lang moet ik tabletten ter voorkoming van trombose blijven gebruiken?
U moet de tabletten twee weken lang gebruiken, gerekend vanaf de operatiedag. Tenzij er iets anders met u is afgesproken.
Hoe lang moet ik gebruikmaken van een loophulpmiddel?
U moet vier tot zes weken een loophulpmiddel gebruiken. Dit is om de druk te verminderen op de knie, terwijl de genezing plaatsvindt.
Wanneer mag ik weer seks hebben?
Er zijn op dit gebied geen beperkingen.
Is het normaal dat bij buigen mijn knie een soort klikkend en/of krakend geluid maakt?
Dit is normaal en niet verontrustend. Ongeveer 70% van de patiënten met een nieuwe knie ervaren/horen een soort klikkend en/of krakend geluid wanneer ze de knie buigen.
Wanneer kan ik weer werken?
Dit is per patiënt verschillend en vraagt om een individueel advies. Uw arts en fysiotherapeut kunnen u hierin adviseren. U bepaalt zelf, in overleg met de bedrijfsarts, wanneer u kunt gaan werken.
11. Interessante websites
Op de onderstaande websites vindt u betrouwbare informatie op het gebied van orthopedie en zorg.
- www.slingeland.nl
Informatie over het Slingeland Ziekenhuis.
- www.orthopedie.slingeland.nl
Op dit kenniscentrum vindt u uitgebreide informatie over zeer uiteenlopende orthopedische aandoeningen, onderzoeken en behandelingen. Daarnaast is er een blog waar de orthopeden schrijven over nieuwe ontwikkelingen in hun vakgebied en andere interessante onderwerpen. Tevens is er een forum waar u zelf informatie kunt uitwisselen.
- www.zorgvoorbeweging.nl
De consumentensite van de Nederlandse Orthopaedische Vereniging. Met informatie over orthopedische aandoeningen en behandelingen. Ook worden veelgestelde vragen beantwoord. Ook vindt u hier een animatievideo met uitleg over de vragenlijsten (PROMS) die uw behandelaar u vraagt in te vullen. - www.ciz.nl
Na de operatie heeft u mogelijk zorg thuis nodig. Op deze website vindt u onder andere informatie over het aanvragen van AWBZ-zorg.
12. Uw mening telt
Het is voor ons belangrijk om te weten hoe u onze zorgverlening heeft ervaren. Op deze manier kunnen wij de kwaliteit blijven verbeteren. Regelmatig sturen wij patiënten thuis een vragenlijst toe waarin wij vragen naar hun mening over onze zorgverlening. U ontvangt deze vragenlijst wanneer u een e-mailadres heeft laten registreren bij de balie of in Mijn Slingeland. Daarnaast kunt u uw mening kwijt op het suggestieformulier 'Bent u tevreden? Kan het beter? Uw mening telt!'. Het suggestieformulier is verkrijgbaar op verpleegafdelingen en poliklinieken. Op de website
www.slingeland.nl kunt u een
digitaal suggestieformulier invullen (ga naar Patiënt > Praktische zaken > Klacht of suggestie).
Wanneer u een klacht heeft, kunt u de folder '
Een klacht' raadplegen.
13. Eigen aantekeningen
______________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________________Uw privacy en onze geheimhouding
Om u de beste zorg te kunnen geven, hebben wij gegevens van u nodig. Deze gegevens leggen wij digitaal vast en beveiligen wij goed. Wij gaan zorgvuldig om met deze gegevens en houden ons aan de wet- en regelgeving. Dit betekent onder andere dat al onze medewerkers een geheimhoudingsplicht hebben en u als patiënt recht heeft op privacy. Uitgebreide informatie over uw privacy, rechten en plichten vindt u in de folder ‘
Uw rechten en plichten als patiënt’. Deze folder kunt u raadplegen op
folders.slingeland.nl.













