AlgemeenIn deze folder leest u meer over het ontstaan van benauwdheid en hoe u benauwdheidsklachten kunt herkennen en behandelen. Aan de hand van de Salbutamol schema’s, verderop in de folder, kunt u lezen wat u eraan kunt doen.
Benauwdheid bij astmaAstma is een chronische ontsteking van de onderste luchtwegen, gekenmerkt door ‘aanvalsgewijze' klachten van benauwdheid, piepen en/of hoesten.
Dit ontstaat doordat:
- De spieren rond de luchtwegen verkrampen.
- De slijmvliezen opzwellen.
- De longen zich met slijm vullen.
De lucht kan daardoor moeilijker door de luchtwegen heen. Dat maakt het ademhalen lastiger.
Met gezonde longen gaat ademen vanzelf, maar bij benauwdheid is er een gevoel van luchttekort. Dit kan een beangstigend gevoel zijn.
Benauwdheid wordt vaak uitgelokt door een verkoudheid, maar ook door andere prikkels, zoals bijvoorbeeld een allergische reactie. Ook niet-allergische prikkels zoals inspanning, weerswisselingen of scherpe luchtjes, maar ook emoties, kunnen klachten uitlokken. Als uw kind regelmatig (ernstig) benauwd is, is er sprake van gevoelige luchtwegen of astma.
Astma is bij jonge kinderen (tot ongeveer 6 jaar) niet goed vast te stellen, doordat de longen nog niet volledig zijn uitgerijpt. Vaak is het zo dat het klachtenpatroon overlapt met andere aandoeningen, daarnaast is er weinig aanvullend onderzoek mogelijk bij jonge kinderen. Jonge kinderen kunnen wel dezelfde klachten hebben die lijken op astma. We noemen dit
Peuterastma of
viraal (het wordt veroorzaakt door een virus)
hoesten/piepen. Soms gaan benauwdheidsklachten bij jonge kinderen weer over; ze groeien er overheen. Soms ontwikkelen ze wel astma.
Of uw kind astma heeft, is vast te stellen met onder andere een longfunctieonderzoek. Tijdens dit onderzoek moet uw kind hard uitblazen. Jonge kinderen kunnen dit meestal nog niet goed. Vanaf ongeveer 5 of 6 jaar is dit onderzoek mogelijk. Als bij uw kind de diagnose astma is vastgesteld, weet u dat de aanleg voor astma levenslang (chronisch) aanwezig is. Er zullen periodes zijn dat het beter of slechter gaat met de astma.
Voor verdere uitleg over astma kunt u o.a. terecht bij
www.longfonds.nl,
www.luchtbrug.nl of
www.cyberpoli.nl.
Uitlokkende prikkels en factorenVirale luchtweginfecties (verkoudheden) zijn in 70 tot 80% van de gevallen de veroorzaker van een benauwdheidsaanval, soms in combinatie met allergische of niet-allergische prikkels.
| Niet-allergische prikkels | Toelichting
|
| Verkoudheidsvirus | snot, hoesten |
| Prikkelende stoffen in de lucht | sigarettenrook, vapen, uitlaatgassen, deodorant, haarlak, parfum, vuren (bijvoorbeeld paasvuur, kachels), schoonmaakmiddelen, baklucht, verflucht |
| Fijnstof in de lucht | Sahara-zand, micro plastics, extreme onweersbuien |
| Weersomstandigheden | wind, kou, mist, vochtig weer, droog weer, weersomslag |
| Lichamelijke inspanning | sporten, zeer intensief spelen |
| Emoties/stress | verdriet, opwinding, angst |
| Allergische prikkels | Toelichting |
| Huisstofmijt |
|
| Schimmels | schimmels/vocht in huis |
| Hooikoorts | bomen, struiken, gras, onkruid, bloemen |
| Huisdieren | kat, hond, konijn, cavia, paard, vogel |
| Geneesmiddelen |
|
| Voedsel | noten, pinda's, eieren enz. |
Hoe ziet u dat uw kind benauwd is?Ieder kind geeft andere signalen af wanneer het benauwd is. Het is belangrijk te ontdekken welke signalen uw kind laat zien bij benauwdheid. U kunt dan op tijd maatregelen treffen. De signalen kunnen per moment wisselen, ook in hevigheid. Hieronder beschrijven we lichaamssignalen die voortekenen
kunnen zijn van benauwdheid bij uw kind.
- Ademhaling: Piepende en/of zagende ademhaling. Snelle ademhaling. Hoesten/ kuchen. Intrekkingen tussen de ribben en/of in de hals. Neus vleugelen (verwijden van de neusgaten). In korte zinnen praten.
- Neus: Verstopte neus, snotteren. Hooikoortsklachten: Sniffen/ niesen, jeuk/kriebel neus, jeuk aan gehemelte, jeukende, tranende ogen.
- Houding: Rechtop willen zitten, opgetrokken schouders, rusteloos.
- Algemeen: Vermoeidheid, donkere kringen om de ogen, nachtelijk hoesten/ piepen/ benauwdheid.
Herkent u één of meerdere signalen van bovenstaande lijst? Start dan, afhankelijk van de ernst van de klachten, met één van de Salbutamol schema's in deze folder. Kijk of dit verbetering geeft. Astmamedicatie voor kinderenWaar in deze folder gesproken wordt over Salbutamol, wordt bijvoorbeeld ook Ventolin, Airomir of Bricanyl bedoeld. Dit is de
blauwe puf.
1: Kortwerkende luchtwegverwijders (= blauwe puf)Salbutamol, Ventolin, Airomir, Bricanyl
Werking:
- Geeft verwijding van de luchtwegen, doordat de spiertjes rondom de luchtwegen ontspannen en er daardoor “meer” lucht doorheen kan.
- Werkt snel, na 5 à 10 minuten.
- Werking houdt gemiddeld 3 à 4 uur aan.
Gebruik:
- Bij benauwdheid.
- Vóór inspanning (als er sprake is van inspanningsklachten).
- Indien uw kind een poederinhalator (bijv. Novolizer, Turbohaler, Diskus) gebruikt, controleer of de inhalatietechniek dan effectief is. Overweeg anders de voorzetkamer met een dosis aerosol te gebruiken.
Bijwerkingen (zelden):
- Trillen van de handen, onrust, hyperactiviteit.
2: OntstekingsremmersQvar, Flixotide, Pulmicort, Alvesco. Ook wel inhalatiecorticosteroïden (ICS) of luchtwegbeschermers genoemd.
Werking:
- Voorkomt ontsteking in de luchtwegen of vermindert dit.
- Vermindert de prikkelbaarheid van de luchtwegen.
- Voorkomt voor een belangrijk deel beschadiging van de luchtwegen.
- Werking treedt op na 2 tot 3 weken bij dagelijks gebruik. Optimaal effect na 6 weken.
Gebruik:
- Twee keer per dag, ‘s morgens en ‘s avonds op vaste tijdstippen. Alvesco 1 keer per dag.
- Dagelijks gebruiken als onderhoudsmedicatie.
- Blijven gebruiken, ook als er géén klachten meer zijn (klachten blijven namelijk weg, omdat de medicijnen dagelijks gebruikt worden).
Bijwerking (zelden):
- Schimmelinfectie in/om de mond.
- Heesheid.
Om deze bijwerkingen te voorkomen is het belangrijk na het puffen goed de mond te spoelen en een slok water te drinken.
Let opBij gelijktijdig gebruik van zowel de luchtwegverwijder als ontstekingsremmer: eerst de luchtwegverwijder geven en na ongeveer 10 minuten de ontstekingsremmer inhaleren.
3. Langwerkende luchtwegverwijdersSerevent, Foradil, Oxis
Werking:
- Langdurige verwijding van de luchtwegen.
- De werking houdt ongeveer 12 uur aan.
Gebruik:
- 2x per dag op vaste tijdstippen.
- Meestal in combinatie met een ontstekingsremmer.
4: CombinatiemedicijnenFoster, Seretide, Symbicort, Relvar
Werking:
- Bevat zowel een ontstekingsremmer als een langdurige luchtwegverwijder.
Gebruik:
- 2x per dag op vaste tijdstippen. Relvar één keer per dag.
Bijwerking (zelden):
- Schimmelinfectie in/om de mond.
- Heesheid.
Ter voorkoming van deze bijwerkingen is het belangrijk na het puffen goed de mond te spoelen en een slok water te drinken.
VoorzetkamersVoorbeelden zijn: Aerochamber, Optichamber.
De voorzetkamer wordt bij kinderen altijd gebruikt i.c.m. een dosisaerosol puffer. De puffer mag u niet zonder voorzetkamer gebruiken.
Eén keer per week wassen in een lauwwarm sopje en aan de lucht laten drogen. Zie ook de bijsluiter en/of
www.inhalatorgebruik.nl NB: Als de benauwdheid ook samen gaat met een neusverkoudheid, kan gestart worden met een zoutoplossing neusdruppels/neusspray, of met Xylomethazoline neusdruppels/neusspray: maximaal 1 week, 3x per dag.
Medicatieschema bij acute benauwdheid "Salbutamol - acuut - schema"(=blauwe puf)
Zodra
acuut meerdere heftige lichaamssignalen optreden bij uw kind, start u met het toedienen van het onderstaande
acute Salbutamol schema.
Soms wordt afgesproken bij acute benauwdheid met 4 pufs te starten en dan weer af te bouwen.
Dit wordt dan door de kinderarts met u besproken.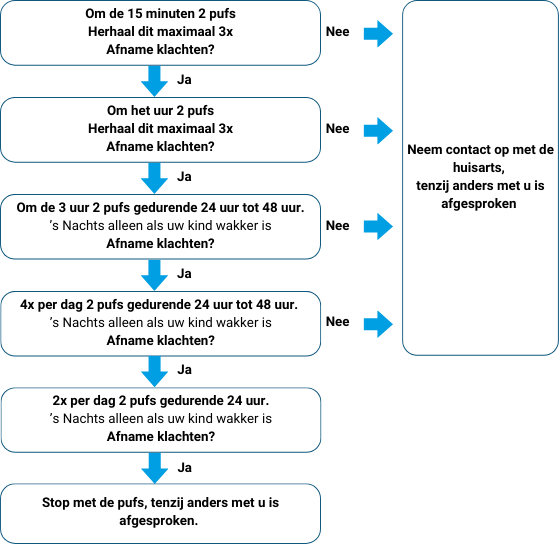
Medicatieschema bij beginnende benauwdheid "Salbutamol - zo nodig - schema"(=blauwe puf)
Start met dit medicatieschema als uw kind bekende lichaamssignalen afgeeft die het
voorteken zijn van benauwdheid.
Belangrijk: Voor het geven van 2 of meer pufs geldt: rechtop zitten/staan, hoofd licht achterover, puffer schudden. Eerst 1 puf geven, waarbij uw kind 5-10 keer in- en uitademt. Daarna opnieuw schudden en tweede puf geven, waarbij uw kind weer 5-10 keer in- en uitademt, enzovoort.
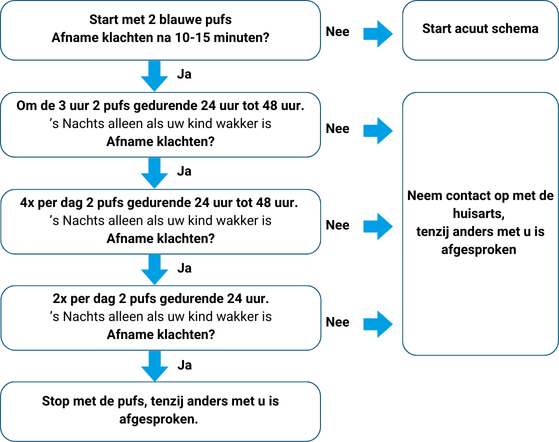 Behandeling van astma bij kinderen via de Astma Kinderpoli van het Slingeland Ziekenhuis
Behandeling van astma bij kinderen via de Astma Kinderpoli van het Slingeland ZiekenhuisAls de diagnose astma is gesteld, wordt uw kind voor het astma ter controle gezien op de Astma Kinderpoli door kinderarts en kinderlongverpleegkundige. Om het astma goed te behandelen maken we mede gebruik van een digitaal systeem, de Luchtbrug. Ook uw kind kan worden aangemeld voor de Luchtbrug.
De kinderlongverpleegkundige of kinderarts vraagt tijdens het spreekuur of u en uw kind dit willen. Dit is vrijwillig.
LuchtbrugDe Luchtbrug is een online behandelomgeving voor kinderen en jongeren met astma, ook staat hier veel informatie over astma.
Als u samen besluit deel te nemen aan de Luchtbrug, krijgt uw kind regelmatig een korte online vragenlijst (de astmascore test (ACT). Daarmee kunnen we volgen hoe het met uw kind gaat. Verder kunt u via de Luchtbrug laagdrempelig contact zoeken met het behandelteam. Dit kan allemaal helpen meer grip te krijgen op de astmaklachten van uw kind. En om uw kind een nog betere behandeling te geven.
Ga voor meer informatie naar de website van de Luchtbrug:
www.luchtbrug.nl of download de app via App store (iOS) of Play Store (Android).
ControleU krijgt een controle-afspraak bij de kinderarts en/of kinderlongverpleegkundige. Mogelijk blijft uw kind een langere tijd onder controle bij de kinderarts en/of kinderlongverpleegkundige. Wij verzoeken u bij iedere controle de pufjes en voorzetkamers die uw kind gebruikt, mee te brengen.
VragenHeeft u nog vragen of behoefte aan meer informatie? Neemt u dan gerust contact op met het secretariaat van de polikliniek Kindergeneeskunde via telefoonnummer (0314) 32 95 92. Zij verwijzen u dan (indien nodig) door naar de kinderlongverpleegkundigen.
Handige websites
De afdeling Kindergeneeskunde heeft een eigen kenniscentrum:
https://kindergeneeskunde.slingeland.nl. Op deze website vindt u onder andere informatie over specialisten, onderzoeken, afdelingsinformatie en nieuwsberichten.
Op onderstaande websites kunt u ook informatie vinden:
www.longfonds.nlwww.astmaproject.nlwww.inhalatorgebruik.nlSpecifieke afspraken/aanvullende opmerkingen:
Hoe gaan wij om met vertrouwelijke gegevens van uw kind
Zodra uw kind in het ziekenhuis komt, leggen wij persoonlijke gegevens over hem/haar digitaal vast. Die gegevens zijn geheim. Alleen de arts die uw kind behandelt en de zorgverleners die bij de behandeling betrokken zijn mogen deze gegevens inzien. U mag de gegevens van uw kind inzien als uw kind jonger is dan 12 jaar. Is uw kind 12 jaar of ouder, dan moet uw kind hiervoor toestemming geven.
Het ziekenhuis is verplicht om de kwaliteit van zorg te bewaken en verbeteren. Daarom kan het nodig zijn om gegevens te verstrekken aan personen binnen of buiten het ziekenhuis. Het verstrekken van gegevens is aan wettelijke regels gebonden (zie het 'Privacyreglement Patiënten', vraag ernaar bij uw zorgverlener). De kinderartsen vinden dat ook artsen die werkzaam zijn bij het consultatiebureau alle belangrijke medische informatie over uw kind moeten hebben. Deze informatie wordt daarom standaard doorgestuurd aan de arts van het consultatiebureau en zo nodig de schoolarts. Mocht u hier bezwaar tegen hebben, dan kunt u dat mondeling én schriftelijk kenbaar maken bij de kinderarts die uw kind behandeld.
Daarnaast kunnen de huisarts, de huisartsenpost en de apotheker een samenvatting van de medische gegevens inzien bij spoedeisende zorg buiten praktijkuren. Meer informatie kunt u lezen in de folder '
Uw rechten en plichten als patiënt'. Deze folder kunt u raadplegen op www.slingeland.nl (klik op: Patiënteninfo > Folders).




