Operatie bij dikkedarm- of endeldarmkanker
1. Inleiding
De arts heeft u verteld dat u dikkedarmkanker of endeldarmkanker heeft. Goede informatie is belangrijk om uw ziekte te kunnen begrijpen en ermee te leren omgaan. Met deze Patiënteninformatiewijzer willen wij u aanvullende informatie geven over (endel)darmkanker en uw behandeling.
2. Dikke darm- en endeldarmkanker
Bij darmkanker groeien er kwaadaardige gezwellen in de darm. Wanneer we spreken over darmkanker bedoelen we kanker van de dikke darm of het laatste stukje van de dikke darm (de endeldarm). Ongeveer 30% van alle gevallen van dikkedarmkanker zit in de endeldarm. Kwaadaardige tumoren van de dunne darm komen ook voor, maar veel minder vaak dan van de dikke darm.
Dikkedarmkanker heet ook wel coloncarcinoom. Endeldarmkanker noemen we ook wel rectumcarcinoom.
3. Begeleiding en ondersteuning
3.1 Inleiding
Als u te horen krijgt dat u kanker heeft, zult u tijd nodig hebben om dit te verwerken. Dat is heel normaal. Kanker heeft vaak een grote invloed op uw leven. Niet alleen voor uzelf verandert er veel, maar ook voor uw naaste omgeving. Mogelijk krijgt u door een behandeling lichamelijke klachten; uw conditie neemt af en u moet inleveren op activiteiten en bezigheden. Dit kan tijdelijk zijn (bijvoorbeeld in de herstelperiode na een operatie), maar ook blijvend. Dit moet u leren accepteren en dat is niet voor iedereen even gemakkelijk. Soms lukt dit prima met hulp van uw partner, familieleden en kennissen. Het is echter ook mogelijk hier professionele begeleiding bij te krijgen.
3.2 Verpleegkundig specialist
Tijdens het gehele traject van onderzoek, behandeling en nazorg heeft u regelmatig contact met de verpleegkundig specialist. Zij is voor u het vaste aanspreekpunt waar u met al uw vragen terechtkunt.
3.3 Omgaan met kanker
Indien nodig en gewenst, kan de verpleegkundig specialist andere zorgverleners betrekken bij uw behandeling. Bijvoorbeeld een diëtist, maatschappelijk werker of psycholoog. In de folder ‘Ondersteunende zorg bij kanker’ leest u meer over deze zorgverleners. Deze folder vindt u op onze website www.slingeland.nl. Ook kan het zijn dat u wordt verwezen naar een zorgverlener of organisatie buiten het ziekenhuis.
- Op www.kanker.nl vindt u informatie over kanker, behandeling en gevolgen. Ook vindt u er hulp en lotgenoten.
- Op www.oncologienetwerkenachterhoek.nl of www.verwijsgidskanker.nl vindt u zorgverleners en organisaties, die aanvullende behandeling en begeleiding bieden aan patiënten met kanker. Bijvoorbeeld een fysiotherapeut, diëtist, yogadocent of inloophuis.
- Ook is er het Oude IJsselhuis, een centrum voor mensen die leven met en na kanker. Er is ruimte voor een gesprek of ontspannende activiteiten. Meer informatie vindt u op www.hetoudeijsselhuis.nl.
4. Behandeltraject bij darmkanker (ERAS)
4.1 Inleiding
De behandeling van patiënten met darmkanker wordt door een team van specialisten uitgevoerd. Nadat alle onderzoeken zijn afgerond, vindt er een multidisciplinaire bespreking plaats waarbij alle betrokken specialismen samen tot een diagnose en een behandelvoorstel komen. Hierna maakt u samen met uw zorgverlener de keuze voor een behandeltraject.
In bepaalde situaties zal u situatie besproken worden met specialisten uit andere ziekenhuizen.
4.2 Stadium van darmkanker
Om de juiste behandeling te kunnen bepalen, is het van belang om te weten in welk stadium de ziekte zich bevindt. Bijvoorbeeld of de tumor nog in de binnenkant van de darm zit, door de wand heen groeit of dat er uitzaaiingen zijn.
Op basis van een aantal onderzoeken kan een (voorlopig) tumorstadium worden bepaald. Het definitieve stadium kan pas worden bepaald nadat het weefsel operatief is verwijderd en door de patholoog is onderzocht.
4.3 Operatie en eventueel een voorbehandeling
Bij zowel dikkedarmkanker als endeldarmkanker wordt vrijwel altijd een operatie verricht om de tumor te verwijderen. Soms is een voorbehandeling voorafgaand aan de operatie noodzakelijk. Dit kan zijn in de vorm van chemotherapie, bestraling of een combinatie van beide. Wanneer dit voor u van toepassing is, krijgt u hier aanvullende informatie over.
De chirurg verwijdert de tumor met daarnaast aan beide kanten een deel van het gezonde darmweefsel, lymfeklieren en bloedvaten. Dit doen we om (eventuele) uitzaaiingen naar de lymfeklieren tegelijkertijd weg te nemen. De twee uiteinden van de darm worden weer aan elkaar gehecht. Soms is het nodig om een stoma aan te leggen, dit kan tijdelijk of blijvend zijn.
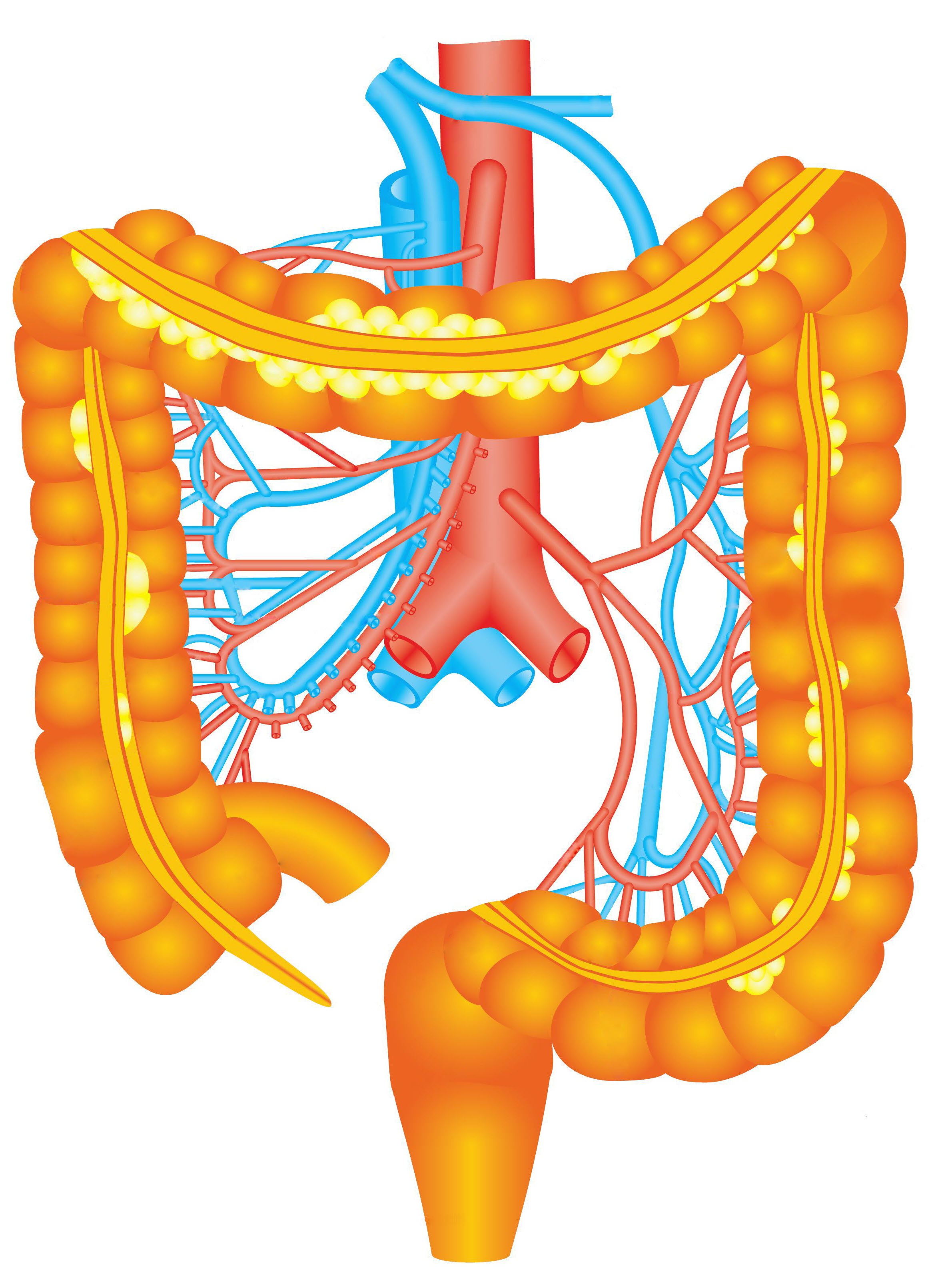 De dikke darm is ongeveer 120 cm lang. De dikke darm zorgt ervoor dat water en zouten uit de dunne ontlasting worden gehaald en aan het bloed worden afgegeven. De ontlasting is daardoor ingedikt voordat het in de endeldarm terechtkomt.
De dikke darm is ongeveer 120 cm lang. De dikke darm zorgt ervoor dat water en zouten uit de dunne ontlasting worden gehaald en aan het bloed worden afgegeven. De ontlasting is daardoor ingedikt voordat het in de endeldarm terechtkomt.
De endeldarm is ongeveer 15 cm lang. De ontlasting verlaat het lichaam via de anus. In de endeldarm wordt ontlasting tijdelijk opgeslagen. Als de endeldarm vol is, gaat er een seintje naar de hersenen en voelt u aandrang om naar de wc te gaan.4.4 Voorbereiding op de operatie
Rondom een darmoperatie wordt het ERAS programma toegepast. ERAS is de afkorting voor Enhanced Recovery After Surgery en staat voor beter en sneller herstellen na een darmoperatie. In dit programma worden alle factoren die een positieve invloed kunnen hebben op herstel samengebracht, zoals:
- een betere conditie voorafgaand aan de operatie;
- een zo klein mogelijke operatiewond;
- optimale pijnbestrijding met zo min mogelijk bijwerkingen op de maag- en darmwerking;
- een zo kort mogelijke periode van bedrust, zodat verlies van spierkracht wordt beperkt en de ademhaling wordt gestimuleerd;
- snel weer eten en drinken na de operatie om afname van gewicht en spiermassa te beperken.
4.5 Prehabilitatie (fit uw operatie in)
Prehabilitatie is een onderdeel van het ERAS programma. Prehabilitatie heeft als doel uw lichamelijke en mentale conditie te verbeteren. Daarmee bent u fitter en in een betere conditie op het moment dat u geopereerd wordt. Naar verwachting is de kans op complicaties en bijwerkingen van de behandeling kleiner en gaat het herstel vlotter. Hierin heeft u zelf een belangrijke rol. Het prehabilitatieprogramma duurt ongeveer 4 tot 5 weken en bestaat uit vier onderdelen:
- Een trainingsprogramma onder begeleiding van een fysiotherapeut
- Een voedingsprogramma onder begeleiding van een diëtist
- Stoppen met roken en drinken (indien van toepassing)
- Mentaal welbevinden
We lichten deze programmaonderdelen hieronder toe.
4.5.1 Trainingsprogramma onder begeleiding van een fysiotherapeutVoor de operatie krijgt u een intake bij de fysiotherapeut in het ziekenhuis. Hierbij wordt uw fysieke fitheid beoordeeld. Daarna gaat u thuis trainen om fitter te worden. Dit trainingsprogramma bestaat uit:
- twee keer per week trainen onder begeleiding van een fysiotherapeut die is aangesloten bij ons oncologienetwerk;
- drie keer per week zelf thuis trainen.
In de laatste trainingsweek testen wij uw fysieke fitheid nog een keer voorafgaand aan uw operatie.
Let op: de kosten voor de afspraak bij de fysiotherapeut in het ziekenhuis en het trainingsprogramma worden niet vergoed vanuit de basisverzekering. Mogelijk worden de kosten wel vergoed vanuit uw aanvullende verzekering. Informeer bij uw zorgverzekeraar om te controleren of u deze kosten vergoed krijgt.
4.5.2 Voedingsprogramma onder begeleiding van een diëtistAan het begin van het programma heeft u een afspraak bij de diëtist. Tijdens deze afspraak bespreekt u uw voedingspatroon en krijgt u adviezen mee. Het is de bedoeling dat u eiwit- en vitaminesupplementen gebruikt in de 4 weken voorafgaand aan uw operatie.
4.5.3 Stoppen met roken en drinken (indien van toepassing)Roken is niet goed voor uw conditie en fitheid. Het is belangrijk dat u stopt met roken om zo uw fitheid te vergroten. Ook verkleint u daarmee de kans op complicaties die ontstaan door de darmoperatie, zoals naadlekkage, infectie, longontsteking, trombose en nierfalen. In het ziekenhuis adviseren wij het programma van SineFuma op www.rookvrijookjij.nl. Dit programma helpt u om te stoppen met roken.
Alcoholgebruik verhoogt de kans op nabloedingen en het risico op acute verwardheid. Het is belangrijk te stoppen met het drinken van alcohol. Daarmee verkleint u de kans op de complicaties aanzienlijk.
4.5.4 Mentale ondersteuningIn de periode voor de operatie komt er veel op u af. De verpleegkundig specialist bespreekt met u of u behoefte heeft aan extra mentale ondersteuning.
5. De gang van zaken rondom de operatie
U wordt op de operatiedag opgenomen op de verpleegafdeling. Een aantal dagen voor de opname krijgt u van ons
Bureau Opname te horen waar en op welk tijdstip u zich moet melden.
5.1 Wat u voorafgaand aan de operatie wel en niet mag eten en drinken
De dag voor de operatie
U kunt de dag voorafgaand aan uw operatie gewoon eten.
Wij adviseren u om de avond voor de operatie extra energierijke dranken te drinken. Maak een keuze uit de volgende dranken:
- 2 glazen druivensap;
- 2 glazen high-energy sportdrank;
- 3 glazen vruchtensap (appel-, sinaasappelsap etc.);
- 3 glazen gezoete melkdrank (chocolademelk, yoghurtdrank etc.).
Ons planbureau geeft de dag voorafgaand aan uw operatie de tijd door waarop u de volgende dag wordt opgenomen in het ziekenhuis.
De dag van de operatie
- Vanaf 6 uur voor uw operatie mag u niet meer eten.
- Tot 2 uur voor de operatie is het belangrijk dat u heldere dranken* drinkt, maximaal 1 glas per uur.
- Uiterlijk 2 uur voor de operatie drinkt u 400ml PreOp-drank.
- Vanaf 2 uur voor de operatie mag u niets meer drinken. Een slokje water om medicijnen in te nemen of bij het tandenpoetsen mag wel.
- Wij adviseren u om vanaf twee uur voor de operatie regelmatig kauwgom te kauwen. Dit is goed voor het herstel na de operatie.
Heeft u diabetes?
Gebruik dan suikervrije dranken volgens bovenstaande richtlijnen. Voorafgaand aan de operatie krijgt u 200ml PreOp-drank (halve dosering) te drinken.
* Heldere dranken = heldere vruchtensap zonder vruchtvlees zoals appelsap of druivensap, ranja/roosvicee, water, thee of koffie zonder melk of melkpoeder,. Géén koolzuurhoudende frisdrank, melkproducten of alcoholische dranken.
5.2 Laxeren
Bij sommige patiënten is het nodig om voorafgaand aan de operatie laxeermiddelen te gebruiken. Als dit bij u nodig is, dan krijgt u hier specifieke informatie over. U krijgt dan (in principe 2 uur voor de operatie) twee klysma’s via de anus.
5.3 Verloop van de operatie
De operatie vindt plaats onder algehele verdoving (narcose). Daardoor merkt u niets van de operatie. Binnen een half uur na de operatie bent u weer bij bewustzijn. Na de operatie gaat u naar de uitslaapkamer. Als u goed wakker bent en uw situatie stabiel is, gaat u terug naar de verpleegafdeling.
6. Na de operatie
6.1 Katheters
Tijdens de operatie wordt er een slangetje in uw blaas gebracht (blaaskatheter). In veel gevallen zal deze direct op de operatiekamer weer worden verwijderd. In een enkel geval kan de chirurg ervoor kiezen om de blaas rust te geven en deze toch enkele dagen te handhaven.
Na de operatie krijgt u extra zuurstof door een slangetje in uw neus. De verpleegkundige verwijdert dit slangetje de avond na de operatie of de volgende ochtend.
6.2 Infuus
Daarnaast heeft u na de operatie een infuus waardoor vocht wordt toegediend. Als u op de uitslaapkamer weer kunt drinken zal het infuus direct worden afgekoppeld.
6.3 Laxeermiddel
U krijgt vanaf de eerste dag na de operatie tweemaal per dag een laxeermiddel. Dit bevordert de werking van de dikke darm en voorkomt verstopping
6.4 Pijnbestrijding
De anesthesioloog zorgt voor een optimale pijnbestrijding tijdens de operatie en daarna. De nadelige effecten van pijnbestrijding op maag en darmwerking worden zo klein mogelijk gehouden. U krijgt hiervoor standaard medicatie op de afdeling. Een goede pijnbestrijding is van groot belang voor het bevorderen van het herstel zodat u kunt mobiliseren en normaal kan eten en drinken.
7. Sneller herstel na de operatie
Het is bewezen dat u vlotter herstelt wanneer u snel na de operatie in beweging komt en gaat eten en drinken. Op de afdeling krijgt u van de verpleegkundige een dagdoelenkaart om bij te houden hoeveel u eet, drinkt en beweegt. De verpleegkundige ondersteunt u hierbij maar het is belangrijk dat u hier zelf mee aan de slag gaat.
7.1 Eten en drinken na de operatie
Patiënten die na een operatie snel voldoende eten, verliezen minder spierkracht, herstellen sneller en worden minder lang in het ziekenhuis opgenomen. Na de operatie mag u als volgt weer eten en drinken:
De dag van de operatie: - Op de uitslaapkamer mag u direct weer drinken.
- Op de verpleegafdeling mag u weer eten naar wens en op deze dag minimaal 4-6 glazen drinken. Bij voorkeur warme dranken zoals koffie of anders thee.
De dagen na de operatie: - Drink minimaal 10 glazen per dag en eet naar wens. De eerste dagen na de operatie is het vaak moeilijk voldoende te eten. U krijgt daarom naast drie kleine hoofdmaaltijden twee flesjes drinkvoeding.
- Wij adviseren u om na de operatie regelmatig kauwgom te kauwen.
7.2 Bewegen
We proberen de periode dat u in bed ligt zo kort mogelijk te houden. Dit heeft verschillende voordelen:
- Bewegen is belangrijk om verlies van spierkracht tegen te gaan.
- Bewegen stimuleert de darmwerking.
- Uw ademhaling is beter wanneer u rechtop zit. Hierdoor verkleint u de kans op een luchtweginfectie.
- Bewegen verkleint de kans op trombose.
Na de operatie begint u zo snel mogelijk met bewegen en uit bed gaan.
Op de dag van de operatie: - Op de uitslaapkamer gaat u op de rand van het bed zitten.
- Op de afdeling gaat u minimaal 2 uur uit bed.
Dag na de operatie:- U gaat minimaal 6 uur uit bed
7.3 Voorkomen van misselijkheid en braken
Na de operatie krijgt u standaard meerdere keren per dag medicatie tegen de misselijkheid. Het is belangrijk misselijkheid tegen te gaan of te bestrijden zodat u kunt blijven eten en drinken. De voedingsstoffen uit de voeding heeft u nodig om te herstellen van de operatie.
8. Weer naar huis
U mag naar huis wanneer:
- u voelt dat u in staat bent om naar huis te gaan;
u weer kunt eten; - de pijn onder controle is;
- uw darmen weer rommelen, u ontlasting heeft gehad en windjes heeft gelaten;
- u geen koorts of wondinfectie heeft.
8.1 Richtlijnen voor thuis
Hieronder vindt u een aantal belangrijke richtlijnen en adviezen die gelden als u weer thuis bent. Deze leefregels hebben vooral betrekking op werk, lichaamsbeweging en lichaamsverzorging. Deze richtlijnen en adviezen kunnen bij u afwijken.
8.1.1 HulpIn principe heeft u na de operatie geen extra thuiszorg nodig. Wij adviseren om geen zware huishoudelijke taken te doen tot uw controleafspraak, zoals stofzuigen of ramen wassen.
8.1.2 Lichaamsbeweging/sportenZorg voor voldoende lichaamsbeweging. Dagelijks wandelen is goed voor uw herstel. Vermijd krachtsporten of andere sporten waarbij er veel druk op de wond komt tot uw controleafspraak.
8.1.3 VoedingU hoeft na een darmoperatie geen dieet te volgen. Wel is het verstandig om in het begin meerdere kleine maaltijden per dag te eten en voldoende eiwitten te gebruiken. Het is verstandig om voldoende te drinken. Streef naar 2 liter per dag.
8.1.4 Lichaamstemperatuur metenMeet in de eerste week dat u weer thuis bent twee keer per dag uw temperatuur. Zo kunt u in de gaten houden of u geen koorts heeft (hoger dan 38 °C).
8.1.5 WondverzorgingIn veel gevallen is een pleister op de wond niet nodig. Zolang de wond wat vocht afscheidt, gebruikt u wel een pleister.
8.1.6 SeksualiteitIn principe zijn er geen medische bezwaren ten aanzien van vrijen na de operatie, tenzij de arts anders met u heeft afgesproken. Luister naar uw eigen lichaam wat goed voelt.
8.1.7 WerkenWanneer u weer kunt werken hangt af van uw lichamelijk herstel en van het werk dat u verricht. Meestal kunt u na enkele weken weer aan het werk.
8.1.8 AutorijdenGa pas autorijden als u zich weer fit genoeg voelt.
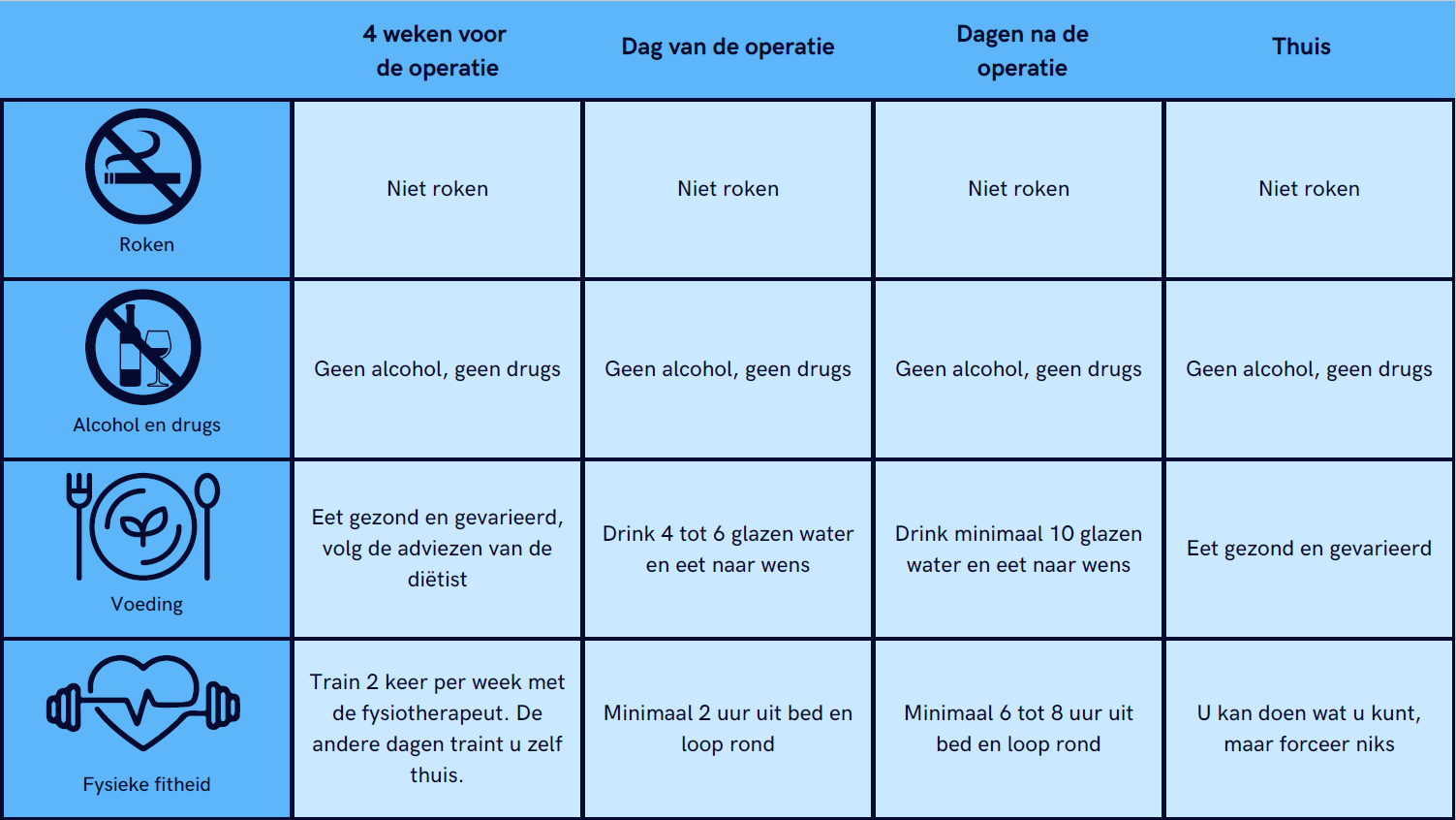
In het schema hieronder vatten we in het kort nog een keer samen wat de doelen rondom de operatie zijn.
9. Controleafspraken
9.1 Telefonisch contact
Twee of drie dagen na uw ontslag uit het ziekenhuis belt de verpleegkundig specialist u op. Als er vragen of problemen zijn, kunt u dat met haar bespreken.
9.2 Controleafspraak op de polikliniek
Tien tot veertien dagen na de operatie heeft u een controleafspraak met de verpleegkundig specialist en de chirurg.
9.3 Nazorgplan na de behandeling
Na de behandeling van darmkanker, wordt samen met u een persoonlijk nazorgplan opgesteld. Over het algemeen blijft u tot vijf jaar onder controle. De controles na de behandeling worden gedaan door de verpleegkundig specialist.
Hieronder vindt u een overzicht van deze controles, met de bijbehorende onderzoeken.
Moment na de operatie
| Controle
| Bloed-onderzoek (CEA)
| Coloscopie
| CT-scan
|
Uitslag weefselonderzoek
| op de
polikliniek
| | | |
3 maanden
| op de
polikliniek
| x
| | |
6 maanden
| op de
polikliniek
| x
| | |
9 maanden
| telefonisch
| x
| | |
1 jaar
| op de
polikliniek
| x
| x
| x
|
1 jaar en 3 maanden
| telefonisch
| x
| | |
1 jaar en 6 maanden
| op de
polikliniek
| x
| | |
1 jaar en 9 maanden
| telefonisch
| x
| | |
2 jaar
| op de
polikliniek
| x
| | |
2 jaar en 6 maanden
| telefonisch
| x
| | |
3 jaar
| op de
polikliniek
| x
| | |
3 jaar en 6 maanden
| telefonisch
| x
| | |
4 jaar
| op de
polikliniek
| x
| x
| |
4 jaar en 6 maanden
| telefonisch
| x
| | |
5 jaar
| op de
polikliniek
| x
| | |
10. Risico’s en complicaties
Elke medische behandeling brengt risico's met zich mee. Deze worden voor de operatie uitvoerig met u besproken. Afhankelijk van het soort darmoperatie dat u krijgt, komen verschillende bijwerkingen en complicaties in meer of mindere mate voor.
10.1 Belangrijkste risico’s
De belangrijkste risico’s/complicaties die kunnen optreden bij een darmoperatie:
- naadlekkage (de ontlasting komt in de buikholte door de twee aan elkaar gehechte uiteinden van de darm);
- overgaan tot een open operatie (in het geval van een kijkoperatie);
- nabloeding;
- de maag en/of darmen functioneren tijdelijk niet goed;
- wondinfectie;
- longontsteking;
- blaasontsteking.
Aanvullende risico’s/complicaties die
kunnen optreden bij een endeldarmoperatie:
- Beschadiging van en/of zwelling rondom de urineleiders of zenuwbanen in het kleine bekken. Dit kan zorgen voor problemen bij het plassen en er is kans op seksuele stoornissen. Dit kan tijdelijk zijn maar in enkele gevallen ook blijvend.
10.2 Gevolgen na een operatie aan de endeldarm
Wanneer een deel van de endeldarm is verwijderd, kan er minder ontlasting in de endeldarm worden opgeslagen. Daardoor moet u na de operatie vaker naar het toilet. Ook kan ontlasting eerst nog dun zijn. De eerste drie tot zes maanden na de operatie merkt u de meeste verbetering. Tot twee jaar na de operatie kunt u nog steeds vooruitgang merken in het herstel. Na een endeldarmoperatie is het normaal als u drie tot zeven keer per dag naar het toilet moet voor ontlasting.
10.3 Wanneer moet u een arts raadplegen
Het is belangrijk om contact op te nemen als er problemen ontstaan. Bel wanneer u klachten krijgt als:
- koorts (boven 38 °C)
- buikpijn die erger wordt
- braken
- hevige rugpijn
- drie dagen geen ontlasting
- rectaal bloedverlies (als dit meer is dan enkele druppels bloed)
Wie moet u bellen?Tot aan uw controleafspraak neemt u bij problemen of vragen contact op met uw verpleegkundig specialist (binnen kantooruren). Buiten kantoortijden en in het weekend kunt u de Spoedeisende Hulp (0314 329537), uw verpleegkundig specialist coloncare (0314 329340) of de verpleegafdeling (0314 329235) bellen.
11. Chatten met uw zorgverlener via de BeterDichtbij app
Bij vragen over uw behandeling kunt u ook heel gemakkelijk contact opnemen met de zorgcoördinator via de BeterDichtbij app. Deze app kunt u gratis installeren op uw mobiele telefoon of tablet en maakt het mogelijk laagdrempelig een chatbericht te sturen naar uw zorgverlener. Op
www.slingeland.nl/beterdichtbij vindt u alle informatie over hoe u deze app installeert op uw tablet of smartphone.




