Algemeen
Wanneer u zeker bent dat u geen kinderen (meer) wilt krijgen, kunt u een sterilisatie ondergaan. Een sterilisatie is een definitieve vorm van anticonceptie. Bij een sterilisatie worden de eileiders afgesloten waardoor de eicel niet meer bevrucht kan worden. Er zijn verschillende methoden voor een sterilisatie. In deze folder geven we informatie over de laparoscopische sterilisatie (kijkoperatie).
Wat is een sterilisatie?
De baarmoeder, eileiders en eierstokken staan met elkaar in verbinding. Eierstokken maken eicellen aan en maken vrouwelijke hormonen. Wanneer de eierstokken een eicel hebben gemaakt (rijpen van een eicel) vindt de eisprong plaats. Op dat moment kan er bevruchting plaatsvinden. Bij een bevruchting komen de zaadcellen via de vagina binnen en gaan deze via de baarmoeder naar de eileiders. Eileiders zijn de verbinding tussen de baarmoeder en de eicel. Wanneer de zaadcel doordringt tot de eicel vindt er bevruchting plaats. Daarna wordt de eicel via de eileiders naar de baarmoeder getransporteerd en is er een zwangerschap.
Bij een sterilisatie wordt dit proces doorbroken. De gynaecoloog sluit allebei de eileiders af. Hierdoor kunnen zaadcellen de eicel niet meer bereiken. Een eicel kan dan niet meer worden bevrucht en is een zwangerschap dus niet mogelijk. De eierstokken blijven na een sterilisatie nog steeds hun werk doen en maken dus nog steeds eicellen en vrouwelijke hormonen aan. Deze eicellen kunnen nu alleen niet meer door de eileider. Daardoor komen de eicellen in de buikholte terecht. Het lichaam ruimt deze eicellen uit zichzelf op.
Een laparoscopische sterilisatie
Bij een laparoscopische sterilisatie (kijkoperatie) sluit de gynaecoloog de eileiders af met ringetjes (Falope-ringen) of met clips (Filshie-clips). Via een sneetje in de buik gaat de gynaecoloog met een camera (laparoscoop) de buik in om de baarmoeder, eierstokken en eileiders goed te zien. Via een sneetje boven de schaamstreek plaatst de gynaecoloog de clips/ringen over beide eileiders. De eileiders zijn direct volledig afgesloten. Direct na een sterilisatie kunnen zaadcellen de eicel niet meer bereiken. Hierdoor kan de eicel niet meer worden bevrucht en is een zwangerschap dus niet mogelijk.
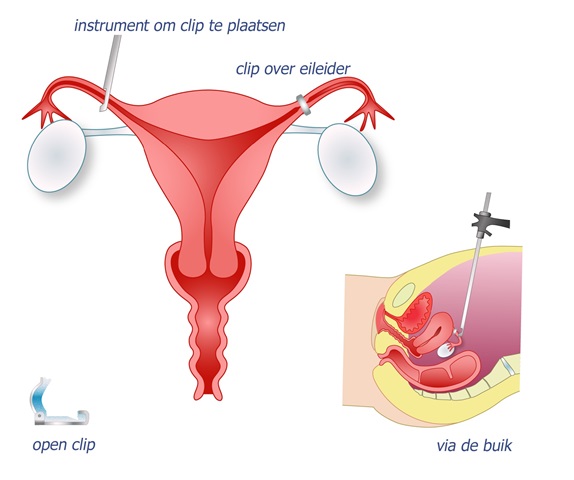
Deze operatie vindt plaats op een operatiekamer tijdens de dagbehandeling. De ingreep zelf duurt ongeveer een half uur. Tijdens deze operatie bent u onder narcose.
Sterilisatie bij mannen
Mannen kunnen ook gesteriliseerd worden. Bij mannen is dit een kleine ingreep die plaatsvindt onder plaatselijke verdoving. De uroloog bindt de zaadleiders af en knipt ze door. Ook bij mannen is dit een definitieve vorm van anticonceptie. Als u spijt heeft van de sterilisatie is een hersteloperatie mogelijk, maar dit is niet eenvoudig en werkt niet altijd. Zo’n 40% van de vrouwen wordt binnen een jaar zwanger als hun partner een hersteloperatie krijgt.
Kans op zwangerschap na een laparoscopische sterilisatie
Een laparoscopische sterilisatie is meteen betrouwbaar. U heeft dus geen andere anticonceptiemiddelen meer nodig. Er bestaat een kleine kans dat u ondanks de sterilisatie toch zwanger wordt. Na een laparoscopische sterilisatie worden 2 tot 5 op de 1000 vrouwen toch nog zwanger in de loop van hun leven. De redenen hiervoor zijn verschillend. Het ringetje dat geplaatst wordt bij een laparoscopische sterilisatie kan van de eileider afglijden, zelfs als deze goed is geplaatst. Datzelfde kan ook met een clip gebeuren. Ook kunnen de eileiders weer aan elkaar groeien waardoor er opnieuw een doorgang ontstaat voor de zaadcellen. Dit kan ertoe leiden dat u alsnog zwanger kunt worden. Bent u zwanger geworden na de sterilisatie? Neem dan contact op met de gynaecoloog. Vanwege de sterilisatie heeft u een hoger risico op een buitenbaarmoederlijke zwangerschap.
Kans op zwangerschap na een sterilisatie bij de man
Wanneer de man wordt gesteriliseerd bestaat er een zeer kleine kans dat de vrouw alsnog zwanger wordt. Per 1.000 vrouwen wiens partner gesteriliseerd is worden 0,5 tot 1 vrouw toch zwanger gedurende hun leven.
Een laparoscopische sterilisatie ongedaan maken
Het is mogelijk om een laparoscopische sterilisatie ongedaan te maken. Wanneer u spijt heeft van de sterilisatie en toch een kinderwens heeft kan er geprobeerd worden de eileiders te herstellen. Dit kan door een kijkoperatie waarbij de ringetjes/clips worden verwijderd.
Als de eileiders ook zijn dicht gebrand bij de sterilisatie, is de kans op een succesvolle operatie kleiner. Een hersteloperatie na een sterilisatie is duur en wordt niet vergoed door de verzekering. Na een succesvolle hersteloperatie heeft u 40 tot 85% kans op een zwangerschap. Wel heeft u een hoger risico op een buitenbaarmoederlijke zwangerschap na een hersteloperatie. Van de vrouwen die een hersteloperatie hebben ondergaan en zwanger worden, krijgt 2% een buitenbaarmoederlijke zwangerschap.
Naast de natuurlijke methode van zwanger worden kunt u ook kiezen voor een IVF- behandeling. IVF (In-vitrofertilisatie) houdt in dat u bevrucht wordt via een reageerbuis in plaats van via gemeenschap. Hierbij wordt de eicel van de vrouw buiten het lichaam, dus in de reageerbuis, bevrucht met een zaadcel. Daarna wordt deze bevruchte eicel rechtstreeks in de baarmoeder geplaatst. De kans op een zwangerschap bij drie behandelingen van IVF is gemiddeld zo’n 50%.
Voorbereiding op de operatie
Er zijn een aantal dingen die belangrijk zijn om te weten voordat u kiest voor een sterilisatie.
Verzekering
Een sterilisatie valt niet binnen het basispakket. Vraag daarom uw verzekeraar welke aanvullende verzekering deze operatie dekt en pas indien nodig uw verzekering aan. De vergoedingsmogelijkheden verschillen per verzekeraar, pakket en jaar. Het is dus zinvol om het aanbod van verschillende verzekeraars met elkaar te vergelijken. Als uw verzekeraar de sterilisatie volledig vergoedt, hoeft u meestal niets te betalen.
Zwanger
Het is belangrijk om er zeker van te zijn dat u niet zwanger bent tijdens de sterilisatie. Zorg er daarom voor dat er geen kans bestaat dat u net bevrucht bent. Wanneer u condooms gebruikt of wanneer er een kans bestaat dat u zwanger bent, kunt u de sterilisatie het beste in de week van de menstruatie laten uitvoeren.
Voor de operatie vindt er nog een voorbereiding plaats; de pre-operatieve screening. Hoe het traject van de pre-operatieve screening verloopt hangt af van wanneer uw operatie plaatsvindt.
Operatie binnen één week
Wordt u binnen één week geopereerd? Dan volgt u voordat u het ziekenhuis verlaat het volgende traject.
Direct na de afspraak met uw arts maakt de secretaresse van de polikliniek een afspraak voor u bij de zelfmeetkiosk. De zelfmeetkiosk vindt u in de centrale hal van het ziekenhuis. U meldt zich aan met dezelfde QR-code waarmee u zich aanmeldde bij uw afspraak op de polikliniek. Vervolgens meet u heel eenvoudig zelf uw bloeddruk, hartslag, saturatie (zuurstofgehalte in het bloed), lengte en gewicht.
Hierna gaat u naar het pre-operatieve spreekuur (route 82). Hier maakt de secretaresse voor u een afspraak voor de pre-operatieve screening. Deze afspraak vindt of in het ziekenhuis of digitaal plaats. De keuze is afhankelijk van de operatie en uw gezondheidstoestand. Eventueel maakt de secretaresse ook nog een afspraak voor wat aanvullend onderzoek (zoals een hartfilmpje of bloedonderzoek).
Via het patiëntenportaal Mijn Slingeland ontvangt u digitale vragenlijsten. Het is belangrijk deze vragenlijsten zo spoedig mogelijk en voorafgaand aan de afspraak in te vullen. De informatie uit de vragenlijsten is namelijk noodzakelijk om uw gezondheid in kaart te brengen voor de operatie.
Operatie na één week
Wordt u niet binnen één week geopereerd? Dan volgt u voordat u het ziekenhuis verlaat het volgende traject.
Direct na de afspraak met uw arts maakt de secretaresse van de polikliniek een afspraak voor u bij de zelfmeetkiosk. De zelfmeetkiosk vindt u in de centrale hal. U meldt zich aan met dezelfde QR-code waarmee u zich aanmeldde bij uw afspraak op de polikliniek. Vervolgens meet u heel eenvoudig zelf uw bloeddruk, hartslag, saturatie (zuurstofgehalte in het bloed), lengte en gewicht. Heeft u geen andere afspraken meer in het ziekenhuis? Dan kunt u na de metingen bij de zelfmeetkiosk naar huis.
Via het patiëntenportaal Mijn Slingeland ontvangt u digitale vragenlijsten. Het is belangrijk deze vragenlijsten zo spoedig mogelijk in te vullen. De informatie uit de vragenlijsten is namelijk noodzakelijk om uw gezondheid in kaart te brengen voor de operatie.
De secretaresse van het pre-operatieve spreekuur bekijkt de metingen en zal als dat nodig is nog aanvullend onderzoek (zoals een hartfilmpje of bloedonderzoek) voor u aanvragen. Het Centraal Planbureau maakt voor u een afspraak voor de pre-operatieve screening. Deze afspraak vindt of in het ziekenhuis of digitaal plaats. De keuze is afhankelijk van de operatie en uw gezondheidstoestand. Let op: Het Centraal Planbureau kan pas een afspraak maken wanneer de vragenlijsten zijn ingevuld.
Afspraak op het pre-operatief spreekuur
Als de voorbereiding op uw operatie in het ziekenhuis plaatsvindt, heeft u een afspraak op het pre-operatief spreekuur. U heeft dan een gesprek met de apothekersassistent en de anesthesioloog. De apothekersassistent neemt uw medicijngebruik met u door. Neem voor deze afspraak altijd uw actuele medicatieoverzicht mee. Dit overzicht is verkrijgbaar bij uw eigen apotheek. De anesthesioloog bespreekt met u op welke manier u wordt verdoofd tijdens de operatie en met welke medicijnen u eventueel (tijdelijk) dient te stoppen.
Meer informatie over de manier van verdoven vindt u in de folder Anesthesie. Deze folder staat voor u klaar in Mijn Slingeland. Hier vindt u ook een instructievideo over de pre-operatieve voorbereiding.
De voorbereiding op uw ziekenhuisopname en uw eventuele nazorg ontvangt u digitaal via Mijn Slingeland of er wordt een telefonische afspraak met u gemaakt.
Digitale voorbereiding
Als de voorbereiding op uw operatie digitaal plaatsvindt, hoeft u niet naar het ziekenhuis voor het pre-operatief spreekuur. U ontvangt alle informatie via Mijn Slingeland. Daarna volgt er wel nog een telefonische afspraak met de apothekersassistent en de anesthesioloog en indien nodig met de verpleegkundige.
Vervoer
Na de operatie mag u niet zelf autorijden. Zorg daarom dat u passend vervoer heeft geregeld.
Dag van de opname
Voor deze operatie wordt u een dagdeel opgenomen in het ziekenhuis. De operatie zelf duurt ongeveer een half uur.
Vóór de operatie
Van tevoren legt een verpleegkundige uit wat er gaat gebeuren tijdens de operatie en hij/zij voert ook controles uit. De verpleegkundige brengt u daarna naar de ontvangstruimte van de operatieafdeling. Daar krijgt u een infuus en wordt u verbonden aan bewakingsapparatuur.
Operatiekamer
Wanneer u naar de operatiekamer gebracht wordt, ontmoet u de gynaecoloog die de operatie uitvoert. Het team neemt dan nogmaals alle gegevens door. Daarna wordt u onder narcose gebracht door middel van slaapmedicatie via het infuus. Uw blaas wordt dan met een katheter leeggemaakt.
Verloop van de operatie
De gynaecoloog begint de operatie door in de onderrand van de navel een sneetje te maken van ongeveer één centimeter. Via dit sneetje brengt hij/zij een kijkbuis met een camera in. Dan wordt er gas in de buik vrijgelaten waardoor er ruimte ontstaat rondom de baarmoeder, eierstokken en eileiders.
Daarna maakt de gynaecoloog een tweede sneetje boven het schaambeen aan de bovengrens van het schaamhaar. Via dit sneetje kan de gynaecoloog het instrument voor de sterilisatie inbrengen. Met dit instrument plaatst de gynaecoloog clips over beide eileiders. Dit worden ook wel Filshie-clips genoemd. In plaats van clips kunnen ook ringen worden gebruikt. Deze ringen heten Falope-ringen. Bij gebruik van deze ringen trekt de gynaecoloog een lusje van de eileider door het ringetje.
Wanneer de clips of ringen op hun plek zitten, zijn de eileiders meteen afgesloten. De gynaecoloog verwijdert de instrumenten en laat het gas uit de buik lopen. De sneetjes die gemaakt zijn bij de navel en schaambeen worden daarna gehecht door de gynaecoloog of een assistent. De sterilisatie is dan voldaan.
Na de operatie
Na de operatie wordt u naar de uitslaapkamer gebracht waar u bijkomt van de narcose. Wanneer u ontwaakt, voert de verpleegkundige een aantal controles uit. Als de controles goed zijn, brengt de verpleegkundige u terug naar de afdeling. Op de afdeling krijgt u pijnstilling via het infuus. De verpleegkundige controleert u en informeert u over uw toestand. In de meeste gevallen kunt na een of twee uur alweer naar huis. In sommige gevallen wordt ervoor gekozen om u een nachtje in het ziekenhuis te laten blijven. Hiervoor wordt bijvoorbeeld gekozen als u erg misselijk blijft of u veel pijn heeft.
Voordat u naar huis mag, krijgt u van de verpleegkundige informatie over de verzorging van de wondjes en hechtingen. Bij de meeste vrouwen vermindert de pijn in de eerste uren na de sterilisatie.
Bijwerkingen
Schouderpijn
U kunt last hebben van schouderpijn. Dit komt door het gas in de buik tijdens de operatie. Dit kan het middenrif prikkelen en dat voelt als schouderpijn. Deze pijn verdwijnt meestal dezelfde dag. Sommige vrouwen blijven een paar dagen last hebben van pijn. Dit is normaal.
Hechtingen
De wondjes in de buik zijn meestal gehecht. Met de hechtingen kunt u gewoon douchen of in bad gaan. Meestal krijgt u oplosbare hechtingen die vanzelf verdwijnen. Als de hechtingen irriteren, mag u ze na 5 dagen (laten) verwijderen.
Werken
De meeste vrouwen kunnen na een paar dagen of een week na hun laparoscopische sterilisatie weer werken.
Risico's laparoscopische sterilisatie
De volgende complicaties of problemen kunnen bij een laparoscopische sterilisatie voorkomen:
- problemen of complicaties door de narcose
- beschadiging van darmen, blaas of bloedvaten
- infectie
- niet lukken van de sterilisatie
Beschadiging darm, blaas, bloedvat
Tijdens het inbrengen van de instrumenten kan de gynaecoloog de darmen, de blaas of een bloedvat beschadigen. Dit gebeurt bij minder dan 1% van de vrouwen. Zo nodig krijgt u een uitgebreidere buikoperatie. Het herstel duurt dan langer. Soms is pas na de operatie duidelijk dat er een probleem is. U krijgt advies over wanneer u contact moet opnemen.
Niet lukken van de ingreep of moeilijke sterilisatie
Als u verklevingen heeft, kan een sterilisatie moeilijk zijn. De gynaecoloog kan een extra opening maken voor een derde instrument. Dan lukt het meestal wel. Bij overgewicht kan het lastig zijn om de instrumenten in te brengen. De gynaecoloog kan dan de opening bij de navel iets groter maken. Als het zo ook niet lukt, kan de gynaecoloog een kleine snede maken, net boven het schaamhaar. De gynaecoloog vraagt voor de operatie of u dit goed vindt. Als de eileiders te dik zijn, lukt het niet altijd om een ringetje of een clip te plaatsen. Dan kan de gynaecoloog de eileiders vaak wel dichtbranden. De kans dat een laparoscopische sterilisatie uiteindelijk niet lukt, schatten we op minder dan 1%.
U heeft meer kans op problemen als u:
- gezondheidsproblemen heeft, dit vanwege de narcose;
- overgewicht heeft (BMI hoger dan 30);
- een eileiderontsteking of een buikvliesontsteking heeft gehad;
- een darmoperatie heeft gehad.
Wanneer contact opnemen?
Neem contact op:
- als u steeds meer buikpijn krijgt;
- als u koorts heeft (38 graden of hoger).
Bij een sterilisatie is de kans op een infectie niet groot. Als u een infectie krijgt, dan heeft u antibiotica nodig. Bij een laparoscopische sterilisatie kan ongemerkt de darm beschadigd zijn. U krijgt dan binnen enkele dagen steeds meer buikpijn en vaak ook koorts. Het gebeurt zelden, maar het is belangrijk dat u op tijd contact opneemt met uw huisarts.
Meer informatie
Website:
www.thuisarts.nl/sterilisatie-bij-vrouw/ik-ben-vrouw-en-overweeg-sterilisatieDit is een betrouwbare website van huisartsenvereniging. Hier vindt u ook meer informatie over andere vormen van anticonceptie.
Uw privacy en onze geheimhouding
Om u de beste zorg te kunnen geven, hebben wij gegevens van u nodig. Deze gegevens leggen wij digitaal vast en beveiligen wij goed. Wij gaan zorgvuldig om met deze gegevens en houden ons aan de wet- en regelgeving. Dit betekent onder andere dat al onze medewerkers een geheimhoudingsplicht hebben en u als patiënt recht heeft op privacy. Uitgebreide informatie over uw privacy, rechten en plichten vindt u in de folder ‘
Uw rechten en plichten als patiënt’. Deze folder kunt u raadplegen op
folders.slingeland.nl.
Deze folder is grotendeels overgenomen van de folder van de Nederlandse Vereniging voor Obstetrie en Gynaecologie (NVOG) in Utrecht.



