Algemeen
In deze folder vindt u algemene informatie over wat u tijdens uw opname kunt verwachten. De informatie is bedoeld als aanvulling op de informatie die u van de arts en/of de verpleegkundige heeft gekregen. De informatie is ook belangrijk voor uw familie of naasten.
Spoedopname
U bent naar de Spoedeisende Hulp gebracht omdat u bent gevallen of een ongeval heeft gehad. Op de Spoedeisende Hulp is lichamelijk onderzoek gedaan, bloed afgenomen en een röntgenfoto gemaakt van uw heup. Mogelijk is er ook een foto van uw longen en een hartfilmpje gemaakt. Uit de onderzoeken blijkt dat uw heup gebroken is. De arts probeert u binnen 24 uur te opereren.
U heeft een infuusnaald in een bloedvat in uw hand of arm gekregen. Door het infuus krijgt u vocht en eventueel medicijnen toegediend.
Nadat u op de Spoedeisende Hulp bent onderzocht, brengt een verpleegkundige u naar de verpleegafdeling N0 (Acute Opname Afdeling). Dit is een afdeling waar patiënten maximaal 48 uur verblijven. Daarna gaat u zeer waarschijnlijk naar een andere verpleegafdeling.
Afbeelding: linkerheup |
 |
Gebroken heup
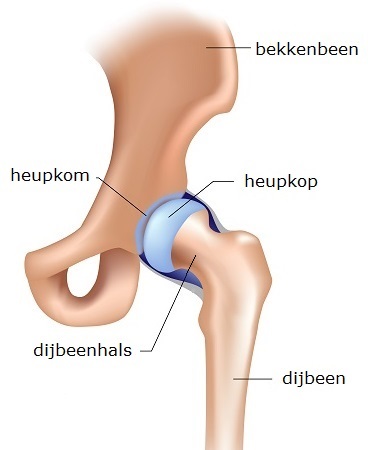
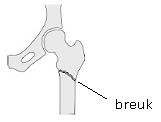
De heup bevindt zich waar het bovenbeen en bekken bij elkaar komen. Een heup kan op verschillende plaatsen breken. De meest voorkomende breuken zijn:
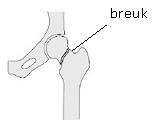
- Dijbeenhalsbreuk (collumfractuur): deze breuk ligt in het bovenste gedeelte van het dijbeen.
| 
|
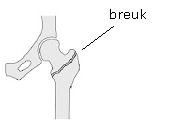
- Breuk door de verdikking van het dijbeen (pertrochanter fractuur).
| 
|
- Breuk onder de verdikking van het dijbeen (subtrochanter fractuur).
| 
|
Behandeling
Welke techniek de chirurg kiest om uw heup te behandelen, hangt af van:
- de plaats van de breuk;
- de aard van de breuk;
- uw leeftijd;
- andere factoren, bijvoorbeeld de stevigheid van uw botten.
Hieronder vindt u de meest voorkomende behandelmogelijkheden.
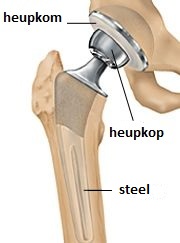
Gedeeltelijke of totale heupprothese
Bij een gedeeltelijke prothese (kop/halsprothese) vervangt de chirurg uw heupkop door een prothese. Soms kan ervoor gekozen worden ook de heupkom te vervangen. Er wordt dan een totale heupprothese geplaatst. |
|
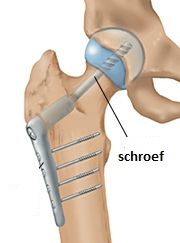
Dynamische heupschroef
De chirurg behandelt uw heup met een schroef. Uw heupkop blijft behouden. |
|
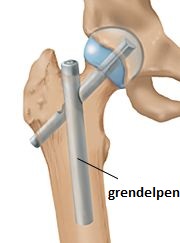
Grendelpen
De chirurg behandelt uw heup met een grendelpen. Uw heupkop blijft behouden. |
|
Voorbereiding op de operatie
Omdat u onverwacht bent opgenomen in het ziekenhuis, heeft u zich niet kunnen voorbereiden op de opname en de operatie. Hieronder vindt u een aantal aandachtspunten/tips voor uw verblijf in het Slingeland Ziekenhuis.
Benodigdheden
Misschien dat uw partner of familie de onderstaande benodigdheden voor u kan meenemen:
- ondergoed en pyjama;
- gemakkelijk zittende kleding;
- toiletartikelen (geen washandjes/handdoeken);
- stevige schoenen die de hele voet omsluiten en een ruwe zool hebben;
- de medicijnen die u thuis gebruikt in originele verpakking en uw actuele medicatieoverzicht;
- krukken of rollator als u deze thuis al gebruikte;
- eventueel een overdracht van het verpleeg- of verzorgingshuis.
Operatieplanning
Omdat u onverwacht bent opgenomen, is niet direct bekend wanneer u geopereerd wordt. Dit is afhankelijk van de bestaande operatieplanning. Meestal is de operatie binnen 24 uur na uw opname. Soms is het nodig om aanvullend onderzoek te doen of andere specialisten te raadplegen.
Het kan zijn dat u door een andere chirurg wordt geopereerd dan de chirurg die u heeft gezien op de Spoedeisende Hulp of op de afdeling.
Gesprek met verpleegkundige
Op de verpleegafdeling heeft de verpleegkundige een opnamegesprek met u. Ook vertelt de verpleegkundige over de operatie. Uw partner of naaste mag bij dit gesprek aanwezig zijn.
Wanneer u door de omstandigheden niet in staat bent informatie op te nemen, dan informeert de verpleegkundige uw partner of familielid.
Anesthesie
De operatie aan uw heup vindt plaats onder algehele verdoving of regionale verdoving (ruggenprik). Meer informatie over de manier van verdoven, kunt u lezen in de folder
Anesthesie. De folder is te raadplegen via www.slingeland.nl.
Nuchter
Omdat de operatie onder verdoving plaatsvindt, dient u nuchter te zijn. De verpleegkundige informeert u vanaf wanneer u niet meer mag eten en drinken.
Operatiekleding
U krijgt een operatiejasje aan en dient
alle sieraden af te doen. Als u een prothese draagt, bijvoorbeeld een kunstgebit, doet u deze uit.
Markering
De verpleegkundige markeert de kant van de heup waaraan u wordt geopereerd.
Katheter
Voor de operatie brengt de verpleegkundige een blaaskatheter in. Dit is een flexibel kunststof slangetje dat via de urinebuis in de blaas wordt gebracht. Hierdoor loopt de urine vanzelf af en wordt opgevangen in een zakje. U hoeft dan na de operatie niet direct gebruik te maken van de po of urinaal.
De operatie
De anesthesioloog brengt u onder algehele of regionale (ruggenprik) verdoving. Wanneer u verdoofd bent, maakt de chirurg een snede aan de zijkant van uw bovenbeen. Het verloop van de operatie is afhankelijk van de gekozen behandeling. Soms laat de chirurg een drain achter in uw been. Een drain is een slangetje waardoor wondvocht wordt afgevoerd. Aan dit slangetje zit een opvangpotje waar het wondvocht wordt ingezogen.
Na de operatie
Na de operatie wordt u naar de uitslaapkamer gebracht. U blijft daar tot u goed wakker bent en uw bloeddruk en hartslag goed zijn. De verpleegkundige van de afdeling haalt u daar op en brengt u naar de afdeling. Vervolgens belt de verpleegkundige uw contactpersoon, als u dat wenst. De verpleegkundige neemt ook regelmatig uw hartslag en bloeddruk op.
De wond
Op de wond zit een pleister of een drukverband. Mogelijk lekt de wond nog wat na. Ook kan het zijn dat u op de plaats van de wond een bloeduitstorting krijgt. Dit gaat vanzelf weer over.
Pijn en pijnbestrijding
Na de operatie kunt u pijn hebben. In dat geval krijgt u pijnstillers van de verpleegkundige.
Infuus
U heeft een infuus waardoor u vocht en eventueel medicijnen en extra bloed toegediend krijgt.
Effecten van de verdoving
Na de algehele verdoving (narcose) kunt u last hebben van slaperigheid, misselijkheid of overgeven. Ook kunt u keelpijn hebben. Dat komt omdat u tijdens de narcose bent beademd door middel van een buis in uw keel. Het kan ook voorkomen dat u last van spierpijn heeft. Als u een ruggenprik heeft gehad komt het gevoel in uw benen langzaam terug.
Eten en drinken
Als u terug bent op de afdeling mag u in overleg met de verpleegkundige, afhankelijk van uw misselijkheid, weer drinken en eten.
Trombose
U krijgt dagelijks een injectie met een bloedverdunnend middel. Dit is om trombose te voorkomen. Dit bloedverdunnend middel (fraxiparine) dient u tot 5 weken na de operatie één keer per dag in te spuiten. We kunnen u of iemand in uw familie leren deze injectie te geven. Als u al bloedverdunners gebruikt en onder controle bent bij de Trombosedienst, dan bepaalt de arts of verpleegkundige of en hoe lang u fraxiparine dient te gebruiken.
Om de kans op trombose te verkleinen, is het belangrijk dat u in beweging bent. Moet u in bed blijven? Zit dan zoveel mogelijk rechtop en beweeg uw tenen en voeten op en neer.
Belasten van de heup
Afhankelijk van de techniek die gebruikt is om uw heup te behandelen, mag u uw heup wel of niet belasten. Hieronder leest u per techniek of de heup belast mag worden na de operatie.
Gedeeltelijke of totale heupprothese
Als u een gedeeltelijke (kop/halsprothese) of totale heupprothese heeft gekregen, dan mag u uw heup in principe direct belasten. Dat betekent dat u met behulp van fysiotherapie zo snel mogelijk weer leert lopen met een loophulpmiddel.
Dynamische heupschroef
Als uw heup gerepareerd is met een dynamische heupschroef, dan mag u uw heup soms wel en soms niet direct belasten. Dit hangt onder andere af van de aard van de breuk. Niet direct belasten houdt in dat u niet volledig op uw geopereerde been mag staan of mag lopen. Direct belasten betekent dat u met behulp van fysiotherapie zo snel mogelijk weer leert lopen met een loophulpmiddel.
Grendelpen
Als uw heup gerepareerd is met een grendelpen, dan mag u uw heup meestal wel belasten. Dat betekent dat u met behulp van fysiotherapie zo snel mogelijk weer leert lopen met een loophulpmiddel.
Herstel en revalidatie
De fysiotherapeut helpt u de eerste dagen met revalideren. Voor een goede revalidatie is het belangrijk dat u zelf een actieve bijdrage levert. De eerste dag na de operatie gaat u, met hulp van de fysiotherapeut, alweer op een stoel zitten. Dit kan erg vermoeiend zijn. De tijd dat u op een stoel zit, bouwt u daarom langzaam op. De fysiotherapeut geeft u oefeningen die u ook zelfstandig dient uit te voeren.
Het herstellen van een operatie is soms moeilijk, vooral als u al wat ouder bent. Het is moeilijk in te schatten hoelang het duurt voordat u weer herstelt bent. Dit is mede afhankelijk van uw conditie, doorzettingsvermogen, leeftijd en de techniek die gebruikt is bij uw heupoperatie.
De eerste periode na de operatie heeft u bij uw lichamelijke verzorging nog hulp nodig van de verpleegkundigen. Het is echter de bedoeling dat u snel weer zoveel mogelijk zelf doet.
Complicaties
Bij ongeveer een kwart van de mensen die een heupoperatie ondergaan, treden complicaties op. De meest voorkomende complicaties zijn:
- doorliggen (decubitus);
- ondervoeding;
- verwardheid (delier);
- nabloeding;
- infecties, bijvoorbeeld urineweginfectie, luchtweginfectie, wondinfectie;
- trombose (een bloedprop in een bloedvat);
- obstipatie.
Het is erg belangrijk dat u zoveel mogelijk rechtop zit en staat. Zo verkleint u de kans op trombose en doorliggen. Uw behandelend arts of de verpleegkundige kan u meer vertellen over deze complicaties. Ook hangt er op de afdeling een folderrek waar u folders vindt over een aantal complicaties.
Neem bij problemen of vragen na uw opname in het ziekenhuis contact op met uw huisarts. Uw huisarts is op de hoogte van uw situatie. Indien nodig overlegt de huisarts met de specialist in het ziekenhuis. Buiten kantoortijden en in het weekend kunt u de huisartsenpost bellen.
Nazorg
Kort na de operatie overlegt de verpleegkundige met u en uw contactpersoon of en op welke manier u hulp nodig heeft als u weer thuis bent. Ook adviseert de verpleegkundige u over mogelijke aanpassingen in huis en waar u hulpmiddelen kunt huren. Soms is een (tijdelijke) opname in een verpleeghuis nodig. De verpleegkundige overlegt vervolgens met de transferverpleegkundige van het Transferbureau Zorg in het ziekenhuis. Zij nemen uw zorgvraag in behandeling.
In de folders 'Zorg aan huis na een ziekenhuisopname', 'Opname in een zorginstelling na een ziekenhuisverblijf' en 'Wat regelt u zelf na een ziekenhuisopname' vindt u meer informatie over de verschillende soorten zorg die mogelijk zijn na een ziekenhuisverblijf. De folders zijn te raadplegen op www.slingeland.nl.
Weer naar huis
Wanneer de zorg na uw ontslag uit het ziekenhuis geregeld is, spreekt de verpleegkundige een datum met u af waarop u naar huis of naar het verpleeg- of verzorgingshuis kunt. Bij uw ontslag krijgt u het volgende mee:
- uw controleafspraak;
- een verwijzing en overdracht voor fysiotherapie;
- een overzicht met medicijnen die u dient te gebruiken en een verpleegkundige overdracht indien u naar een verzorgings-of verpleeghuis gaat.
Controle
Een aantal weken na uw ontslag uit het ziekenhuis heeft u een controleafspraak op de polikliniek Traumatologie (souterrain, route 14). Van de verpleegkundige krijgt u instructies mee naar huis wat u wel en niet mag tot aan uw controleafspraak.
Tijdens de controleafspraak worden uw hechtingen verwijderd. Als u naar een verzorgings-of verpleeghuis gaat, is het meestal ook mogelijk om de hechtingen daar te laten verwijderen.
Vragen
Als u voorafgaand aan de operatie vragen heeft, kunt u contact opnemen met de secretaresse van de polikliniek Traumatologie, telefoonnummer (0314) 32 99 88.
Uw privacy en onze geheimhouding
Om u de beste zorg te kunnen geven, hebben wij gegevens van u nodig. Deze gegevens leggen wij digitaal vast en beveiligen wij goed. Wij gaan zorgvuldig om met deze gegevens en houden ons aan de wet- en regelgeving. Dit betekent onder andere dat al onze medewerkers een geheimhoudingsplicht hebben en u als patiënt recht heeft op privacy. Uitgebreide informatie over uw privacy, rechten en plichten vindt u in de folder ‘
Uw rechten en plichten als patiënt’. Deze folder kunt u raadplegen op
folders.slingeland.nl.










