Inleiding
Van uw nefroloog heeft u te horen gekregen dat uw nierfunctie dusdanig verslechterd is, dat u voor de keuze van nierfunctievervangende behandeling komt te staan. Begrijpelijk kan dat veel vragen bij u oproepen, zoals: Wat zijn mijn mogelijkheden? Welke behandeling past het best bij mijn situatie? Wat zijn de voor- en nadelen van de behandeling? Is de keuze ‘geen nierfuntievervangende behandeling’ (oftewel conservatieve therapie) ook een optie (zie hoofdstuk 13.2)? Het is een ingrijpende keuze die veel tijd vraagt.
Op de polikliniek Nierfalen krijgt u informatie over de verschillende nierfunctievervangende behandelingen en antwoord op uw vragen. De arts, verpleegkundig specialist, nierfalenverpleegkundige, diëtist en medisch maatschappelijk werker begeleiden u bij de keuze voor de behandelvorm die het beste bij u past. Tevens streven wij ernaar om de verdere achteruitgang van de nierfunctie zoveel mogelijk af te remmen. Dit gebeurt onder andere met medicijnen en een dieet. Ook hier krijgt u begeleiding bij.
In deze folder leest u wat u kunt verwachten op de polikliniek Nierfalen en hoe u zich kunt voorbereiden op uw afspraak. Ook vindt u informatie over de verschillende nierfunctievervangende behandelingen.
Inhoudsopgave
1. Contactgegevens2. De nieren2.1 Hoe zien de nieren eruit?
2.2 Werking van de nieren
2.3 Belang van de nieren
2.3.1 Water- en zouthuishouding
2.3.2 Productie van hormonen
2.3.3 Vitamine D
2.3.4 Regelen van de bloeddruk
3. Chronische nierschade 3.1 Oorzaken van chronische nierschade
3.2 Klachten als gevolg van chronische nierschade
4. Polikliniek Nierfalen 4.1 Bereikbaarheid polikliniek Nierfalen
4.2 Verhinderd voor uw afspraak
4.3 Medewerkers van de polikliniek Nierfalen
4.4 Volgorde van het bezoek aan de polikliniek Nierfalen
4.5 Goed voorbereid naar uw afspraak
4.6 Voorlichtingsbijeenkomsten
4.7 Registratie
5. Hepatitis B vaccinatie 6. Bloedonderzoek 7. Medicatie 8. Dieet 8.1 Waarom een dieet?
8.2 Begeleiding bij uw dieet
8.3 Eiwit
8.4 Natrium (zout)
8.5 Kalium
8.6 Fosfaat
8.7 Vocht
8.8 Ondervoeding
9. Thuis of in het ziekenhuis 9.1 Kiezen voor thuishemodialyse
9.2 Keuzen in thuishemodialyse
9.3 Training
9.4 Aanpassingen in huis
10. Hemodialyse10.1 Wat is hemodialyse?
10.2 Verloop van hemodialyse
10.3 De dialyse-afdeling
10.3.1 Zorgverleners en medewerkers op de dialyse-afdeling
10.3.2 Ziek en dialyse
10.3.3 Bezoektijden
10.3.4 Vervoer naar de dialyse
10.4 Shunt
10.4.1 Waarom een shunt?
10.4.2 Aanleggen van de shunt
10.4.3 Rijpen van de shunt
10.4.4 Het gebruik van de shunt
10.4.5 Leefregels bij een shunt
10.4.6 Controleren van de shunt
10.4.7 Problemen die kunnen ontstaan bij een shunt
10.4.8 Onderzoeken en behandelingen voor het behoud van de shunt
10.5 Dialysekatheter
10.5.1 Tesiokatheter
10.5.2 Femoraliskatheter/jugulariskatheter
10.5.3 Verzorging van de katheter
10.5.4 Problemen met de katheter
10.6 Gewicht en streefgewicht
10.6.1 Streefgewicht
10.6.2 Vochtbeperking
10.6.3 Teveel aan vocht (overvulling)
10.6.4 Te weinig vocht (ondervulling)
10.7 Voorkomen van een lage bloeddruk tijdens dialyse
10.8 Eten tijdens dialyse
10.9 Medicatie tijdens hemodialyse
10.9.1 Soorten medicijnen
10.9.2 Medicijnen bestellen
11. Peritoneaal dialyse (PD)11.1 Wat is peritoneaal dialyse?
11.2 CAPD
11.3 APD
11.4 Voorbereiding op PD thuis
11.5 Buikkatheter
11.6 Peritoneaal dialysetrainingen
11.7 Peritoneaal dialysecontrole
11.8 Wanneer geen peritoneaal dialyse?
11.9 Voor- en nadelen peritoneaal dialyse
12. Transplantatie12.1 Voor- en nadelen
12.2 Voorbereidende onderzoeken voor een niertransplantatie
12.3 Donornier
12.4 Nier van een overleden donor
12.5 Nier van een levende donor
12.6 Ruilprogramma ‘cross over’
12.7 De transplantatie
12.8 Ontslag uit het ziekenhuis
12.9 Problemen en complicaties
12.10 Voorlichting over niertransplantatie
13. Starten of stoppen met de behandeling13.1 Praten over uw beslissing
13.2 Conservatief behandeltraject
13.3 Stoppen met dialyse
14. Welke behandeling kiest u?
15. Uw privacy en onze geheimhouding 1. Contactgegevens
Slingeland Ziekenhuis
Kruisbergseweg 25
7009 BL Doetinchem
Telefoonnummer: (0314) 32 99 11
Dialyse-afdeling en polikliniek Nierfalen
Telefoonnummer: (0314) 32 93 00 (24 uur per dag bereikbaar).
Route
De dialyse-afdeling en de polikliniek Nierfalen bevinden zich op de tweede verdieping van het Slingeland Ziekenhuis (route 72). Op de afdeling is een wachtruimte waar u kunt plaatsnemen als u een afspraak heeft met uw arts of verpleegkundige.
Vragen of problemen
Bij vragen of niet-acute problemen verzoeken wij u contact op te nemen met de dialyse-afdeling. De dialyse-afdeling is maandag t/m zaterdag bereikbaar tussen 8.00 – 16.00 uur.
Buiten deze tijden wordt u voor acute problemen die met de nieren of de nierfunctievervangende behandeling te maken hebben doorgeschakeld met de dienstdoende dialyseverpleegkundige. Twee dialyseverpleegkundigen en een nefroloog zijn 24 uur per dag bereikbaar.
Andere klachten
Voor algemene problemen die niet met de nieren of de nierfunctievervangende behandeling te maken hebben, dient u contact op te nemen met uw huisarts of huisartsenpost.
Spoed
Is er een acute situatie waarin u direct hulp nodig heeft, dan belt u het landelijke alarmnummer 112.
Afdeling Diëtetiek
Telefoonnummer: (0314) 32 99 60
Afdeling Medisch Maatschappelijk Werk
Telefoonnummer: (0314) 32 90 95
2. De nieren
2.1 Hoe zien de nieren eruit?
De meeste mensen hebben twee nieren. De nieren zijn boonvormig en ongeveer zo groot als een vuist. Ze liggen aan de achterkant van uw lichaam aan weerszijden van de wervelkolom (zie afbeelding 1). De nieren krijgen bloed via de nierslagaders. De nieraders voeren het bloed weer af.
Elke nier bestaat uit heel veel onderdeeltjes, die min of meer zelfstandig werken. Dat zijn nefronen. Een nier telt ongeveer een miljoen van deze nefronen. Een nefron is alleen goed te ziens met een microscoop. Elk nefron is opgebouwd uit twee delen: het filter (glomerulus) en het nierbuisje (tubulus). In het filter wordt het bloed gefilterd en in het nierbuisje wordt de urine gevormd.
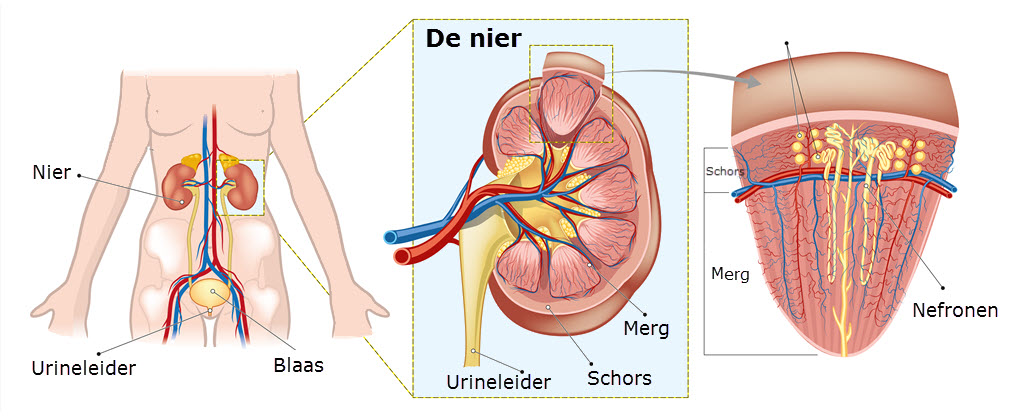 Afbeelding 1: de nieren
Afbeelding 1: de nieren2.2 Werking van de nieren
Het bloed bestaat uit bloedcellen en vocht waarin allerlei stoffen zijn opgelost. Er stroomt ongeveer 60 liter bloed per uur door de nieren. Dit betekent dat ons bloed elke dag meer dan 200 keer de nieren passeert.
Nieren zijn te vergelijken met een filter. Het bloed stroomt de nier in via de nierslagaders. Een gedeelte van het bloed en een deel van de stoffen die daarin zijn opgelost, worden door het filter geperst. Alleen vocht en kleine deeltjes kunnen het filter passeren. Bloedcellen en eiwitten zijn te groot. Zij verlaten de nieren weer met het bloed via de nieraders.
Omdat ons bloed elke dag zo’n 200 keer de nieren passeert, komt al het bloed voldoende aan de beurt om gefilterd te worden. Het vocht en de stoffen die door het filter heen geperst zijn, komen terecht in de nierbuisjes. Dit heet voorurine. De nierbuisjes zijn vrij lang en bochtig.
Er zijn ook waardevolle stoffen door het filter heen geperst, zoals suikers en bouwstenen voor eiwitten. Die moeten behouden blijven en worden daarom weer teruggehaald uit de voorurine. Ook regelen de nierbuisjes heel precies hoeveel zout en water er in het lichaam moet blijven.
Het vocht dat de nierbuisjes verlaat, is echte urine. De nierbuisjes monden met een aantal uit in een nierkelkje. Deze kelkjes komen samen in het nierbekken. Het nierbekken gaat over in de urineleider die naar de blaas leidt. De blaas fungeert als opslag. Als deze vol is, krijgt u aandrang en plast u de urine via de plasbuis uit.
2.3 Belang van de nieren
De nieren verwijderen afvalstoffen uit het bloed en vocht uit het lichaam. De nieren hebben daarnaast nog een aantal andere belangrijke functies:
- Ze produceren urine en regelen uw water- en zouthuishouding.
- Ze produceren bepaalde hormonen.
- Ze maken vitamine D actief die de botten verstevigt
- Ze helpen bij het regelen van uw bloeddruk.
2.3.1 Water- en zouthuishouding
Het lichaam bestaat voor tweederde deel uit water. Het lichaam kan alleen goed functioneren als de hoeveelheid water ongeveer gelijk blijft. Het mag niet te veel en niet te weinig zijn. Ook de hoeveelheid zouten moet binnen bepaalde grenzen gelijk worden gehouden. Dit is een taak van de nieren. U eet en drinkt een aantal keren per dag. Het verschilt per dag wat u eet en drinkt. Soms bevat uw eten veel zout, soms weinig. Als u sport of wanneer het erg warm is, transpireert u meer. Dan verliest u meer water en zouten. Toch moet de hoeveelheid water en zout ongeveer gelijk blijven. De nieren zorgen voor deze goede balans van het water en zout.
2.3.2 Productie van hormonen
Een hormoon wordt in een orgaan gemaakt en regelt of activeert een bepaalde lichaamsfunctie. Via het bloed komt een bepaald hormoon bij cellen in het lichaam die gevoelig zijn voor de werking van dat hormoon. De nieren maken twee belangrijke hormonen: renine en erytropoëtine.
RenineRenine is betrokken bij de regeling van de bloeddruk. Zieke nieren produceren vaak te veel renine waardoor uw bloeddruk stijgt.
ErytropoëtineUw bloed bevat rode bloedlichaampjes (erytrocyten). Het hormoon erytropoëtine stimuleert de aanmaak van rode bloedlichaampjes. Deze bloedlichaampjes vervoeren zuurstof in het bloed. Zuurstof is nodig voor de werking van de spieren. Als de werking van de nieren achteruit gaat, wordt er ook minder erytropoëtine aangemaakt. Daardoor ontstaat bloedarmoede. Bloedarmoede zorgt voor vermoeidheid en kortademigheid.
2.3.3 Vitamine D
Een andere functie van de nieren heeft te maken met vitamine D. Vitamine D is nodig om de botten gezond te houden. Wanneer de werking van de nieren achteruit gaat, is het niet goed mogelijk om vitamine D om te zetten naar een ‘actieve’ werkzame vorm. Hierdoor kunnen mensen met een nierziekte zwakkere botten krijgen die makkelijker breken.
2.3.4 Regelen van de bloeddruk
De nieren regelen de bloeddruk door meer of minder zout en water vast te houden. Dit doen ze door de hoeveelheid van de urine en de hoeveelheid zout in de urine aan te passen. Daarnaast zorgt renine voor verhoging van de bloeddruk. De nieren kunnen de hoeveelheid renine aanpassen: daardoor stijgt of daalt de bloeddruk. Ook de kracht van het hart en de weerstand in de bloedvaten bepalen de hoogte van de bloeddruk. Zo zal een ernstig verzwakt hart kunnen leiden tot een lage bloeddruk. Als u last heeft van aderverkalking, stijgt de weerstand in uw bloedvaten. Dit veroorzaakt hoge bloeddruk.
3. Chronische nierschade
Wanneer de nieren constant onvoldoende werken, spreken we van chronische nierschade. Als de nierfunctie onder de 10% is, spreken we van ernstig nierfalen en is vaak nierfunctievervangende behandeling noodzakelijk.
Bij beginnende nierschade ontstaat er lekkage van de beschadigde nierfiltertjes. Er komt dan eiwit in de urine terecht. De gezonde nierfiltertjes gaan daardoor harder werken, maar slijten sneller. Daardoor raken er steeds meer nierfiltertjes beschadigd. De werking van de nieren (nierfunctie) gaat dan steeds verder achteruit.
3.1 Oorzaken van chronische nierschade
Chronische nierschade kan het gevolg zijn van allerlei (nier)ziekten. Veel voorkomende oorzaken van chronische nierschade zijn:
- hoge bloeddruk;
- suikerziekte (diabetes mellitus);
- aderverkalking;
- terugstromen (reflux) van urine vanuit de blaas naar de urineleider en nierbekken;
- nierfilterontsteking door een infectie of auto-immuunziekte;
- erfelijke ziekten zoals cystenieren.
Bij 10 tot 20 procent van de patiënten met chronische nierschade is de oorzaak niet bekend.
3.2 Klachten als gevolg van nierschade
Bij chronische nierschade ontstaan de klachten pas wanneer de werking van de nieren al sterk verminderd is. Als u klachten krijgt, bespreek dit dan met uw huisarts of internist-nefroloog. Ook andere aandoeningen kunnen klachten veroorzaken.
Klachten bij een verminderde werking van de nieren:
- Vermoeidheid
- Bleke, droge huid
- Jeuk
- Koud hebben
- Vocht vasthouden (oedeem)
- Verhoogde vatbaarheid voor infecties
- Libidoverlies
- Aantasting van de zenuwen waardoor bijvoorbeeld een verminderd gevoel of juist pijn in de voeten of onrustige benen ontstaat
- Misselijkheid, braken en slechte adem met verminderde eetlust tot gevolg
4. Polikliniek Nierfalen
Op de dialyse-afdeling worden verschillende vormen van nierfunctievervangende behandelingen aangeboden. Voordat u start met de behandeling, krijgt u op de polikliniek Nierfalen informatie over de mogelijkheden van nierfunctievervangende behandelingen, de voorbereiding hierop en de gevolgen voor het dagelijks leven.
 Afbeelding 2: de dialyse-afdeling
Afbeelding 2: de dialyse-afdelingDe medewerkers van de polikliniek geven u advies, bieden u steun en begeleiding bij het maken van keuzes en bereiden u voor op uw behandeling. Het is belangrijk dat uw resterende nierfunctie zo lang mogelijk stabiel blijft. Dit gebeurt meestal met medicijnen, een dieet en leefstijladvies.
In dit hoofdstuk leest u meer over de gang van zaken op de polikliniek Nierfalen. Meer informatie over de verschillende behandelmogelijkheden bij chronische nierschade leest u verderop in deze folder.
4.1 Bereikbaarheid polikliniek Nierfalen
De polikliniek Nierfalen bevindt zich op de dialyse-afdeling, op de tweede verdieping van het ziekenhuis (route 72).
4.2 Verhinderd voor uw afspraak
Bij verhindering van uw afspraak, kunt u op werkdagen van 8.00 tot 16.00 uur contact opnemen met de dialyse-afdeling, telefoonnummer: (0314) 32 93 00.
4.3 Medewerkers van de polikliniek Nierfalen
De nefroloog, verpleegkundig specialist, dialyse-verpleegkundige, diëtist en medisch maatschappelijk werker begeleiden u bij de keuze voor de behandelvorm die het beste bij u past.
Nefrologen
De nefroloog is een internist die gespecialiseerd is in nieren/nierziekten. De nefroloog bepaalt samen met u uw behandeling.
Verpleegkundig specialist nierfalen
De verpleegkundig specialist nierfalen is een verpleegkundige die gespecialiseerd is in nierziekten en dialyse. Zij is bevoegd om bepaalde medische taken en behandelingen uit te voeren en werkt samen met de internist-nefroloog.
Dialyseverpleegkundige
De dialyseverpleegkundige geeft voorlichting en begeleidt u tijdens de hele fase. Heeft u daarnaast behoefte aan een gesprek met de diëtist of medisch maatschappelijk werker, bespreekt u dit dan met haar. Zij regelt dan een afspraak voor u.
Diëtist
U kunt bij de diëtist terecht als u meer informatie wilt over voeding en alles wat daarmee te maken heeft. U krijgt minimaal één afspraak bij de diëtist, meestal aansluitend aan uw tweede bezoek op de polikliniek Nierfalen.
Medisch maatschappelijk werker
Bij de medisch maatschappelijk werker kunt u terecht met vragen over het omgaan met chronische nierziekte in het dagelijks leven, vragen over financiën en met eventuele psychische problemen. De medisch maatschappelijk werker neemt contact met u op voor een kennismakingsgesprek.
Secretaresse
De secretaresse maakt alle (controle)afspraken en regelt onderzoeken voor u.
4.4 Volgorde van het bezoek aan de polikliniek Nierfalen
- Wanneer u voor het eerst naar de polikliniek Nierfalen of dialyse-afdeling komt, dient u eerst naar de Inschrijfbalie in de centrale hal te gaan om te controleren of uw gegevens kloppen of aangepast moeten worden. Dit is niet nodig als u onlangs nog onder controle stond van de polikliniek Nierziekten.
- Voor elke controle gaat u bloedprikken en wordt uw urine onderzocht. Dit kan in de week vóór uw afspraak via een prikpost of in het ziekenhuis.
- Op de polikliniek Nierfalen gaat u eerst naar de nefroloog of de verpleegkundig specialist. De nefroloog of verpleegkundig specialist bespreekt hoe het met u gaat, verricht indien nodig lichamelijk onderzoek, neemt de bloeduitslagen met u door en bespreekt eventuele wijzigingen in het medisch beleid.
- Daarna gaat u naar de secretaresse om een nieuwe afspraak te plannen en een labformulier op te halen.
- Tenslotte gaat u naar de dialyse-verpleegkundige. De dialyseverpleegkundige legt u uit welke voorlichting u krijgt. Ook kunt u zelf vragen stellen. Eventueel sluit een diëtist aan bij het gesprek. Ook kunt uw aangeven of u een gesprek wenst met de medisch maatschappelijk werker.
4.5 Goed voorbereid naar uw afspraak
Om een goede keuze te maken voor uw behandeling, is het belangrijk dat u goed en volledig geïnformeerd bent. Tijdens het gesprek met uw arts krijgt u veel informatie. Door spanning, emoties of andere oorzaken kan het lastig zijn om deze informatie te onthouden. Het helpt als u het gesprek goed voorbereid. Wij geven u hier een aantal tips.
Vragen
Bedenk vooraf welke vragen u heeft voor de arts, verpleegkundig specialist, verpleegkundige, diëtist of maatschappelijk werker. Neem hier de dag vóór de afspraak de tijd voor. Schrijf deze vragen op.
Een hulpmiddel die u kunt gebruiken is de vragencirkel (Afbeelding 3). Deze cirkel geeft voorbeelden van onderwerpen waar u over kunt praten of vragen over kunt stellen.
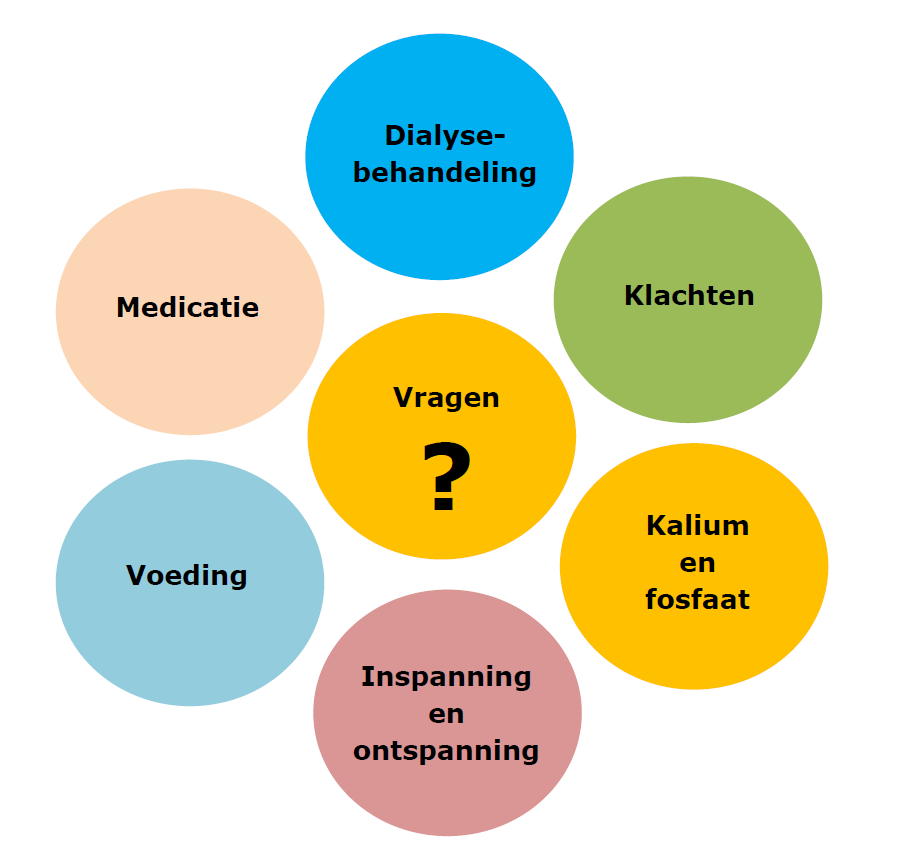 Afbeelding 3: De vragencirkel
Afbeelding 3: De vragencirkelNaast de vragencirkel helpen de volgende 3 goede vragen om goed geïnformeerd te worden over uw mogelijkheden:
1. Wat zijn mijn mogelijkheden?
2. Wat zijn de voor- en nadelen van deze mogelijkheden?
3. Wat betekent dat voor mijn situatie?
Lichamelijke klachten
Het helpt ook om thuis alvast op te schrijven welke lichamelijke klachten u heeft. Dit kan helpen om uw klachten goed onder woorden te brengen en voorkomt u dat u niets vergeet tijdens de afspraak.
Samen beslissen
Uiteindelijk beslist u samen met uw arts welke behandeling het best bij uw situatie past. Uw eigen wensen en uw eigen situatie zijn bepalend voor deze keuze. Het is daarom van belang dat u goed wordt geïnformeerd over de mogelijkheden. Daarnaast is het ook belangrijk dat u de arts informeert over uw persoonlijke situatie. Zo komt u uiteindelijk samen tot een keuze voor een behandeling die het best bij u past.
4.6 Voorlichtingsbijeenkomsten
Aanvullend op uw afspraken op de polikliniek Nierfalen, worden er (groeps)voorlichtingsbijeenkomsten gegeven. Tijdens deze bijeenkomsten krijgt u informatie over de verschillende behandelvormen en de voor- en nadelen daarvan. Daarnaast hoort u meer over het conservatief behandeltraject. Dit is een traject waar u in komt als u besluit niet te starten met de nierfunctievervangende behandeling.
Naast eventuele groepsvoorlichting, maakt de verpleegkundige van de polikliniek Nierfalen samen met u afspraken voor een individuele voorlichting. Zo krijgt u toch de informatie die nodig is om een keuze te kunnen maken voor een behandeling.
Tijdens de voorlichtingsbijeenkomsten is er ook gelegenheid om in contact te komen met andere nierpatiënten.
Onderwerpen voorlichtingsbijeenkomsten
De groepsvoorlichting bestaat uit drie bijeenkomsten: twee in de avond en één in de middag. Wanneer u voor transplantatie in aanmerking komt, krijgt u één bijeenkomst extra.
Tijdens de voorlichtingsbijeenkomsten komen de volgende sprekers en onderwerpen aan bod:
1e bijeenkomst:- De nefroloog vertelt over de werking van de nieren en over nierziekten.
- De verpleegkundige vertelt over preventieve gezondheidsbevordering.
- De medisch maatschappelijk werker vertelt over ‘samen beslissen’ over uw behandeling.
2e bijeenkomst:- De verpleegkundige vertelt over Peritoneaal dialyse (buikspoeling).
- Een patiënt vertelt over zijn ervaring met peritoneaal dialyse en laat zien hoe een behandeling gaat.
3e bijeenkomst: - De verpleegkundige vertelt over hemodialyse en thuis-hemodialyse en laat materialen zien.
- Een patiënt vertelt over zijn ervaring met thuis-hemodialyse.
- Een rondleiding op de afdeling Dialyse.
4e bijeenkomst: Alleen voor patiënten die in aanmerking komen voor transplantatie- Een verpleegkundig specialist geeft informatie over transplantatie.
- Een patiënt vertelt over zijn ervaring met transplantatie.
Met behulp van voorlichtingen, gesprekken met de arts, verpleegkundig specialist en de verpleegkundige, kunt u bepalen welke behandeling het best bij u past en kunt u goed voorbereid starten, wanneer dit nodig zal zijn.
4.7 Registratie
De stichting Renine archiveert gegevens over nierfunctievervangende behandeling in Nederland in een databank. De Renine databank bevat informatie over patiënten die in Nederland zijn behandeld met een niet-experimentele, chronische nierfunctievervangende behandeling. De informatie wordt gebruikt om de kwaliteit van geleverde zorg te bewaken, verbeteren én transparant te maken. Als u start met een nierfunctievervangende behandeling, dan verstrekt de afdeling, na schriftelijk toestemming van u te hebben ontvangen, gegevens aan Renine. Meer informatie hierover is op de afdeling verkrijgbaar en via
www.nefrovisie.nl/renine/ 5. Hepatitis B vaccinatie
Hepatitis B is een leverontsteking die wordt veroorzaakt door een virus. Dit virus kunt u oplopen via besmet bloed of door met bloed besmet materiaal (urine, ontlasting, naalden of andere voorwerpen). Er is slechts een heel kleine hoeveelheid besmet materiaal nodig om het virus over te dragen. Een niet zichtbaar druppeltje besmet bloed kan al voldoende zijn.
Als uw nierfunctie achteruit gaat, kan het zijn dat u in de toekomst gaat starten met dialyse. Dialysepatiënten hebben een verminderede afweer. Om mogelijke besmetting met Hepatitis B te voorkomen, wordt u (wanneer de nefroloog dit aangeeft) gevaccineerd.
Het vaccinatieschema, bestaande uit 2 tot 4 injecties, wordt zo snel mogelijk opgestart, aangezien door de achteruitgang van de nierfunctie de kans groter is dat uw lichaam minder afweerstoffen maakt tegen het virus. Vaccinatie is niet nodig als uw lichaam zelf antistoffen heeft aangemaakt tegen het virus. Bijvoorbeeld door een eerdere besmetting met het virus of door een vaccinatie. Om te bepalen of de vaccinatie nodig is, wordt in uw bloed nagekeken of u al deze antistoffen heeft. De nefroloog beoordeelt de uitslagen en bespreekt deze met u.
Er zijn 3 mogelijkheden:
- U heeft voldoende antistoffen in uw lichaam. U hoeft dan geen vaccinatie te krijgen.
- U heeft een gering aantal antistoffen in uw lichaam. U krijgt een hervaccinatie.
- U heeft geen antistoffen. U krijgt een volledige vaccinatie.
Als u een vaccinatie krijgt, krijgt u een recept mee. Deze kunt u bij de apotheek ophalen en bij de huisarts toe laten dienen.
Hoe werkt de vaccinatie?
- Volledige vaccinatie: De eerste vaccinatie laat u zo spoedig mogelijk toedienen. Daarna heeft u nog drie vaccinaties nodig. Deze zijn één maand, twee maanden en zes maanden na de eerste vaccinatie.
- Hervaccinatie: De eerste vaccinatie laat u zo spoedig mogelijk toedienen. Daarna krijgt u een maand later nog één vaccinatie.
Bijwerkingen
Er is een kleine kans dat u last krijgt van bijwerkingen na de vaccinatie. Het is mogelijk dat u wel last krijgt van hoofdpijn, vermoeidheid, roodheid en/of zwelling van de injectieplaats, koorts en maag-darmklachten.
Controle
Om zeker te weten dat u voldoende beschermd bent, wordt vier tot acht weken na de laatste vaccinatie weer bloed bij u afgenomen om de hoeveelheid antistoffen te bepalen. Er zijn twee uitslagen mogelijk:
- U heeft voldoende antistoffen
- U heeft nog te weinig antistoffen. U krijgt een hervaccinatie. Als u start met dialyseren, wordt ieder half jaar gecontroleerd of u nog voldoende beschermd bent tegen hepatitis B.
6. Bloedonderzoek
Op de polikliniek Nierfalen en tijdens de behandelingen, wordt er regelmatig bloed bij u afgenomen. Hieronder leest u welke veel voorkomende bloedwaarden worden onderzocht.
Rode bloedcellen
Rode bloedcellen vervoeren zuurstof. Zo komt de zuurstof die u inademt in uw hele lichaam. De nieren produceren een hormoon (erytropoëtine) dat helpt bij het aanmaken van rode bloedcellen. Als de nieren minder goed werken, produceren ze meestal ook minder erytropoëtine. Hierdoor daalt de hoeveelheid rode bloedcellen in het bloed. U kunt bloedarmoede krijgen, waardoor u zich moe, lusteloos en soms kortademig/benauwd kunt voelen.
Witte bloedcellen
Witte bloedcellen beschermen het lichaam tegen bacteriën en virussen. Bij een infectie worden er meer witte bloedcellen aangemaakt.
Bloedplaatjes
Bloedplaatjes helpen bij de stolling van het bloed. Zo blijft bloedverlies beperkt als u een wond heeft.
Ureum
Iedereen krijgt dagelijks via voeding eiwitten binnen. De lever breekt de eiwitten af. Bij de afbraak van deze eiwitten maakt de lever ureum aan. Vervolgens halen de nieren het ureum uit het bloed en plast u het uit. Bij nierpatiënten werkt dit niet goed, waardoor het ureum zich opstapelt in het bloed. Hierdoor kunt u onder andere verminderde eetlust, vermoeidheid en jeuk krijgen.
Kreatinine
Kreatinine is een afvalstof. Normaal halen de nieren kreatinine uit het bloed en zorgen ze ervoor dat u het uitplast. Bij nierpatiënten lukt dit de nieren onvoldoende, waardoor kreatinine in het bloed blijft. Het kreatinine wordt gebruikt om te bepalen hoeveel procent uw nieren nog werken.
Urinezuur
Urinezuur is ook een afvalstof, die gevormd wordt bij de stofwisseling. Bij nierpatiënten scheiden de nieren het urinezuur onvoldoende uit. Hierdoor hoopt het zich op in het lichaam. Een teveel aan urinezuur kan tot jichtaanvallen leiden.
Natrium
Het natriumgehalte in het bloed zegt iets over de vochtbalans in het lichaam. Het natriumgehalte wordt beïnvloed door de inname van zout uit voeding en vocht. De hoeveelheid natrium in het bloed heeft invloed op uw bloeddruk.
Kalium
Het kaliumgehalte in uw bloed is vrijwel altijd hetzelfde. Afwijkende kaliumwaarden veroorzaken hartritmestoornissen. Normaal halen de nieren het teveel aan kalium uit het bloed en zorgen ervoor dat u het uitplast. Bij nierpatiënten werkt dit niet goed. Uw kaliumgehalte wordt beïnvloed door het eten van bepaalde voeding, bijvoorbeeld fruit, koffie, groenten, chocolade. Bij afwijkende kaliumwaarden is het vaak belangrijk de voeding aan te passen.
Bicarbonaat
Het gehalte bicarbonaat in uw bloed geeft de zuurtegraad van het bloed aan. Bij nierpatiënten is de zuurtegraad ontregeld waardoor u kortademig kunt worden en de botten zwakker worden. Door te dialyseren of door medicatie (natriumbicarbonaat) wordt dit gecorrigeerd.
Fosfaat, calcium, PTH
Fosfaat, calcium en het bijschildklierhormoon ‘PTH’ zijn van belang voor gezonde en sterke botten. Ook zijn deze stoffen belangrijk bij het voorkómen van aderverkalking en hart- en vaatziekten. Wanneer de nieren niet goed meer werken, kunnen de calcium- en fosfaatwaarden te hoog worden. Dieet, medicatie en eventuele dialyse moeten ervoor zorgen dat zowel het calcium- als fosfaatgehalte binnen de normale grenzen blijft. Zo wordt overproductie van het PTH vermeden. Vooral voedsel als melkproducten, kaas, noten, sojaproducten en cola beïnvloeden het gehalte aan fosfaat.
Albumine
Albumine is een eiwit. Albumine zorgt ervoor dat vocht niet uit de bloedvaten kan weglekken. Daarnaast vervoert albumine hormonen, vitaminen, geneesmiddelen en andere stoffen door het lichaam. Het albuminegehalte zegt onder andere iets over de hoeveelheid eiwitten die u binnenkrijgt. Eiwit in de urine duidt op schade aan de nieren.
Ferritine
Ferritine is reserve-ijzer. Het lichaam slaat dit op. De hoogte van het ijzergehalte en ferritinegehalte in het bloed bepalen samen of u extra ijzer nodig heeft. IJzer is onder andere nodig om rode bloedcellen aan te maken en bloedarmoede te bestrijden.
Vanzelfsprekend kunt u altijd terecht bij uw arts voor meer gedetailleerde uitleg over uw persoonlijke bloedresultaten.
7. Medicatie
Omdat uw nieren niet goed meer werken, is het nodig om medicijnen te gebruiken. Deze medicijnen ondersteunen uw lichaam en bepaalde functies van het lichaam. Hieronder beschrijven we de medicijnen die u mogelijk nodig heeft. Voor vragen over de medicatie kunt u altijd bij uw arts en apotheek terecht.
Fosfaatbinders
Omdat uw nieren niet goed werken, scheiden de nieren het fosfaat niet of onvoldoende uit. Ook wordt het fosfaat slecht uit het bloed verwijderd via de dialyse, omdat het een groot molecuul (stof) is. Een te hoog fosfaatgehalte in het bloed leidt tot calciumfosfaat-neerslagen, waardoor aderverkalking optreedt en u een verhoogd risico heeft op vaatlijden, zoals etalagebenen, hartinfarct of herseninfarct. Daarnaast kan een hoog fosfaat jeuk en wondjes (calcifylaxie) van de huid geven. Daarom is het van belang om zo weinig mogelijk fosfaatrijke voeding te gebruiken en, indien het dieet onvoldoende effect heeft, daarnaast tabletten (fosfaatbinders) te gebruiken. Fosfaatbinders zorgen ervoor dat het fosfaat dat in de voeding zit, niet wordt opgenomen in uw lichaam. Het fosfaat verlaat het lichaam via de ontlasting. Er zijn verschillende fosfaatbinders. De meest voorkomende zijn Sevelameer (Renvela
®), Lanthaancarbonaat (Fosrenol
®), Algedraat/magnesiumhydroxide (Algeldraat
®) en Calciumcarbontaat (Calcichew
®).
Vitamine D (Colecalciferol en Alfacalcidol/Etalpha®)
Als gevolg van de verminderde nierfunctie kunnen de nieren de vitamine D die we binnenkrijgen via onze huid door zonlicht en via voeding, niet meer omzetten naar het metabool actieve viatmine D. Vitamine D is nodig voor de opname van calcium uit het voedsel en voor de inbouw van calcium in de botten waardoor deze sterker worden. Bovendien remt het de botafbraak die bij dialysepatiënten kan optreden vanwege een te hoog gehalte bijschildklierhormoon. U krijgt daarom (extra) vitamine D toegediend.
IJzer (Ferrioxidesaccharaat/Venofer®)
Bij elke dialyse verliest u ijzer, doordat er altijd wat bloed achterblijft in de lijnenset en de kunstnier. Ook is de opname van ijzer via de darm vaak minder. IJzer is nodig voor de aanmaak van bloed. Uw ijzergehalte wordt elke 3 maanden gecontroleerd. Als dit te laag is, wordt tijdens hemodialyse naar behoefte ijzer gegeven via de lijnenset.
Furosemide (Lasix®) / Bumetanide (Burinex®)
Furosemide en Bumetanide zijn plastabletten die vaak geslikt worden in de periode voordat u start met hemodialyse. Plastabletten stimuleren de nieren tot het uitplassen van zout en daarmee de urineproductie. Ze kunnen worden gegeven bij oedeem, kortademigheid door vocht achter de longen en hoge bloeddruk. Bij dialysepatiënten werken plastabletten soms onvoldoende of niet meer. De arts zal dan de dosering aanpassen of de medicatie staken.
Medicijnen tegen hyperkaliëmie (Natrium- en Calciumpolystyreensulfonaat oftwel Resonium A® en Sorbisterit®)
Doordat de nieren niet goed werken, kan het zijn dat de nieren het te veel aan kalium niet kunnen uitscheiden. Een te hoog kalium kan hartritmestoornissen veroorzaken. Indien dieetaanpassingen onvoldoende helpen, krijgt u kaliumbinders om het kalium uit het voedsel in de darmen binden. Daardoor zal het kalium in het bloed dalen.
Acenocoumarol (Sintrom®) of Fenprocoumon (Marcoumar)
Acenocoumarol en Fenprocoumon zijn bloedverdunnende medicijnen. De dosering wordt bepaald aan de hand van de bloedstolling (INR). Deze wordt eenmaal per week (zo nodig vaker) bepaald door middel van bloedonderzoek. Bij gebruik van een bloedverdunnend medicijn is de kans op nabloeden hoger. Daarom moet u oppassen met tanden poetsen en wondjes. Het kan zijn dat de Acenocoumarol en Fenprocoumon in overleg met uw behandelaar tijdelijk worden gestopt bij operaties of bijvoorbeeld het trekken van een kies. Geeft u het altijd aan de (huis)arts en tandarts door als u één van deze medicijnen gebruikt.
Epoëtine beta (NeoRecormon®) en Darbepoëtine (Aranesp®)
Het hormoon erytropoëtine wordt normaal gesproken in de gezonde nier aangemaakt. Dit geeft een impuls aan het beenmerg tot het maken van rode bloedcellen. Bij nierpatiënten wordt weinig of geen erytropoëtine aangemaakt. Dit leidt tot bloedarmoede met klachten als: vermoeidheid, bleek zien, last van kou, kortademigheidduizelingen en soms hartkloppingen. Om deze klachten te verminderen of te voorkomen worden deze middelen gegeven. Epoëtine beta en Darbepoëtine zijn synthetische namaakhormonen met dezelfde werking als het lichaamseigen erytropoëtine. Dit wordt toegediend via een onderhuidse injectie of via de lijnenset tijdens hemodialyse. De dosering is afhankelijk van het hemoglobinegehalte (Hb) in het bloed.
Natriumbicarbonaat
Natriumbicarbonaat wordt gegeven bij een te laag ph-gehalte in het bloed, dat wil zeggen een te lage zuurgraad. Een te lage zuurgraad kan nadelige invloed hebben op de stofwisseling en kan klachten geven zoals misselijkheid en hoofdpijn. Bij ernstige verzuring (acidose) kunnen ademhalingsstoornissen voorkomen. Natriumbicarbonaattabletten zorgen voor een verhoging van het pH-gehalte.
8. Het dieet
8.1 Waarom een dieet?
Bij de verbranding van de voedingsstoffen ontstaan afvalstoffen. Als uw nieren niet goed werken, zijn de nieren niet meer in staat voldoende afvalstoffen te verwijderen. Het is dan nodig om uw voeding aan te passen (het dieet). Om het dieet goed te kunnen opvolgen is het belangrijk meer te weten over voeding.
Voedingsstoffen
Voedingsstoffen zijn: eiwitten, vetten, koolhydraten, vitamines, mineralen en water. Eiwitten vormen de bouwstoffen voor het lichaam. Vetten en koolhydraten zijn de brandstoffen. Vitamines en mineralen spelen een rol bij bijna alle processen in ons lichaam. Water is nodig als transportmiddel. Daarnaast zijn voedingsvezels nodig voor een goede werking van de darmen.
Afvalstoffen
Bij de verbranding van voedingsstoffen ontstaan afvalstoffen. Een aantal daarvan komt in het bloed terecht waarna de nieren zorgen voor de verwijdering uit ons lichaam. Het gaat hierbij met name om de afvalstoffen van de eiwitten, de mineralen (natrium, kalium en fosfaat) en het overtollige vocht. Bij een verminderde nierfunctie zijn de nieren niet meer in staat voldoende afvalstoffen te verwijderen. Een dieet is dan noodzakelijk om sterke stijgingen van de hoeveelheden afvalstoffen in het bloed tegen te gaan. Daarin past het gebruik van een gezonde voeding: weinig kant-en-klaar-producten en weinig gebruik van zout.
8.2 Begeleiding bij uw dieet
De diëtist en de verpleegkundigen begeleiden u bij het dieet. Afhankelijk van de fase van de nierschade of de behandeling, zal de diëtist u persoonlijk adviseren over uw dieet. U krijgt een persoonlijk dieet dat is aangepast aan uw omstandigheden en eet- en drinkgewoonten. De diëtist kan samen met u kijken naar de mogelijkheden binnen uw dieet.
8.3 Eiwit
Het eiwit in onze voeding is nodig voor de opbouw, het onderhoud en herstel van het lichaam. Het lichaam is continu bezig met afbreken en opbouwen, bijvoorbeeld van spieren en bloed. Er is dan ook continu eiwit nodig voor vervanging van deze cellen. Het lichaam kan geen eiwitvoorraad aanleggen, daarom is dagelijks eiwit in de voeding nodig. Belangrijke eiwitbronnen zijn vlees, gevogelte, vis, eieren, kaas, melk en melkproducten, peulvruchten, sojaproducten (zoals tahoe en tempé), noten en pinda’s. Een goede hoeveelheid eiwit en energie zorgt voor behoud van een goede voedingstoestand, spierkracht en energie. Bij deze stofwisseling ontstaan afvalstoffen, zoals ureum en creatinine. Op uw dieetlijst staat aangegeven hoeveel eiwit is aanbevolen.
8.4 Natrium (zout)
Natrium is een onderdeel van keukenzout. Als het lichaam natrium vasthoudt, zal het lichaam ook extra vocht vasthouden. Het gevolg hiervan is een verhoogde bloeddruk omdat het hart harder moet werken om de grotere hoeveelheid bloed, aangevuld met extra vocht, rond te pompen. Als een vochtbeperking nodig is, helpt een natriumbeperking om het dorstgevoel te verminderen.
Een natriumbeperkt dieet betekent over het algemeen het volgende:
- Geen zout toevoegen bij de bereiding van de warme maaltijd.
- Vermijd producten die al veel natrium (zout) bevatten, zoals maggi, bouillonpoeder en strooiaroma.
- Kies voor onbewerkte voedingsmiddelen, gebruik kruiden en specerijen om het eten op smaak te brengen.
- Vermijd kant-en-klaar-producten, zoals soep en saus in blik, potgroente of zakjes.
8.5 Kalium
Kalium komt van nature in vrijwel alle voedingsmiddelen voor. Kalium regelt samen met natrium de vochthuishouding van het lichaam. Daarnaast speelt kalium een belangrijke rol bij de geleiding van zenuwprikkels in de spieren. De belangrijkste spier van het lichaam is het hart. Zowel te hoge kaliumwaarden (hyperkaliemie) als te lage kaliumwaarden (hypokaliemie) kunnen hartklachten tot gevolg hebben. Wanneer het kaliumgehalte in het bloed te hoog wordt, is het mogelijk dat de arts kaliumbindende medicijnen (Resonium of Sorbisterit) voorschrijft.
Producten met veel kalium zijn:
- koffie (ook oploskoffie);
- aardappelen en aardappelproducten;
- peulvruchten;
- groenten (vooral tomaat);
- fruit en vruchtensap;
- cacao/chocola;
- noten en pinda’s;
- melk en melkproducten (behalve kaas);
- vlees, gevogelte en vis.
Natriumarm dieetzout bevat over het algemeen veel kalium. Het natrium is namelijk vervangen door kalium. Deze producten zijn af te raden als u op de hoeveelheid kalium in uw voeding moet letten. Dit geldt ook voor natriumarme producten (zoals natriumarme Maggi en natriumarme boter) waar dieetzout aan is toegevoegd.
8.6 Fosfaat
Fosfaat is samen met calcium (kalk) nodig voor de stevigheid van de botten.
Een teveel aan fosfaat in het bloed onttrekt calcium uit de botten, met botontkalking als gevolg. Daarnaast kan dit bloedvatverkalking versnellen. Als fosfaat zich onder de huid opstapelt kan dit leiden tot jeuk.
Fosfaat is vrijwel altijd gebonden aan eiwit. Fosfaatrijke voedingsmiddelen zijn dan ook dezelfde voedingsmiddelen als de eiwitrijke voedingsmiddelen, zoals vlees, gevogelte, vis, eieren, kaas, melk, melkproducten, peulvruchten, sojaproducten (zoals tahoe en tempé), noten en pinda’s, chocolade en producten die E-nummers bevatten.
Wanneer de hoeveelheid eiwit met een dieet niet verder omlaag kan, kan de arts fosfaatbinders voorschrijven. Deze fosfaatbindende medicijnen kunnen het fosfaat in de darm binden. Op die manier wordt een deel fosfaat niet in het bloed opgenomen en verdwijnt het via de ontlasting uit het lichaam.
Het is belangrijk de fosfaatbindende medicijnen in te nemen bij (tussen)maaltijden die eiwit en dus ook fosfaat bevatten (zie hoofdstuk 7).
8.7 Vocht
Water is een zeer belangrijk onderdeel van het lichaam. Ongeveer 65 procent van het lichaam bestaat uit water. In principe zorgen de nieren ervoor dat het overtollige vocht wordt uitgeplast. Zolang de nieren nog geen moeite hebben met de uitscheiding van urine, is het belangrijk dat u voldoende drinkt.
Plast u minder, waardoor uw lichaam extra vocht vasthoudt, dan is een vochtbeperking noodzakelijk. Uw arts zal dit aan u mededelen. Klachten van vocht vasthouden zijn oedeem (zwelling door ophoping van vocht), hogere bloeddruk en kortademigheid. De grootste hoeveelheid vocht krijgt u binnen via dranken en vloeibare gerechten. Maar ook vaste voedingsmiddelen, zoals vlees, groente, aardappelen en fruit leveren een belangrijke bijdrage aan de vochtinname
8.8 Ondervoeding
Als u gedurende een langere tijd onvoldoende eiwit en energie (vet en koolhydraten) gebruikt, bestaat de kans dat u ondervoed raakt. Uw weerstand vermindert en het lichaam gaat de eigen energievoorraad gebruiken. Uiteindelijk worden de eigen weefsels afgebroken om toch aan energie te komen. Geef het aan de verpleegkundige door als u gedurende langere tijd slecht eet.
Regelmatige gewichtscontrole is erg belangrijk. Als het nodig is, helpt aanpassen van de hoeveelheid energie in het dagmenu om in een goede voedingstoestand te blijven of te komen. Een gezond lichaamsgewicht draagt bij aan een goede gezondheid. Omdat ieder mens verschilt in lichaamsbouw, is het moeilijk vast te stellen wat voor iedereen een gezond gewicht is. Een diëtist kan hierin adviseren.
9. Thuis of in het ziekenhuis
Een belangrijke vraag is: wilt u de behandeling thuis of in het ziekenhuis uitvoeren? Peritoneaal dialyse is een behandeling die thuis uitgevoerd wordt. Hemodialyse kan zowel in het ziekenhuis als in de thuissituatie uitgevoerd worden. Uitleg over peritoneaal dialyse volgt in hoofdstuk 11. In dit hoofdstuk leest u informatie over thuis-hemodialyse.
9.1 Kiezen voor thuishemodialyse
Thuishemodialyse is een behandeling die plaatsvindt in uw eigen omgeving. Het is een behandelvorm die u goed kunt inpassen in uw dagelijks leven en waarin u veel vrijheid heeft om eigen keuzes te maken. Thuishemodialyse heeft een aantal voordelen:
- Dialyseren in een vertrouwde omgeving.
- Geen reistijd van en naar het centrum.
- Dialyseren op een zelfgekozen moment.
- Veelal minder strikte dieet- en vochtbeperking en minder medicatie nodig.
- Minder afhankelijk van een ziekenhuis.
- Meer inzicht in en regie over uw eigen behandeling.
Thuishemodialyse heeft een aantal aandachtspunten:
- Aanpassingen in de woning: water, elektriciteit en afvoer voor de machine.
- Minder makkelijk contact met lotgenoten.
- Inzetten van eventuele dialysepartner.
- Rekening houden met zorgmedewerkers die langskomen (onder andere de dialysetechnicus en de zorgcoördinator).
- Er is voldoende ruimte nodig voor de machine, de waterbehandeling en de opslag van materialen.
Thuishemodialyse in het Slingeland Ziekenhuis vindt plaats in samenwerking met Dianet. Dianet is een landelijke organisatie met veel ervaring in thuishemodialyse. Zij leveren de dialyse-apparatuur en de benodigde materialen. Zij coördineren uw training en zorgen indien nodig voor verpleegkundigen die u thuis tijdelijk ondersteunen, tot u de behandeling zelf veilig kunt uitvoeren. Voor meer informatie: www.dianet.nl.
9.2 Keuzen in thuishemodialyse
1. Met dialysepartner overdag
Bij deze vorm van dialyse kiest u zelf op welke dagdeel u dialyseert. Uw dialysepartner assisteert u bij de behandeling. Een dialysepartner kan iemand zijn met wie u samenleeft. Het kan ook een vriend, familielid of buurman zijn.
2. Met dialysepartner ’s nachts
Bij deze vorm heeft u overdag tijd voor andere bezigheden. ’s Nachts dialyseert u vaak langer dan overdag. De dialyses verlopen geleidelijker. Afvalstoffen worden beter uit het bloed gefilterd. Daardoor voelen veel mensen zich overdag fitter, zijn er minder strikte dieet- en vochtbeperkingen nodig en is er minder medicatie nodig. Een dialysepartner assisteert u.
3. Geheel zelfstandig overdag of ’s nachts
Geheel zelfstandig (solo, zonder verpleegkundige of dialysepartner) is ook mogelijk. Na de training dialyseert u eerst een aantal dialyses thuis met assistentie van een verpleegkundige of dialysepartner. Daarna bespreekt u met uw nefroloog en regioteamleider of u er klaar voor bent om zelfstandig thuis te dialyseren. Bij deze vorm vindt altijd bewaking op afstand plaats. Dit houdt in dat er in geval van nood hulp voor u wordt ingeroepen.
9.3 Training
Welke vorm van thuisdialyse u ook kiest, u (en eventueel uw dialysepartner) volgt altijd een training. Dit is een volledige basistraining. De training vindt plaats tijdens uw dialysebehandelingen in het trainingscentrum (in dit geval: bij ons op de dialyse-afdeling in het Slingeland Ziekenhuis). Hoe de training er precies uitziet en hoe lang deze duurt, hangt af van de behandelvorm die u kiest, wat u kunt en wat u belangrijk vindt. De training volgt u in uw eigen tempo. Gemiddeld duurt de training 11 weken. U leert onder andere hoe de machine werkt. Verschillende situaties worden nagebootst, zodat u kunt oefenen en voorbereid bent op de praktijk.
De training volgt u bij een dialysecentrum van Dianet of in een ziekenhuis waarmee Dianet samenwerkt, of bij u thuis. De training kunt u meestal volgen in de buurt van uw woonplaats.
9.4 Aanpassingen in huis
Er zullen aanpassingen in huis moeten worden aangebracht. Dit gebeurt door een elektricien en een loodgieter. Hier staan twee dagen voor. Daarnaast dient er een dialysemachine en waterinstallatie te worden geplaatst. Ook zult u opslag nodig hebben voor dialysemateriaal, vergelijkbaar met een kledingkast. Uw verzekeraar vergoedt alle kosten die gemaakt worden voor een huisaanpassing. Voor de extra kosten die u maakt voor water- en elektriciteitsgebruik ontvangt u een tegemoetkoming van uw zorgverzekering. Ook kleine woningen zijn vaak geschikt voor (thuis)hemodialyse. Een verpleegkundige van Dianet beoordeelt tijdens een huisbezoek of er voldoende ruimte is.
10. Hemodialyse
Hemodialyse is één van de mogelijke nierfunctievervangende behandelingen . U wordt hiervoor aangesloten op een dialysemachine. In dit hoofdstuk leest u hier meer over.
10.1 Wat is hemodialyse?
Hemodialyse vervangt gedeeltelijk de functie van de normale nier en zorgt zo voor
het regelen van de vochtbalans. Dit betekent meestal:
- het afvoeren van het teveel aan vocht in het lichaam;
- het verwijderen van afvalstoffen uit het lichaam;
- het regelen van de zouthuishouding in het lichaam (keukenzout, maar ook kalium- en fosfaatzouten);
- het regelen van de zuurgraad in het lichaam.
 Afbeelding 4: de hemodialysemachine in het Slingeland Ziekenhuis
Afbeelding 4: de hemodialysemachine in het Slingeland Ziekenhuis Hemodialyse vervangt niet alle functies van de gezonde nier. Veelal is het nodig om voor de aanmaak van bloed het hormoon Erythropoëtine (EPO) als injectie toe te dienen en krijgt u Alfacalcidol (actief vitamine D) omdat de nier vitamine D uit de voeding niet meer kan omzetten.
10.2 Verloop van hemodialyse
Aan de hemodialysemachine zit de kunstnier bevestigd. U wordt met de kunstnier verbonden door twee slangetjes. Door het ene slangetje gaat het bloed vanuit uw lichaam naar de kunstnier. Daar worden afvalstoffen en het teveel aan vocht uit uw bloed en daarmee uit uw lichaam verwijderd. Door het andere slangetje komt het ‘schone’ bloed weer terug in uw lichaam.
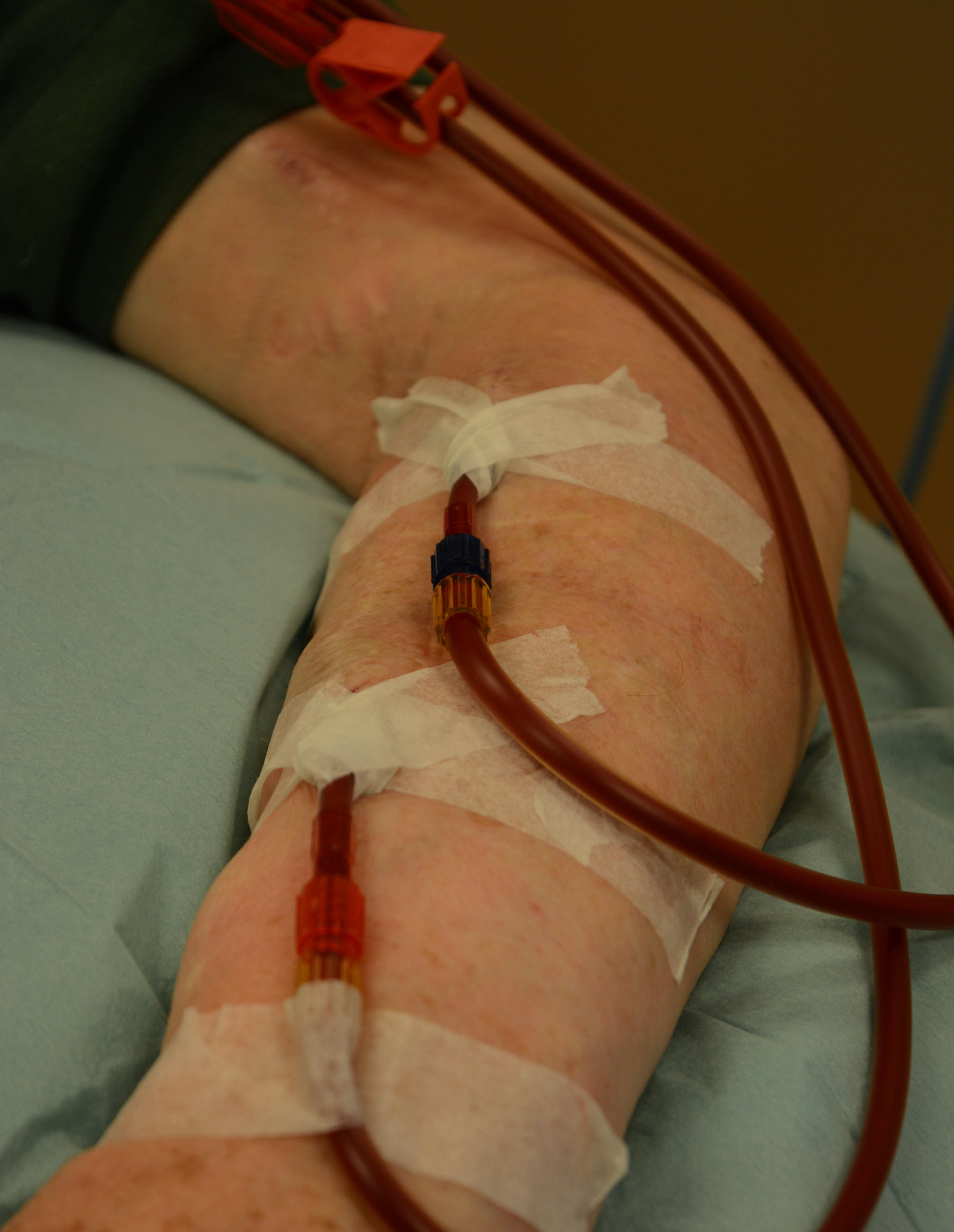 Afbeelding 5: De kunstnier is verbonden met de twee slangetjes in uw arm.
Afbeelding 5: De kunstnier is verbonden met de twee slangetjes in uw arm. De kunstnier bestaat uit een half doorlaatbaar membraan (soort filter). Dat wil zeggen dat sommige stoffen wel door het membraan kunnen (water, natrium, kalium, ureum en kreatinine) en andere stoffen niet (bloedcellen, eiwitten en bacteriën).
Aan de ene kant van het membraan stroomt het bloed. Aan de andere kant stroomt in tegengestelde richting het dialysaat (=badwater). Dit bestaat uit gefilterd water, concentraat en bicarbonaat. De kunstnier bestaat dus uit twee gedeelten. Bloed en dialysaat zijn strikt gescheiden van elkaar.
Tijdens de dialysebehandeling gebeurt er veel in het lichaam. De samenstelling van het bloed verandert doordat er afvalstoffen en vocht wordt onttrokken. Door deze schommelingen zult u zich tijdens en na de dialyse moe kunnen voelen (dialysekater). Ook worden er nuttige stoffen verwijderd door dialyse, namelijk vitamine B, C en foliumzuur. Omdat uw lichaam deze stoffen wel nodig heeft, krijgt u deze stoffen via medicatie (multivitamine HD).
Duur behandeling
Gemiddeld dialyseert u drie keer per week vier uur. De nefroloog bepaalt aan de hand van bloeduitslagen hoelang en hoe vaak u daadwerkelijk moet dialyseren. Dit is nodig om alle afvalstoffen en het overtollige vocht te onttrekken. Het kan zijn dat u nog voldoende plast waardoor we geen vocht hoeven te onttrekken. Dit wordt op de dialysemachine worden ingesteld.
Planning
Twee verpleegkundigen van de afdeling dragen zorg voor de planning. In overleg met uw nefroloog en deze verpleegkundigen is het mogelijk om bij bijzonderheden (bijvoorbeeld een feestje) het tijdstip van uw dialyse te ruilen met een andere patiënt. Uw Eerst Verantwoordelijke Verpleegkundige (EVV'er) kan u hier verder over informeren.
10.3 De dialyse-afdeling
Hemodialyse vindt plaats op de dialyse-afdeling van het Slingeland Ziekenhuis. Daar kan overdag gedialyseerd worden, maar ook in de nacht. Ook kunt u deelnemen aan het Selfcare traject waarbij u leert zelf uw machine op te bouwen en/of uzelf aan te prikken. Hemodialyse kan ook thuis uitgevoerd worden. Thuis-hemodialyse kunt u zelf uitvoeren of met uw naasten na het volgen van een trainingstraject in het Slingeland Ziekenhuis. Zo nodig kan een gespecialiseerd dialyse-thuiszorgteam (Dianet) ingeschakeld worden om de hemodialyse bij u thuis uit te voeren (zie hoofdstuk 9).
10.3.1 Zorgverleners en medewerkers op de dialyse-afdeling
DialyseverpleegkundigenBij hemodialyse zijn ook de zorgverleners en medewerkers betrokken die u ziet op de polikliniek Nierfalen (hoofdstuk 4.3). Daarnaast zijn gespecialiseerde dialyseverpleegkundigen betrokken bij uw zorgverlening. Zij voeren de behandeling uit. De zorg die u nodig heeft, wordt zoveel mogelijk afgestemd op uw behoeften. Een Eerst Verantwoordelijke Verpleegkundige (EVV’er) is uw vaste aanspreekpunt. Op de afdeling krijgt u ook te maken met verpleegkundigen die in opleiding zijn tot dialyseverpleegkundigen.
Dialyse-assistentesOp de afdeling zijn dialyse-assistentes werkzaam. U zult hen vooral ontmoeten tijdens het serveren van een kop thee/koffie of een boterham. Daarnaast beheren zij mede de afdelingsvoorraad, leggen zij materialen klaar en bouwen dialysemachines op en helpen zij bij het afdrukken van de shunts.
NefroloogU krijgt een vaste nefroloog die het aanspreekpunt is voor uw dialysebehandeling. Soms betreft dit een andere nefroloog dan u poliklinisch had, afhankelijk van in welke dialysegroep u wordt ingedeeld. Wekelijks loopt de nefroloog de zogenaamde visite op de dialyse-afdeling. Aandachtspunten rondom uw dialysebehandeling worden besproken met de dialyseverpleegkundige, waarna de nefroloog op zaal u komt bezoeken en bijzonderheden met u bespreekt. U kunt dan ook rechtstreeks vragen aan de nefroloog stellen. Eén keer per jaar wordt er een jaargesprek gepland, waarin u (veelal aansluitend aan een dialyse) op een aparte kamer rustig met de nefroloog kunt praten. U krijgt een volledig lichamelijk onderzoek en er worden zaken als wensen over een alternatieve vorm van dialyse en eventuele behandelbeperkingen besproken. Indien gewenst is het mogelijk om tussentijds een afspraak met uw nefroloog te maken om zaken te bespreken die u liever niet op zaal bespreekt.
Verpleegkundig specialist nierfalen De verpleegkundig specialist nierfalen is een verpleegkundige die gespecialiseerd is in nierziekten en dialyse. Zij is bevoegd om bepaalde medische taken en behandelingen uit te voeren en werkt samen met de internist-nefroloog.
DiëtistU kunt bij de diëtist terecht als u meer informatie wilt over voeding en alles wat daarmee te maken heeft. U krijgt minimaal één afspraak bij de diëtist, meestal aansluitend aan uw tweede bezoek op de polikliniek Nierfalen.
Medisch maatschappelijk werkerBij de medisch maatschappelijk werker kunt u terecht met vragen over het omgaan met chronische nierziekte in het dagelijks leven, vragen over financiën en met eventuele psychische problemen. De medisch maatschappelijk werker komt in ieder geval (meestal in de fase van polikliniek nierfalen) één keer bij u thuis voor een kennismakingsgesprek.
10.3.2 Ziek en dialyse
Als u ziek bent of zich ziek voelt, moet de dialysebehandeling wel doorgaan. In overleg met uw (huis)arts kan bekeken worden of er speciale maatregelen nodig zijn.
10.3.3 Bezoektijden
Onze dialyse-afdeling kent geen bezoektijden. Het is in overleg wel mogelijk om een patiënt te bezoeken. Hiervoor kunt u contact opnemen met de verpleegkundige. Tijdens het aan- en afsluiten van patiënten is er géén bezoek op de dialysezaal.
10.3.4 Vervoer naar de dialyse
Voor het vervoer van en naar het ziekenhuis voor de hemodialysebehandeling kunt u gebruik maken van een taxi. Dit wordt vergoed via uw zorgverzekering na betaling van een jaarlijkse bijdrage. Uitleg over de aanvraag van een machtiging voor taxivervoer krijgt u uitgereikt vóórdat u start met hemodialyse.
10.4 Shunt
10.4.1. Waarom een shunt
Een shunt wordt aangelegd wanneer u gaat dialyseren. Om tijdens een dialyse het bloed via slangetjes naar de kunstnier en weer terug te laten stromen, moet er een verbinding komen tussen uw bloedvaten en deze slangetjes. Omdat het bloed gemiddeld 4 uur lang met een snelheid van 200 tot 400 milliliter per minuut door het lichaam stroomt, is er een stevige ader nodig om de naalden in te prikken. Hiervoor legt de chirurg een shunt aan. Wanneer er nog geen shunt aangelegd hoeft te worden, is het wel belangrijk dat de arm waar een mogelijke shunt wordt aangelegd, gespaard wordt. In principe wordt de shunt aangelegd in de arm waar u niet mee schrijft.
Tijdens een operatie verbindt de chirurg de gewone ader met een slagader. Door deze verbinding worden van beide bloedvaten de voordelen benut. Er ontstaat een stukje bloedvat met een stevige wand waar extra veel bloed doorheen stroomt. De plaats waar de ader en slagader aan elkaar zijn verbonden heet ‘anastomose’.
 Afbeelding 6: De chirurg legt een shunt aan in uw arm.
Afbeelding 6: De chirurg legt een shunt aan in uw arm. Een shunt kan gemaakt worden van uw eigen bloedvat of er wordt een kunststof bloedvat gebruikt.
10.4.2 Aanleggen van de shunt
Er zijn verschillende mogelijkheden om een shunt aan te leggen in het lichaam. De voorkeur gaat uit naar een onder- of bovenarm. De shunt bevindt zich meestal in de arm die u het minst gebruikt. Maar ook een borst- of beenshunt behoort tot de mogelijkheden.
Voorbereiding op de operatieDe nefroloog verwijst u naar de vaatchirurg om de shunt aan te leggen. De vaatchirurg beoordeelt uw bloedvaten en zorgt ervoor dat er een onderzoek van de armvaten wordt uitgevoerd (duplexonderzoek). Daarbij wordt gekeken in welke arm de shunt het beste aangelegd kan worden. Vervolgens wordt een afspraak voor de operatie gepland. Daarnaast krijgt u een afspraak voor het pre-operatief spreekuur. Tijdens het pre-operatief spreekuur bij de anesthesioloog wordt gekeken of er nog extra onderzoek nodig is voorafgaand aan de operatie.
De secretaresse van de polikliniek Vaatchirurgie laat u weten wanneer u wordt opgenomen voor het plaatsen van de shunt. Na de operatie verblijft u in principe één nacht op de verpleegafdeling.
Gebruikt u antistollingsmedicijnen (bloedverdunners)? Overleg dan tijdig met uw arts hoe u deze medicijnen voor en na de operatie moet innemen.
Na de operatieAls u een verband om de shunt heeft, vervangt de (dialyse)verpleegkundige deze de dag na de operatie door een pleister.
Nadat de shunt is aangelegd, controleert de dialyseverpleegkundige de shunt meerdere keren:
- Op de operatiedag
- De dag na de operatie voordat u naar huis gaat.
- 3 dagen na de operatie.
- 10 dagen na de operatie.
- 4 weken na de operatie met een echo.
De verpleegkundige leert u ook hoe u thuis de shunt kunt controleren.
De dialyseverpleegkundige verwijdert rond de zevende tot tiende dag na de operatie de hechtingen. Soms worden hechtingen gebruikt die vanzelf oplossen. Deze hoeven dan niet verwijderd te worden.
De controles en het verwijderen van de hechtingen vinden plaats op de dialyseafdeling (route 72). De dialyseverpleegkundige maakt deze afspraken voor u.
10.4.3 Rijpen van de shunt
Een shunt heeft na de operatie tijd nodig om te rijpen. Daarna kunt u de shunt gebruiken. Het proces van rijpen is afhankelijk van het soort shunt dat is gebruikt.
Shunt van uw eigen bloedvatDoor de onderhuidse verbinding tussen ader en slagader, ontstaat er een extreem hoge druk in de ader. Als uw eigen bloedvat is gebruikt als shunt, wordt de ader steviger en de diameter groter. Dit noemen we rijpen. Vanaf een week na de operatie kunt u het ‘rijpen’ stimuleren door enkele malen per dag gedurende 5 minuten in een zachte (tennis)bal te knijpen. Het rijpproces duurt minimaal zes weken. In principe kan daarna de shunt gebruikt worden voor de dialyse.
Shunt van kunststofVoor de aanleg van een kunststof shunt wordt een kunststof implantaat gebruikt. Deze kan recht of in een lus gelegd worden. Het kan de gehele shunt omvatten, of een gedeelte zijn van de shunt. Na de operatie kan de arm dik en pijnlijk zijn. Dat komt doordat er onder de huid ruimte is gemaakt om de shunt te plaatsen. De kunststof shunt hoeft niet te ‘rijpen’ en kan in overleg met de vaatchirurg eerder dan 6 weken aangeprikt worden.
10.4.4 Het gebruik van de shunt
Voor iedere dialyse prikt de verpleegkundige in de shunt. Vooral bij een nieuwe shunt kan dit pijnlijk zijn. U kunt uw huid voorafgaand aan het prikken verdoven (zie uitleg hieronder). Elke prik laat een klein litteken achter op de shunt. Littekenweefsel bevat minder zenuwvezels en is daardoor minder gevoelig. Hierdoor kan de pijn na een tijdje afnemen.
Het verdoven van de huid voor het aanprikken van de shuntOver het algemeen wordt het prikken niet pijnloos maar als ‘wel te doen‘ ervaren. U kunt een verdovingszalf gebruiken (Emla-crème) of een verdovende spray (Xylocaine®-spray 10%).
De Emla-crème dient u thuis ruim een uur voor het aanprikken aan te brengen en af te dekken met een doorzichtige pleister. Smeer de zalf alleen op de prikplaatsen en niet op de hele arm. De verpleegkundige legt u uit hoe u de crème moet gebruiken. De crème en de pleisters worden op recept verstrekt.
Soms komt het voor dat men overgevoelig is voor de zalf. Er ontstaat dan huidirritatie en soms ook jeuk. Meld dit altijd zodat ernaar gekeken kan worden.
De Xylocaine®-spray 10% wordt enkele minuten voor het prikken op de huid gespoten en verdooft de huid enigszins.
Het aanprikken van de shuntDe verpleegkundige beoordeelt de shunt en overlegt met u over stroomrichting, vernauwingen, verwijding, deukjes en/of kuiltjes, zwelling (vocht of hematoom), diepte en ligging van de shunt, zenuw(pijn) of aanprikproblemen. Om de shunt makkelijker aan te kunnen prikken stuwt u de arm door op de shunt te drukken. Zo wordt het vat even wat steviger en wijder. Sommige shunts zijn van zichzelf zo stevig dat ze niet gestuwd hoeven te worden.
De levensduur van de shunt kan verlengd worden door niet steeds op dezelfde plek te prikken, maar de hele shunt te gebruiken. Dit wordt ook wel de laddertechniek genoemd.
Er is ook een button-hole techniek, hierbij wordt telkens in hetzelfde prikgaatje geprikt. Deze methode wordt gebruikt bij shunts die een kort priktraject hebben, moeilijk te prikken zijn, bij nachtdialyse, bij prikangst of bij patiënten die thuis hemodialyse uitvoeren.
Naalden vastzettenAls de naalden goed zitten, worden ze vastgezet met pleisters. De opening van het prikgat dient afgedekt te worden om te voorkomen dat bacteriën binnendringen. Het is wel de bedoeling dat u tijdens de dialyse de shuntarm met de naalden erin kunt bewegen. Wees wel voorzichtig zodat de naald niet alsnog beweegt en door het bloedvat gaat. Soms wordt er met flexibele naalden aangeprikt bijvoorbeeld bij een nieuwe shunt, als u veel beweegt of als de naald in de elleboogplooi geprikt moet worden.
Afdrukken van de shunt na dialyseDe voorkeur gaat ernaar uit dat u na het verwijderen van de naalden de insteekopeningen zelf met de hand afdrukt. Dit duurt minimaal 15 minuten. Door zelf met de hand af te drukken kan er voldoende, maar niet te veel, druk op de prikplaatsen worden uitgeoefend om bloeden te voorkomen. U oefent zo veel druk uit dat de insteekopeningen niet nabloeden maar u nog wel onder uw vingers de doorstroming van het bloed door de shunt kunt voelen. Na enige tijd kunt u de druk langzaam verminderen. Zelf afdrukken geeft minder kans op aneurysmata (verwijdingen) en hematomen (bloeduitstortingen). Uit hygiënisch oogpunt gebruikt u een handschoen.
Eventueel kunt u gebruik maken van afdrukklemmen. Deze hebben als nadeel dat de druk op de shunt niet beïnvloedbaar is wat ten koste kan gaan van de shunt. De druk op de shunt valt ineens weg na het verwijderen van de klemmen.
Het afdrukken gebeurt met steriel gaas. Na het afdrukken wordt de arm verbonden met verband of een pleister. U wordt uitdrukkelijk geadviseerd pas de volgende dag het verband of de pleister te verwijderen. Het kan gebeuren, dat het prikgat dan weer gaat nabloeden (als u bijvoorbeeld een korstje lostrekt). Wij raden u aan altijd schoon en steriel verbandmateriaal in huis te hebben, om in geval van nood te kunnen afdrukken en verbinden.
10.4.5 Leefregels bij een shunt
Uw shunt is van groot belang voor de toegang tot de bloedbaan. De shunt zorgt ervoor dat er voldoende bloed door de ader stroomt zodat u effectief kunt dialyseren. U dient zeer zorgvuldig om te gaan met de shunt. Het is daarom belangrijk dat u de volgende leefregels opvolgt:
- Draag geen horloges, sieraden of strak zittende kleding aan de shuntarm.
- Draag met de shuntarm geen zware tassen of andere zware voorwerpen waardoor de shunt kan worden dichtgedrukt.
- Slaap niet met de shuntarm onder het hoofd of kussen en laat ook niet iemand anders op uw shuntarm rusten/slapen.
- Ga niet op de shuntarm liggen.
- Laat geen bloeddruk meten aan de shuntarm.
- Laat geen bloedprikken aan de shuntarm.
- Krab geen korstjes open.
- Vermijd extreme warmte of kou.
- Wees voorzichtig met sporten waarbij er druk op de shuntarm kan komen.
- Druk na het verwijderen van de naalden uit de shunt, de insteekopening bij voorkeur met de hand af.
Controleer geregeld (bij voorkeur één keer per dag op dezelfde tijd) de shunt op doorstroming. Hier leest u meer over in hoofdstuk 10.4.6. Neem bij twijfel contact op met de verpleegkundige.
10.4.6 Controleren van de shunt
Om veranderingen tijdig op te merken, adviseren wij u om de shunt iedere dag te controleren. Dit kunt u doen door te luisteren, kijken en voelen.
LuisterenWij raden u aan dagelijks naar uw shunt te luisteren, steeds op dezelfde plek. U doet dit door uw arm naar uw oor te brengen. Het geluid dat u hoort, wordt veroorzaakt door de kracht waarmee het bloed door de shunt stroomt. Door de shunt iedere dag te beluisteren, leert u uw eigen shuntgeluid herkennen. Daardoor merkt u veranderingen snel op. Verandering van het geluid kan erop wijzen dat de shunt niet goed werkt. Mogelijke veranderingen zijn:
- een zachter geluid;
- een hoger geluid;
- geen geluid.
Kijken en voelenDoor de shunt iedere dag te bekijken en te voelen, kunt u veranderingen vaststellen.
Contact opnemenTwijfelt u of de shunt nog wel goed werkt? Neem dan contact op met de Dialyse-afdeling.
10.4.7 Problemen die kunnen ontstaan bij een shunt
Het kan voorkomen dat er problemen ontstaan met de shunt. We beschrijven een aantal problemen waar u alert op moet zijn.
InfectieUw shunt kan geïnfecteerd raken door beschadigingen van de huid (wondjes). Ook wordt er voor iedere dialyse in de shunt geprikt waardoor wondjes ontstaan. Waar een wondje is, kan een infectie ontstaan. Om een infectie te voorkomen is het belangrijk om te zorgen voor een goede hygiëne.
BloedingEen bloeding kan optreden door beschadiging of door onvoldoende afdrukken van de shunt. Wees voorzichtig met de shuntarm om beschadiging van de shunt te voorkomen. Neem voor het afdrukken voldoende tijd zodat de insteekopening de gelegenheid krijgt om zich te sluiten. Mocht de shunt onverwacht gaan bloeden, probeer de bloeding dan te stoppen door een steriel gaasje met uw vingers op de wond te drukken.
StollingHet is belangrijk om dagelijks te controleren of de trillingen in uw shunt zijn te voelen en te horen. Mocht dit niet het geval zijn, dan kan de shunt gestold zijn. De bloedstroom in de shunt is dan gestopt. De shunt is dan niet meer bruikbaar.
AneurysmaEen aneurysma is een bult op de shunt die wordt veroorzaakt door een dunne plek in de vaatwand. Dit kan ontstaan als veel in hetzelfde gebied wordt geprikt waardoor de vaatwand dun wordt. Ook uit een dunne plek bij het operatielitteken kan een aneurysma ontstaan. Een aneurysma ziet eruit als een plaatselijke (soms kloppende) zwelling. De huid kan er strak, dun en glanzend uitzien. Een aneurysma hoeft niet pijnlijk te zijn. Het is belangrijk om een aneurysma goed in de gaten te houden omdat het gevaar bestaat dat deze barst en er een slagaderlijke bloeding ontstaat.
StealsyndroomGevoelloze, koude en/of blauwe vingers: dit wordt ook wel stealsyndroom genoemd. Dit ontstaat door de verminderde doorstroming van uw bloed naar uw hand door de shuntaanleg. Om dit te verbeteren kunt u uw shunthand lager leggen. Ook kunt u uw shunthand verwarmen met bijvoorbeeld een handschoen.
Contact opnemenNeemt u in de onderstaande situaties zo snel mogelijk contact op met een verpleegkundige van de dialyse-afdeling:
- Verkleuring van de huid, afwijkend van uw normale huidskleur.
- De shuntarm/shunthand voelt warm aan. Meet dan ook uw lichaamstemperatuur om te kijken of u koorts heeft.
- Wondjes aan de shuntarm en prikgaatjes genezen slecht.
- Zwelling van de shunt.
- Gevoelloze, koude en/of blauwe vingers.
- Pijn in/aan de shuntarm of shunthand.
- Pijnlijke of harde shunt.
- De trilling in de shunt is niet goed voelbaar meer of is gaan kloppen.
- Als de insteekopening gaat bloeden en het bloeden na 30 minuten afdrukken/dichtdrukken niet is gestopt.
10.4.8 Onderzoeken en behandelingen voor het behoud van de shunt
Om ervoor te zorgen dat de shunt zo lang mogelijk meekan, worden de onderstaande onderzoeken en/of behandelingen mogelijk bij u uitgevoerd.
ShuntflowmetingOm de doorstroming (bloedflow) in de shunt te controleren kan de verpleegkundige met behulp van de shuntflowmeter een meting uitvoeren. Een verminderde flow kan duiden op een vernauwing in de shunt. Door tijdig actie te ondernemen, wordt voorkomen dat de shunt dicht gaat zitten. Een shuntflowmeting is een eenvoudig onderzoek dat tijdens de dialyse plaatsvindt.
DuplexonderzoekAls de arts denkt dat er een vernauwing in de shunt kan zitten, kan een duplexonderzoek worden gedaan. Dit is een onderzoek waarbij bloedvaten (dus ook de shunt) in beeld worden gebracht door middel van een echoapparaat. De vaatwand en eventuele vernauwingen zijn zo te zien. Ook wordt de stroomsnelheid van het bloed gemeten. Een duplexonderzoek is een belangrijk onderzoek voor het bewaken van de shunt. Het onderzoek vindt plaats op de polikliniek Vaatchirurgie. Een vaatlaborant voert het onderzoek uit. Voor een duplexonderzoek is geen voorbereiding nodig.
DotterbehandelingHet komt voor dat een shunt niet meer goed functioneert door een vernauwing. Dit noemen we ook wel stenose. Als er niets wordt gedaan, zal de shunt dicht gaan zitten. Een dotterbehandeling kan helpen om dit te voorkomen. Als dit bij u het geval is, krijgt u van de verpleegkundige meer informatie over deze behandeling.
StentAls aanvulling op de dotterbehandeling wordt ook weleens een stent (buisje) gebruikt. De stent wordt via een katheter in opgevouwen toestand in het bloedvat geplaatst op de plek van de vernauwing. De stent neemt de diameter aan van het goede deel van de shunt en drukt zo de vernauwing open.
TrombectomieEen shunt kan dichtzitten door een niet opgemerkte of verwaarloosde stenose of door een stolsel. Als de shunt dichtzit, kan er meestal niet meer gedotterd worden. De shunt moet dan operatief geopend worden. Dit gebeurt op de operatiekamer, meestal onder plaatselijke verdoving.
10.5 Dialysekatheter
Soms is er bij de start van de dialyse nog geen shunt aangebracht of is de shunt nog niet klaar voor gebruik. In dat geval wordt een tijdelijke katheter in een ader geplaatst, zodat u toch kunt starten met hemodialyse. Ook als een bestaande shunt problemen geeft, wordt er tijdelijk een katheter ingebracht.
Soms kiest de arts voor een permanente katheter (tesiokatheter): een katheter die voor lange tijd te gebruiken is. Deze katheter wordt onder verdoving in een diepliggende ader in de halsstreek ingebracht.
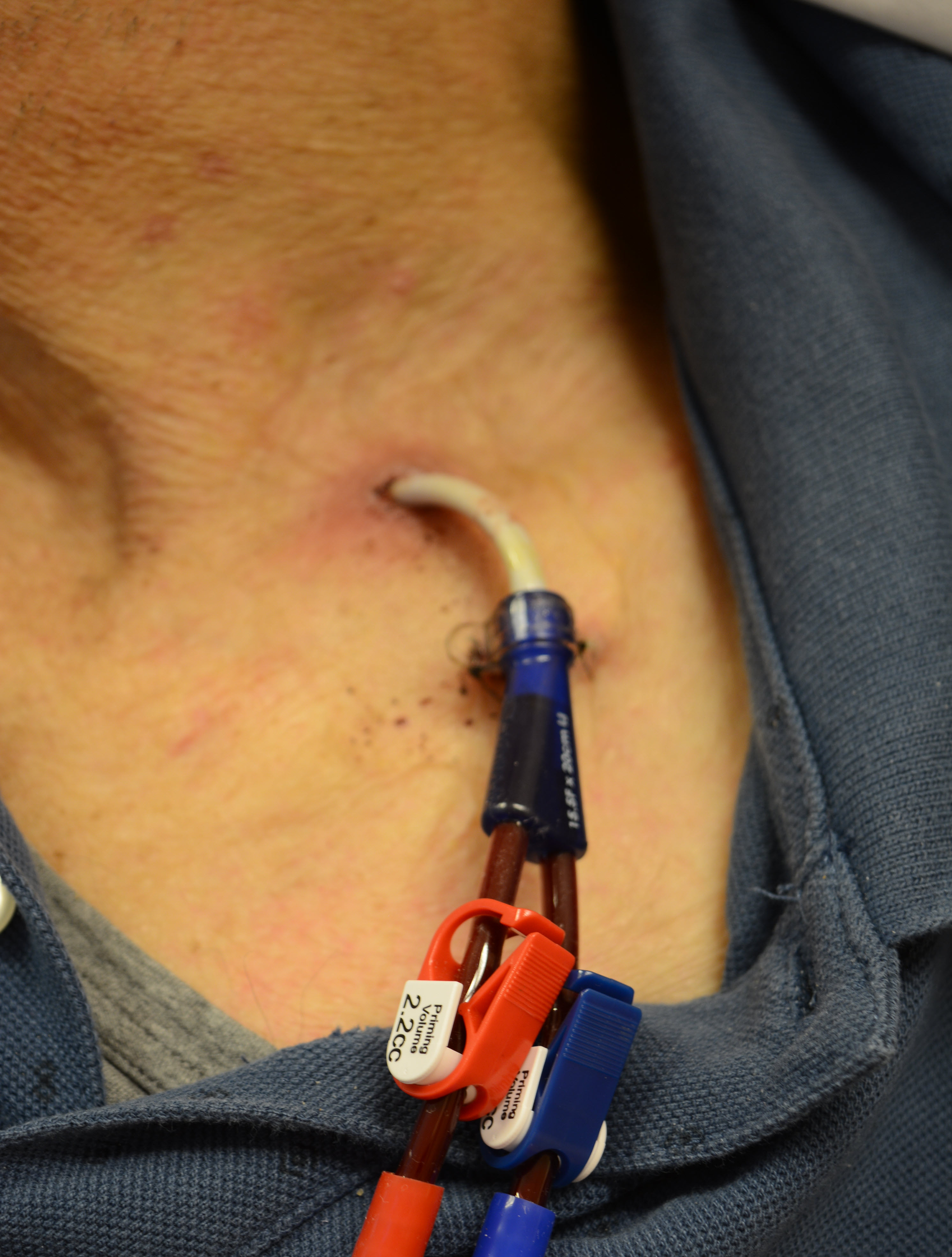 Afbeelding 7: Een tijdelijke katheter kan in de hals worden aangebracht.
Afbeelding 7: Een tijdelijke katheter kan in de hals worden aangebracht. 10.5.1 Tesiokatheter
De tesiokatheter kan in de halsader en in de sleutelbeenader worden ingebracht. In tegenstelling tot de tijdelijke dialysekatheter is deze tesiokatheter gemaakt om langer dan 6 weken te blijven zitten. De tesiokatheter wordt onder plaatselijke verdoving ingebracht door een arts. Bij de tesiokatheter plaatst de nefroloog een gedeelte van de katheter onder de huid. Zo kan de katheter vastgroeien. Dit vermindert ook de kans op infecties. Na de ingreep maken we een controlefoto. De tesiokatheter kan direct na het inbrengen gebruikt worden. Het heeft echter de voorkeur om twee dagen te wachten, omdat de zwelling dan is afgenomen.
10.5.2 Femoraliskatheter/jugulariskatheter
Als u plotseling moet dialyseren is er niet altijd tijd om een shunt of een tesiokatheter te plaatsen. Er wordt dan gebruik gemaakt van een tijdelijke ongetunnelde dialysekatheter die in een grote ader wordt gebracht. Dit kan de liesader zijn (femoraliskatheter) of de halsader (jugulariskatheter).
10.5.3 Verzorging van de katheter
De katheter die u heeft, ligt in een groot bloedvat. Het is belangrijk om hier voorzichtig mee om te gaan:
- Voor zowel de tijdelijke als de tesiokatheter geldt dat deze een keer per week steriel verbonden en doorgespoten moeten worden. Als de pleisters vies of nat zijn (bijvoorbeeld na het douchen), dan zal de dialyseverpleegkundige de katheter al eerder opnieuw verbinden.
- U mag dagelijks douchen maar niet baden of zwemmen, ook niet op de dagen dat u dialyseert.
- Omdat een katheter infectiegevoelig is, is het van belang dat u één keer per dag uw temperatuur opmeet.
10.5.4 Problemen met de katheter
Neem in de volgende gevallen contact op met de dialyse-afdeling:
- Loslaten van de pleister/het verband.
- Loslaten van de hechtingen.
- Bloedlekkage langs de katheter.
- Pijn, roodheid of (pus)uitvloed bij de insteekopening.
- De katheter ruikt niet fris.
- Temperatuur boven de 38,0 °C.
- Bij plotseling koude rillingen.
10.6 Gewicht en streefgewicht
10.6.1 Streefgewicht
Als u gaat dialyseren, plast u waarschijnlijk steeds minder of zelfs helemaal niet meer. Uw lichaam houdt het vocht (zout en water) vast. Het gewicht dat u tussen de dialyses aankomt, komt door het vasthouden van dit vocht. Tijdens het dialyseren wordt dit vocht uit uw lichaam gehaald (onttrokken).
Om te weten of er tijdens de dialyse voldoende vocht uit uw lichaam is onttrokken, is het belangrijk om een streefgewicht te bepalen. Dit is het gewicht waarnaar gestreefd wordt en het gewicht waarbij u geen overtollig vocht meer bij u heeft. Daarom wordt u vóór en na de dialyse gewogen. Aan de hand van uw gewicht wordt bepaald hoeveel overtollig vocht verwijderd moet worden, zodat u weer op uw streefgewicht naar huis gaat.
Het streefgewicht kan onder bepaalde omstandigheden aangepast worden. Als u bijvoorbeeld een periode van griep doormaakt en niet veel eet of drinkt, valt u af. Dit betekent dat de vet- en spiermassa afneemt doordat u te weinig voedingsstoffen binnenkrijgt. Dit betekent dat het streefgewicht verlaagd moet worden, omdat er anders te veel vocht achterblijft na de dialyse.
10.6.2 Vochtbeperking
Bijna iedere dialysepatiënt heeft een vochtbeperking. Dit is de hoeveelheid vocht die u per 24 uur kunt gebruiken zonder uw gezondheid in gevaar te brengen. De toegestane hoeveelheid vocht is afhankelijk van de urineproductie.
Het vocht dat u via drinken en eten inneemt, wordt opgeslagen in de bloedbaan. De bloedbaan kan echter naast het normale bloedvolume maar weinig extra vocht bevatten. Dit teveel aan vocht treedt dan buiten de bloedbaan, namelijk in de weefsels onder de huid. Dit noemen we oedeem. Soms is dit te zien of te voelen aan dikke enkels, een opgeblazen gezicht of strak zittende ringen of kleding. Soms voelt u zich benauwd of kortademig en geeft platliggen problemen. Om de druk (door het teveel aan vocht) in de bloedbaan en de oedemen te beperken, heeft u een vochtbeperking.
De diëtist bespreekt met u hoeveel vocht u mag innemen via eten en drinken.
10.6.3 Teveel aan vocht (overvulling)
Soms ontstaat er een teveel aan vocht in uw lichaam. Dit noemen we ‘overvulling’. Als uw lichaam te veel vocht vasthoudt, kan u dit aan het volgende herkennen:
- Het toegenomen gewicht voorafgaand aan de dialyse: 1 liter vocht is 1 kilogram gewichtstoename.
- Een verhoogde bloeddruk. Het teveel aan vocht wordt eerst opgeslagen in de bloedbaan. Dit geeft een verhoogde druk in de vaten. In het algemeen geldt: hoe meer vocht aanwezig in de bloedbaan, hoe hoger de bloeddruk.
- De aanwezigheid van oedemen (dikke enkels/onderbenen of zwelling rond de ogen).
- Kortademigheid. Dit treedt op wanneer het hart het teveel aan vocht niet meer kan rondpompen. Het teveel aan vocht gaat dan stuwen voor het hart, waardoor de longen overbelast raken. In de volksmond heet dit ‘vocht achter de longen’. De kortademigheid kan zich op verschillende manieren uiten, zoals niet meer plat kunnen liggen/slapen, kortademigheid bij inspanning of last hebben van een prikkelhoest.
Tijdens de dialyse wordt het teveel aan vocht onttrokken uit de bloedbaan. Als er veel vocht onttrokken wordt, kan dit leiden tot lage bloeddruk, duizeligheid en kramp. Dit komt doordat het vocht uit de bloedbaan sneller onttrokken wordt dan dat het vocht vanuit de weefsels getransporteerd wordt naar de bloedbaan.
Bij een lage bloeddruk kunt u de volgende klachten krijgen:
- zweten
- duizelig worden
- warm gevoel krijgen
- gapen
- moe voelen
- slecht horen
- slecht zien
Let op: als u één of meer van deze klachten krijgt, moet u direct een verpleegkundige waarschuwen. De verpleegkundige kan dan maatregelen nemen. De klachten gaan niet vanzelf over. U kunt zelf alvast uw stoel in een liggende houding plaatsen.
Complicaties bij het nemen van teveel vochtHet hart en de bloedvaten kunt u zien als een stuk elastiek. Ze zijn namelijk elastisch. Als u te veel aankomt, wordt dit elastiek maximaal uitgerekt. Als dit eenmalig gebeurt, is dit geen probleem. Wanneer dit regelmatig gebeurt, is de rek er sneller uit dan wanneer dit elastiek maar weinig gespannen wordt.
Als u dus vaak te veel in vocht aankomt, verliezen het hart en de bloedvaten hun elasticiteit. Hierdoor krijgt u veel sneller last van een lage bloeddruk. Dit komt doordat de bloedvaten na het onttrekken van vocht moeilijk in hun oorspronkelijke positie terugkeren. Tijdens het onttrekken van vocht, moeten de vaten zich weer kunnen vernauwen. Doordat de rek er uit is, blijven de vaatwanden te wijd open staan en ontstaat een lage bloeddruk.
Ook het hart zal eerder oververmoeid zijn. Het kan dan niet meer krachtig genoeg pompen, waardoor ook weer een lage bloeddruk ontstaat. Vaak ziet men bij een lage bloeddruk een snelle polsslag omdat het hart toch probeert de benodigde hoeveelheid bloed rond te pompen.
10.6.4 Te weinig vocht (ondervulling)Het kan ook voorkomen dat er te weinig vocht in het lichaam aanwezig is. Dit noemen we ‘ondervulling’. U bent bijvoorbeeld ziek geweest en heeft door braken en/of diarree geen vocht binnen kunnen houden. Of u heeft goed gegeten en bent aangekomen in vet en spiermassa maar uw streefgewicht is niet aangepast. Tijdens de dialyse wordt daardoor te veel vocht onttrokken.
Ondervulling kan leiden tot een te lage bloeddruk en de volgende klachten:
- Duizeligheid bij het opstaan, licht gevoel in het hoofd
- Snel vermoeid raken
- Zwaar gevoel in de benen
- Krampen in de benen
Als deze zich klachten zich voordoen, dient u dit door te geven aan de verpleegkundige.
10.7 Voorkomen van een lage bloeddruk tijdens dialyse
U kunt een lage bloeddruk tijdens de dialyse voorkomen door:
- niet te veel te drinken tijdens de dialyse, zodat de hoeveelheid te verwijderen vocht per uur niet zo groot is;
- niet eten tijdens de dialyse;
- niet te veel zout, of producten waar veel zout in zit, te gebruiken;
- tijdens de dialyse alleen vocht te onttrekken (ultrafiltreren). Een teveel aan vocht wordt dan in relatief korte tijd verwijderd. Hierbij wordt het bloed dus niet gezuiverd van afvalstoffen. Deze tijd komt bovenop uw dialysetijd;
- natriumprofiel in te stellen op de machine. De verpleegkundige kan u vertellen wat dit inhoudt;
- de temperatuur van het dialysaat te verlagen naar 35,5 °C. Dit gaat altijd in overleg met de nefroloog.
10.8 Eten tijdens dialyse
De vertering van voedsel duurt enkele uren. Bij de vertering van voedsel stroomt extra bloed naar het maag-darmkanaal. Dit kan ervoor zorgen dat uw bloeddruk daalt. Als u al een lage bloeddruk heeft, adviseren wij u om tijdens de dialyse niet te eten. Als u wel eet tijdens de dialyse, raden wij u aan de fosfaatbinders te gebruiken.
10.9 Medicatie tijdens hemodialyse
10.9.1 Soorten medicijnen
Tijdens de hemodialyse kunnen op voorschrift van de nefroloog de volgende medicijnen worden toegediend.
IJzer (Ferrioxidesaccharaat/Venofer®)Bij elke dialyse verliest u ijzer, doordat er altijd wat bloed achterblijft in de lijnenset en de kunstnier. Ook is de opname van ijzer via de darm vaak minder. IJzer is nodig voor de aanmaak van bloed. Uw ijzergehalte wordt elke 3 maanden gecontroleerd. Als dit te laag is, wordt tijdens hemodialyse naar behoefte ijzer gegeven via de lijnenset.
Hemodialyse vitaminepillenDeze vitaminepillen bevatten een combinatie van in wateroplosbare vitamines. Deze vitamines zijn onvoldoende aanwezig in het dieet van de meeste dialysepatiënten en worden bovendien tijdens de dialyse uit het lichaam verwijderd. Om te voorkomen dat er een gebrek aan ontstaat, worden vitaminecombinatiepreparaten voorgeschreven.
Nadroparine (Fraxiparine®)Bloed dat buiten het lichaam komt, gaat stollen (zoals een korstje na snijwondje). Het medicijn Fraxiparine wordt aan het begin van de dialyse toegediend via de dialyselijn, om te voorkomen dat het bloed tijdens de dialyse gaat stollen in de lijnenset of kunstnier.
Antistolling in kathetersIndien u geen shunt maar een dialysekatheter heeft, dan wordt er na de dialyse antistolling in de katheterslang achtergelaten. Omdat katheters van lichaamsvreemd materiaal zijn, heeft het aanwezige bloed dat daarin zit, de neiging om te gaan stollen. De antistolling zorgt ervoor dat dit niet gebeurt.
Epoëtine beta (NeoRecormon®) en Darbepoëtine (Aranesp®)Het hormoon erytropoëtine wordt normaal gesproken in de gezonde nier aangemaakt. Dit geeft een impuls aan het beenmerg tot het maken van rode bloedcellen. Bij nierpatiënten wordt weinig of geen erytropoëtine aangemaakt. Dit leidt tot bloedarmoede met klachten als: vermoeidheid, bleek zien, last van kou, kortademigheidduizelingen en soms hartkloppingen. Om deze klachten te verminderen of te voorkomen, worden deze middelen gegeven. Epoëtine beta en Darbepoëtine zijn synthetische namaakhormonen met dezelfde werking als het lichaamseigen erytropoëtine. Dit wordt toegediend via een onderhuidse injectie of via de lijnenset tijdens hemodialyse. De dosering is afhankelijk van het hemoglobinegehalte (Hb) in het bloed.
10.9.2 Medicijnen bestellen
U kunt de recepten voor medicijnen via de dialyse-afdeling bestellen. Dit kan alleen op dagen dat de nefroloog of verpleegkundig specialist visite loopt. Wacht niet tot de voorraad bijna op is maar bestel tijdig uw medicijnen bij. U krijgt van de dialyse-afdeling een medicijnlijst mee. Zorg dat u die altijd bij u heeft. Bij wijziging krijgt u een nieuwe medicijnlijst mee. Alle oude medicijnen die u niet meer gebruikt gaan terug naar de apotheek.
11. Peritoneaal dialyse
Een andere vorm van nierfunctievervangende behandeling is peritoneaal dialyse (PD). Bij peritoneaal dialyse wordt het buikvlies gebruikt als filter. Deze behandeling wordt daarom ook wel buikspoeling genoemd.
11.1 Wat is peritoneaal dialyse?
Voor PD is toegang tot de buikholte nodig. U krijgt daarom een slangetje (katheter) in de buikholte. Deze wordt operatief geplaatst. Daarna kunt u PD thuis zelf uitvoeren. Via de katheter brengt u de spoelvloeistof (dialysaat) in de buikholte. De spoelvloeistof onttrekt afvalstoffen en overtollig vocht uit het bloed door het buikvlies heen.
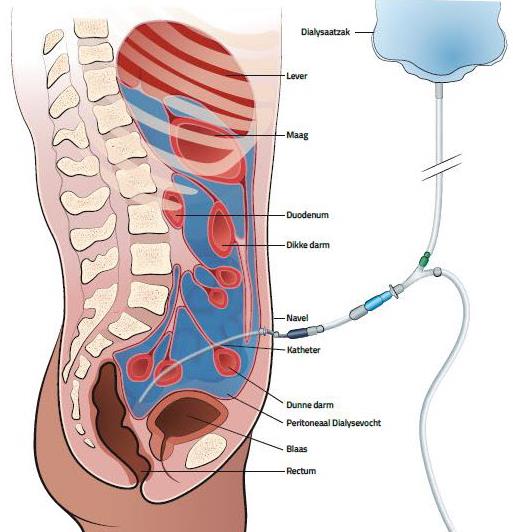 Afbeelding 8: Deze afbeelding geeft weer hoe de spoelvloeistof uit een dialysaatzak via een katheter in de buikholte loopt (bron: Baxter).
Afbeelding 8: Deze afbeelding geeft weer hoe de spoelvloeistof uit een dialysaatzak via een katheter in de buikholte loopt (bron: Baxter). Na enkele uren moet de spoelvloeistof ververst worden. De spoelvloeistof loopt dan eerst via de katheter uit de buik (afbeelding 9). Daarna kunt u via de katheter de nieuwe spoelvloeistof weer in de buik laten lopen.
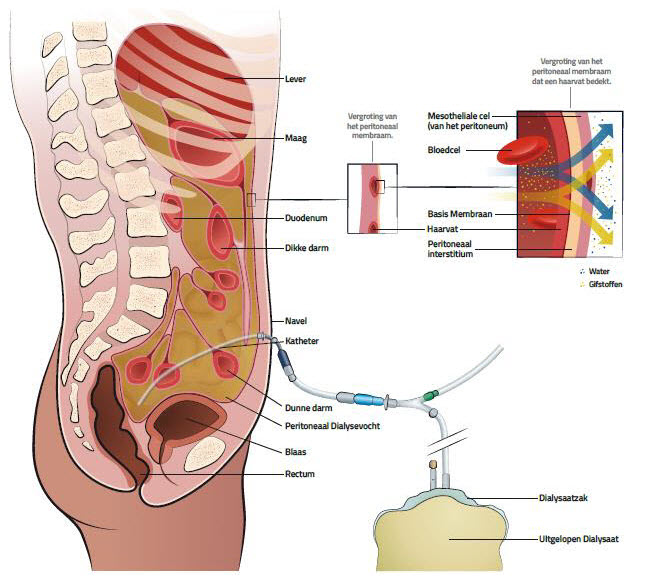 Afbeelding 9: Deze afbeelding geeft weer hoe de spoelvloeistof via de katheter uit de buikholte loopt in de dialysaatzak (bron: Baxter).
Afbeelding 9: Deze afbeelding geeft weer hoe de spoelvloeistof via de katheter uit de buikholte loopt in de dialysaatzak (bron: Baxter). Het buikvlies heeft een totale oppervlakte van 2 vierkante meter en heeft een filterende werking. Het laat water, zouten en afvalstoffen door.
Het buikvlies werkt langzamer dan een kunstnier (hemodialyse). Het dialyseren duurt daardoor langer dan bij hemodialyse. Met peritoneaal dialyse is het daarom noodzakelijk om continu te dialyseren.
Er zijn twee vormen van peritoneaal dialyse:
- CAPD: continue ambulante peritoneaal dialyse.
Hierbij wisselt u handmatig de vloeistof gedurende de dag. Meer over CAPD leest u in hoofdstuk 11.2. - APD: automatische peritoneaal dialyse.
Hierbij wisselt een machine de vloeistof tijdens uw slaap. Meer over APD leest u in hoofdstuk 11.3.
U voert deze behandeling thuis uit, eventueel met ondersteuning van uw partner of een getraind thuiszorgteam. Iedere zes weken komt u naar het ziekenhuis waar de nefroloog en de PD-verpleegkundige controles uitvoert.
Bij beide vormen van PD wordt er continu gedialyseerd, 24 uur per dag, 7 dagen per week.
11.2 CAPD
Bij CAPD blijft u tussen de wisselingen door mobiel. U kunt gewoon lopen, slapen, werken, enzovoort.
Bij CAPD vervangt u de spoelvloeistof overdag elke 3 tot 4 uur. ’s Nachts blijft de vloeistof 12 tot 14 uur in de buikholte. Om de spoelvloeistof te vervangen sluit u een Twinbag-systeem (afbeelding 10) aan op de katheter. De oude spoelvloeistof met afvalstoffen loopt dan uit de buikholte in de lege zak. Vervolgens laat u de nieuwe vloeistof in de buikholte lopen. Daarna kunt u het Twinbag-systeem afkoppelen en met een steriel dopje de katheter afsluiten.
Het vervangen van de spoelvloeistof duurt ongeveer een half uur. Bij de meeste patiënten moet de spoelvloeistof vier keer per dag ververst worden. U wordt getraind om deze behandeling zelf uit te voeren.
Het voordeel van deze behandeling is, dat deze overal kan worden uitgevoerd waar u een schoon oppervlak heeft. Zelfs bijvoorbeeld in de auto of in de caravan.
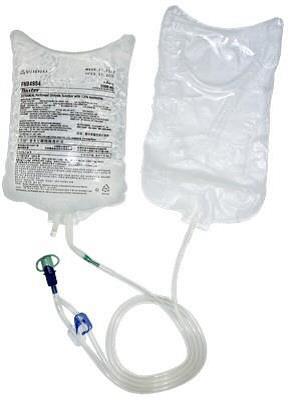 Afbeelding 10: Twinbag-systeem (bron: Baxter)
Afbeelding 10: Twinbag-systeem (bron: Baxter) 11.3 APD
Wanneer u in aanmerking komt voor peritoneaal dialyse, start u altijd eerst met CAPD. Wanneer deze behandeling goed loopt, is het mogelijk om over te stappen naar automatische peritoneaal dialyse (APD).
Bij APD gaat het dialyseren op dezelfde manier als bij CAPD. Het enige verschil is dat het verversen van de spoelvloeistof alleen ’s nachts plaatsvindt. De inloop en uitloop van de spoelvloeistof regelt dan een machine: de Home Choice Claria. U heeft overdag wel gewoon spoelvloeistof in uw buik.
De Home Choice Claria bevat een geheugenkaart (pro-card) waarop uw persoonlijke dialyseschema staat. Uw arts bepaalt hoeveel spoelvloeistof u nodig heeft en de totale duur van de behandeling.
Tijdens de APD-behandeling worden alle gegevens digitaal verzonden naar het Slingeland Ziekenhuis. Hierdoor kunnen de PD-verpleegkundigen van het Slingeland Ziekenhuis later op de afdeling terugkijken hoe uw behandeling is verlopen.
Voordat u start met APD, krijgt u een training om de Home Choice Claria zelfstandig te kunnen bedienen.
 Afbeelding 11: De Home Choice machine regelt bij APD de inloop en de uitloop van de spoelvloeistof.
Afbeelding 11: De Home Choice machine regelt bij APD de inloop en de uitloop van de spoelvloeistof. 11.4 Voorbereiding op PD thuis
Om thuis zelfstandig een PD-behandeling te kunnen uitvoeren, moet uw woning aan een aantal eisen voldoen. Nog voor de katheter wordt geplaatst, komt de PD-verpleegkundige bij u op huisbezoek. Hij of zij bekijkt of CAPD- of APD-behandelingen mogelijk zijn in uw woonsituatie. Mogelijk zijn er aanpassingen in uw huis nodig.
11.5 Buikkatheter
Bij peritoneaal dialyse is toegang tot de buikholte nodig. Hiervoor krijgt u een dialysekatheter. Deze katheter wordt operatief in uw buikholte geplaatst door de vaatchirurg. Een peritoneale dialysekatheter (PD-katheter) is een kunststof slangetje van gemiddeld 40 centimeter lang. Dit kan per persoon verschillen. Via de katheter kunt u de spoelvloeistof in en uit uw buik laten lopen.
Voor zover medisch mogelijk, wordt er rekening gehouden met de band van uw rok of broek, huidplooien of bestaande littekens. Uw nefroloog maakt een afspraak bij de vaatchirurg om een buikkatheter te plaatsen. Voor het plaatsen van een peritoneaal katheter wordt u één nacht opgenomen op de verpleegafdeling.
Voorafgaand aan het plaatsen van de dialysekatheter wordt gekeken of u een bepaalde huidbacterie (Staphylococcus aureus) bij u draagt. Indien dit het geval is, gebruikt u minimaal 2 weken voorafgaand aan de operatie een bepaalde shampoo en neuscrème, waarmee geprobeerd wordt om deze bacterie te verwijden. Dit om de kans op infecties na plaatsing van de dialysekatheter te verkleinen.
Na het plaatsen van de katheter, inspecteert de verpleegkundige regelmatig uw wond. De eerste weken mag u zich nog niet douchen om infectie van de huid rondom de katheter, de zogenaamde huidpoort, te voorkomen. De huidpoort moet eerst mooi geheeld zijn. De eerste vijf tot zeven dagen blijft het verband op de wond zitten.
Daarna komt u bij de peritoneaal dialyseverpleegkundige voor de controle van de huidpoort. De verpleegkundige leert u hoe u de huidpoort zelf kunt verzorgen. U zult de huid rondom de katheterpoort regelmatig moeten controleren op tekenen van ontsteking. Als er geen tekenen zijn van ontsteking, hoeft u de poort alleen verzorgen met een zoutoplossing of douchen. Nadien goed droogdeppen. De huidpoort wordt verzorgd met een antibacteriële crème en steriele pleister.
Douchen is toegestaan, baden niet. Weken en zeepresten vergroten de kans op infectie. Zwemmen mag, maar niet in natuurbaden of open wateren.
11.6 Peritoneaal dialysetrainingen
Nadat de katheter bij u is geplaatst, kunt u starten met de trainingen. Tijdens deze trainingen leert u hoe u thuis zelfstandig een CAPD-behandeling kunt uitvoeren.
De arts overlegt met u wanneer u start met de trainingen. Ook wordt bekeken of deze trainingen poliklinisch of thuis kunnen plaatsvinden of dat u hiervoor wordt opgenomen. Meestal kan 2 tot 6 weken na het plaatsen van de katheter gestart worden met peritoneaal dialyse.
11.7 Peritoneaal dialysecontrole
Afhankelijk van uw situatie, komt u ongeveer één keer per zes weken voor controle naar de polikliniek Peritoneaal dialyse. De secretaresse van de dialyse-afdeling maakt deze afspraak voor u.
Een aantal dagen voor uw controle op de polikliniek, laat u bloedprikken bij de prikpost in de regio of bij het Laboratorium Afname in het ziekenhuis.
Tijdens uw afspraak ziet u de peritoneaal dialyseverpleegkundige en de nefroloog. Uw bloeddruk, hartslag en gewicht worden gemeten. De verpleegkundige controleert ook uw huidpoort. De arts bespreekt de medische zorg rond de behandeling en de medicatie met u. Indien u een recept nodig heeft, kan de arts u deze voorschrijven. Zo nodig, wordt het behandelschema bijgesteld. Hierna kunt u met de verpleegkundige de behandelingen bespreken. Ook kunt u de controlelijst met daarop al uw gegevens over het verloop van de behandeling, doornemen.
Twee tot vier keer per jaar wordt aan de hand van laboratoriumonderzoek en -uitslagen gekeken wat het effect, de kwaliteit en efficiëntie van de peritoneaal dialyse zijn. Dit wordt een KT/V genoemd. Hiervoor moet u 24 uur lang urine opvangen. Deze urine levert u in bij het laboratorium voor onderzoek.
Daarnaast krijgt u eens per jaar een PET-test. Dit is een test om het buikvlies te beoordelen en de eigenschappen van het buikvlies vast te leggen. Aan de hand van de uitslagen van de test past de arts eventueel uw behandeling aan.
11.8 Wanneer geen peritoneaal dialyse?
In veel gevallen kunnen mensen zelf kiezen tussen hemodialyse en peritoneaal dialyse. Bij deze keuze spelen veel zaken mee. Kunt u bijvoorbeeld de CAPD-wisselingen zelfstandig uitvoeren of de machine (cycler) zelf bedienen? Ook moet u in huis genoeg ruimte hebben om de zakken met spoelvloeistof en andere materialen op te slaan. Vaak spelen ook uw werkomstandigheden mee. Ook is uw persoonlijke voorkeur belangrijk: sommige mensen doen het liever niet zelf.
Er zijn bepaalde medische omstandigheden waarbij peritoneaal dialyse niet of minder goed mogelijk is. Bijvoorbeeld:
- bij een chronische darmziekte;
- als u in het verleden een buikvliesontsteking (peritonitis) heeft gehad.
In de volgende gevallen is peritoneaal dialyse wel mogelijk, maar heeft hemodialyse soms toch de voorkeur:
- Breukje in de buikwand als deze niet operatief te corrigeren is
- Stoma
- Pas uitgevoerde buikoperatie
- Slechte longen
- Zeer grote cystenieren
- Te dikke buikwand
- Indien u zelf niet meer plast (geen restdiurese)
- Bij hartfalen kan juist peritoneaal dialyse gunstiger zijn dan hemodialyse, omdat het milder verloopt (minder bloeddrukschommelingen)
11.9 Voor- en nadelen peritoneaal dialyse
PD heeft in vergelijking met hemodialyse zowel voor- als nadelen.
Voordelen - U kunt thuis dialyseren. U hoeft niet drie keer per week naar het dialysecentrum in het Slingeland Ziekenhuis.
- U bent mobieler. U kunt eenvoudig dialyseren op bijvoorbeeld uw vakantiebestemming.
- Uw hart en bloedvaten worden minder belast.
- U hoeft minder vaak geprikt te worden.
- Uw bloed wordt continu gezuiverd. Niet met tussenpozen van enkele dagen, zoals bij hemodialyse.
- Uw vochtbalans blijft beter op pijl omdat u de hele dag dialyseert.
- Uw dieet is minder streng.
Nadelen - U heeft een verhoogde kans op buikvliesontsteking (peritonitis).
- Er kan een infectie van de huidpoort ontstaan.
- U kunt door PD aankomen in gewicht (door de toevoeging van glucose aan de spoelvloeistof).
- U moet dagelijks dialyseren.
- U heeft altijd 1 tot 2 liter vloeistof in uw buikholte. Dit kan een vol gevoel geven.
- U heeft continu een katheter in uw buikwand.
- U kunt geen contactsporten uitoefenen.
- U mag niet zwaar tillen.
12. Transplantatie
Bij een niertransplantatie wordt een nier van een donor geplaatst in het lichaam van iemand waarvan de nieren zo slecht werken dat nierfunctievervangende behandeling nodig is. Dialyse is dan niet (meer) nodig. Transplantatie wordt vaak gezien als de meest optimale behandeling bij chronische nierschade, gezien de kwaliteit van leven beter is en de levensverwachting hoger. Maar er zijn ook nadelen waar u rekening mee moet houden.
12.1 Voor- en nadelen
Een niertransplantatie heeft voor en nadelen:
Voordelen U bent niet (meer) afhankelijk van dialyse. Het geeft u dus een grotere bewegingsvrijheid. Bij een geslaagde niertransplantatie is uw conditie vaak beter, al is dat niet altijd het geval. Veel klachten zoals vermoeidheid en koude handen en voeten, kunnen verdwijnen na een transplantatie. U hoeft zich veelal minder streng aan een dieet en vochtbeperking te houden. U mag er vanuit gaan dat de kwaliteit van uw leven verbetert na een geslaagde niertransplantatie.
NadelenVoor de transplantatie is een operatie nodig. Een operatie is nooit helemaal zonder risico. Er kunnen complicaties optreden, zoals een nabloeding of wondinfectie.
Na een transplantatie moet u nog regelmatig op controle komen in het ziekenhuis waar u de transplantaatnier heeft gekregen. Vanuit deze regio is dat meestal in het Radboudumc in Nijmegen of het ErasmusMC in Rotterdam. Daarnaast is er het risico dat uw lichaam de getransplanteerde nier afstoot. Om dit te voorkomen moet u uw levenlang (zolang uw donornier werkt) dagelijks afweeronderdrukkende medicijnen gebruiken. Door deze medicijnen vermindert uw natuurlijke weerstand tegen ontstekingsreacties. U bent daardoor vatbaarder voor infecties. Eveneens heeft u een grotere kans op het ontstaan van kwaadaardige ziekten, zoals huidkanker. Tot slot bestaat de kans dat u last krijgt van bijwerkingen van medicijnen.
Risico is ook dat een niertransplantatie niet datgene oplevert wat u ervan verwacht. Bij 1 op de 20 patiënten mislukt de transplantatie. Er kan ernstige afstoting optreden, eerder een ziekenhuisopname nodig zijn vanwege infecties of technische complicaties aan de bloedvaten of de urinewegen. Dialyse is dan weer noodzakelijk. Soms moet de nier ook weer verwijderd worden. Dit kan lichamelijk en emotioneel zwaar voor de patiënt en zijn omgeving.
Een donornier heeft een beperkte levensduur, dat per persoon verschilt. Gemiddeld is de levensduur van de nier 10 jaar bij een nier van een overleden donor en 20 tot 25 jaar bij een nier van een levende donor.
12.2 Voorbereidende onderzoeken voor een niertransplantatie
Om voor transplantatie in aanmerking te komen, moet u de operatie en nabehandeling goed kunnen doorstaan. U moet lichamelijk redelijk gezond zijn. Oudere patiënten hebben meer kans op hart- en vaatziekten of andere aandoeningen: de kans op complicaties is bij hen groter. Bij iedere nierpatiënt worden vooraf onderzoeken gedaan en wordt individueel bekeken of de risico’s van transplantatie aanvaardbaar zijn. Tijdens uw afspraak met een transplantatie-arts en een transplantatieverpleegkundige in het transplantatiecentrum, ontvangt u uitgebreide en persoonsgebonden informatie.
U krijgt verschillende onderzoeken, waaronder:
- een foto van de borstkas (X-thorax);
- een hartfilmpje (ECG);
- controle van uw gebit. Eventueel moet u uw gebit laten verbeteren door de tandarts om de kans op infecties na de transplantatie te verkleinen;
- gewichtsbepaling: uw Body Mass Index (BMI) is bij voorkeur lager dan 30;
- op indicatie: een echo van de bloedvaten (duplexonderzoek) om te zien of de bloedvaten in de buik goed zijn. De transplantatienier wordt namelijk op een bloedvat in de onderbuik aangesloten;
- verschillende bloedonderzoeken, waaronder de weefseltypering;
- bij patiënten die op de transplantatielijst staan, wordt eens in de drie maanden een bloedmonster afgenomen. Het serum dat verkregen wordt uit dit bloed, wordt opgestuurd naar de met Eurotransplant verbonden centra. Dit serum wordt gebruikt voor een kruisproef als er een donornier beschikbaar is. Bij een kruisproef wordt bekeken of u antistoffen in uw bloed heeft tegen het weefsel van de donor.
Verder is het belangrijk dat u deelneemt aan bevolkingsonderzoeken die voor u van toepassing zijn (borstkanker, darmkanker, baarmoederhalskanker) en de uitslag daarvan inlevert bij het secretariaat van de Dialyse-afdeling.
12.3 Donornier
Voor een niertransplantatie is een donororgaan nodig. Er moet een zo groot mogelijke overeenkomst zijn tussen de weefseleigenschappen van de donor en de ontvanger. Dit is noodzakelijk om de kans op afstoting van de nier te verkleinen. Om een geschikte donornier te vinden, wordt een weefseltypering gedaan. Hiervoor wordt bloed afgenomen.
De gegevens van uw weefseltypering en uw bloedgroep worden bij Eurotransplant vastgelegd. Eurotransplant zorgt voor de verdeling van donororganen in onder andere Nederland.
Er zijn verschillende manieren waarop een donornier kan worden verkregen:
- Een nier van een overleden donor (postmortaal). Iemand heeft zijn/haar gezonde nier voor transplantatie beschikbaar gesteld bij (meestal plotseling) overlijden.
- Een nier van een levende donor. Het komt ook voor dat bijvoorbeeld een gezond familielid, vriend of buurman/-vrouw, een nier afstaat. Dan spreken we van een geplande familie- of relatietransplantatie.
- Een cross-over transplantatie. Hier zijn twee (of meerdere) koppels bij betrokken. De donor uit koppel A staat een nier af aan de ontvanger in koppel B, om voor de ontvanger uit koppel A een nier terug te krijgen van de donor in koppel B. We noemen dit ook wel een gepaarde donorruil of kortweg ruiltransplantatie.
WachttijdDe wachttijd voor een nier van een overleden donor is gemiddeld 3 tot 5 jaar. De wachttijd gaat in vanaf het moment dat u met een dialysebehandeling bent gestart.
Voor een relatietransplantatie is de wachttijd korter. Vaak kan er na onderzoek al een datum worden gepland voor de transplantatie, als de nefroloog dit nodig vindt.
Voor een cross-over transplantatie moet er een ander koppel beschikbaar zijn waarmee een donorruil kan plaatsvinden.
12.4 Nier van een overleden donor
Na de eerder genoemde onderzoeken en beoordeling door een transplantatie-arts in het transplantatiecentrum is duidelijk of u voor postmortale transplantatie in aanmerking komt. Ook kan het zijn dat u nog enkele onderzoeken krijgt, voordat er uiteindelijk goedkeuring voor de niertransplantatie wordt gegeven. Is dat het geval, dan komt u op de wachtlijst te staan. De organisatie Eurotransplant regelt de toewijzing van nieren van postmortale donoren.
Oproep voor transplantatieDe oproep komt altijd onverwacht. U kunt zich overdonderd voelen. Als u wordt opgeroepen, stelt de nefroloog van het Slingeland Ziekenhuis u op de hoogte. De transplantaties vinden plaats in het Radboudumc te Nijmegen. De nefroloog geeft aan u door of u nog naar het Slingeland Ziekenhuis moet komen om papieren (bloeduitslagen en dergelijke) op te halen, of dat u rechtstreeks naar het Radboudumc kunt gaan.
In het Radboudumc wordt u gevraagd of u op dat moment tekenen van een infectie heeft. Ook wordt u lichamelijk onderzocht, wordt er bloed afgenomen en wordt er nog een hartfilmpje en longfoto gemaakt. Soms is het nodig om nog een kruisproef te doen waarbij uw bloed extra wordt getest met weefsel van de donor. Deze onderzoeken en uitslagen laten vaak een paar uur op zich wachten. Als de uitslagen goed zijn, kan de transplantatie doorgaan.
12.5 Nier van een levende donor
Bij een levende nierdonatie kunt u al getransplanteerd worden voordat u moet dialyseren. Dit wordt ook wel pre-emptieve niertransplantatie genoemd. Er hoeft geen dialysebehandeling uitgevoerd te worden.
Voordat een niertransplantatie kan plaatsvinden, krijgt u verschillende onderzoeken in het Slingeland Ziekenhuis. Voor toelichting op deze onderzoeken, zie ‘voorbereidende onderzoeken voor niertransplantatie’ (hoofdstuk 12.2). Nadat de nefroloog de uitslagen van de onderzoeken heeft gezien, worden alle uitslagen van de onderzoeken opgestuurd naar de polikliniek Nierziekten van het Radboudumc
Bij een familie- of relatietransplantatie wordt in het Radboudumc onderzocht of de donor geschikt is als donor. De donor dient zichzelf voor beoordeling aan te melden in het Radboudumc, zie hiervoor:
www.radboudumc.nl/formulieren/aanmelden-als-nierdonor. De donor kan via de huisarts alvast de bloedgroep en eiwit in de urine laten bepalen. Zodra de ontvanger is gescreend, zal het Radboudumc aangeven of de donor zich kan aanmelden voor onderzoeken en screening. De bloedgroep van de donor moet passen bij uw bloedgroep.
Meer informatie over de transplantatie en de periode na de operatie leest u in hoofdstuk 12.7 en 12.8.
12.6 Ruilprogamma ‘Cross over’
Het kan voorkomen dat de beoogde donor en ontvanger niet voldoende bij elkaar passen. De oplossing kan zijn dat u het voorstel krijgt om mee te doen aan een ruilprogramma: ‘Cross over’. Dit is een nationaal programma: alle donor/ontvanger-koppels die niet direct voor elkaar geschikt zijn, worden geïnventariseerd. Er wordt gekeken of er bij twee of meer koppels via ruil alsnog getransplanteerd kan worden. Dat betekent wel dat uw donor vaak in een ander transplantatiecentrum geopereerd wordt. De voorbereiding en de nazorg van de donor zijn wel in uw eigen centrum.
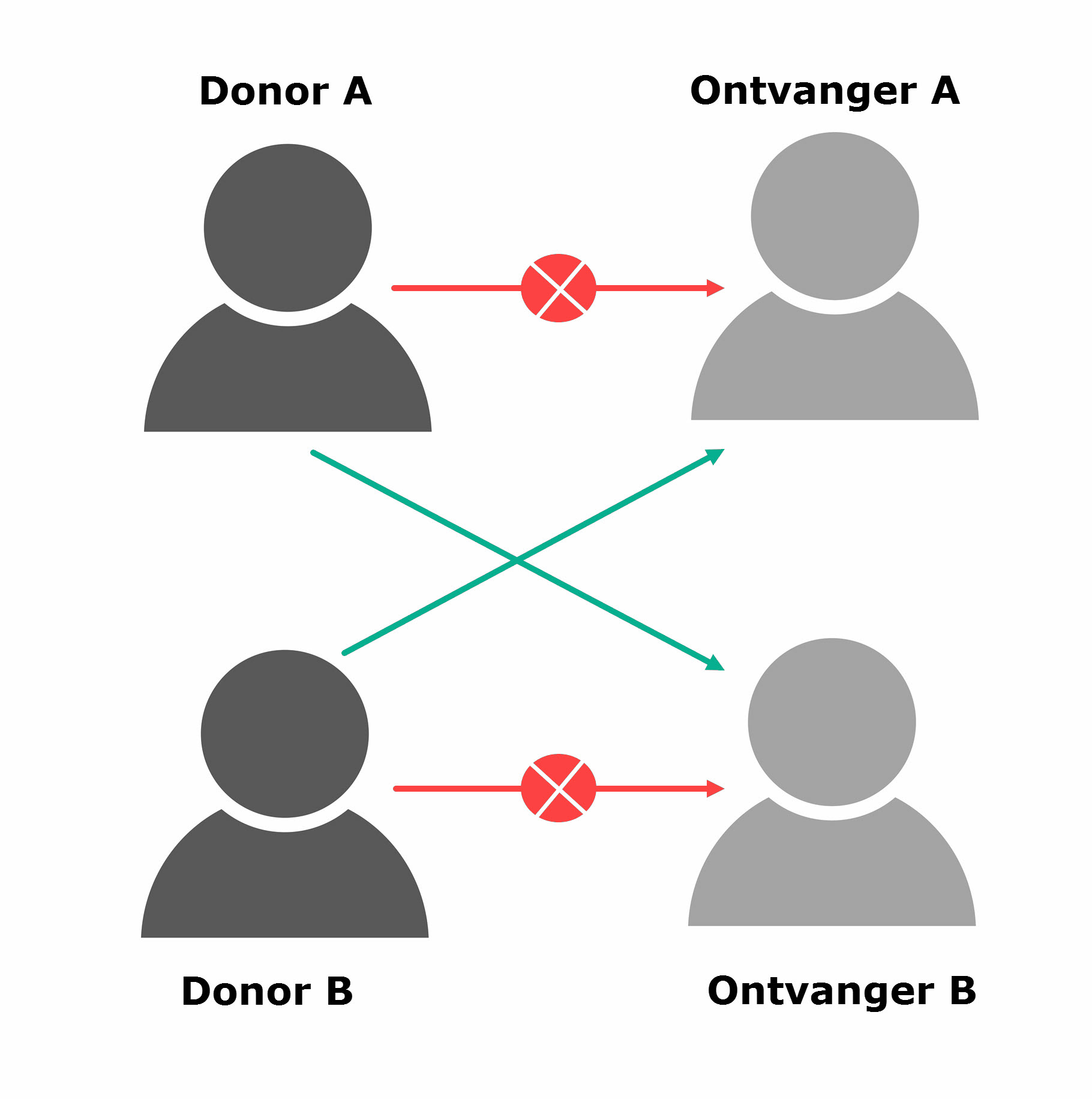
12.7 De transplantatie
De transplantatie-arts plaatst één donornier laag bij u in het bekken. Eén nier is voldoende om een goede kwaliteit van leven te bieden. Uw eigen nieren blijven zitten, tenzij er sprake is van infecties, bloedingen of grote cystenieren. De arts hecht beide niervaten aan een slagader en ader. De urineleider van een donornier wordt in de blaas ingebracht.
Na de operatieNa de operatie heeft u een infuus, een wonddrain en een blaaskatheter. Uw weerstand is lager dan normaal. Als de nier niet meteen werkt en onderzoek nodig is of nog dialyse nodig is, kan dat spanningen oproepen. Als u zich zorgen maakt of vragen heeft, overleg dan met de nefroloog of de verpleegkundige.
12.8 Ontslag uit het ziekenhuis
Meestal mag u na ongeveer 5 tot 10 dagen weer naar huis. U krijgt een overzicht mee van de leefregels en andere afspraken. U weet dan ook in welke gevallen u direct contact moet opnemen met het transplantatiecentrum. In de eerste periode na de transplantatie moet u contact opnemen met het transplantatiecentrum als u zich ziek voelt of koorts heeft. Elke vorm van lichamelijk ongemak kan een reactie op de transplantatie zijn.
Na ontslag komt u geregeld voor controle naar de polikliniek van het transplantatiecentrum. Afhankelijk van uw lichamelijke en psychische toestand wordt dit langzaam afgebouwd. Na ongeveer negen maanden tot één jaar worden de controles overgenomen door de nefroloog van het Slingeland Ziekenhuis.
12.9 Problemen en complicaties
Direct of wat langer na de operatie kunnen de volgende problemen of complicaties optreden:
- Afstoting van de nieuwe nier
- Nabloeding
- Lekkage van urine
- Geen urineproductie
- Blaaskrampen
- Infecties
- Bijwerkingen van medicatie
Bij klachten die wijzen op bovenstaande problemen of complicaties is het belangrijk dat u direct contact opneemt met het ziekenhuis waar u getransplanteerd bent.
12.10 Voorlichting over niertransplantatie
In het Radboudumc wordt elk half jaar een voorlichtingsavond gegeven over niertransplantaties. De datum wordt ruim van tevoren aangegeven. U krijgt daarover bericht van de polikliniek Nierfalen van het Slingeland Ziekenhuis.
13. Starten of stoppen met een behandeling
Dialysebehandelingen zijn ingrijpende behandelingen, hoe mooi het ook is dat het allemaal kan. Het is denkbaar dat u zich erg slecht voelt door uw nierziekte of door de bijkomende aandoeningen. U kunt zich gaan afvragen of het nog wel de moeite waard is. Er kunnen vragen opkomen als:
- Wil ik deze behandeling wel?
- Wil ik met deze behandeling doorgaan?
Of dialyse zinvol is, hangt af van wat u ervan verwacht. De meeste mensen vinden het leven de moeite waard, ondanks de belasting van de dialyse. Er zijn ook mensen die grote moeite hebben met de beperkingen en lasten van dialyse. Wanneer u naast nierfalen ook andere ziekten heeft, zoals hartfalen of vaatproblemen, dan zal dialyse niet helpen deze ziekten te verhelpen of te verbeteren. Iedereen zal uiteindelijk zelf moeten afwegen wat de waarde van de behandeling is in zijn leven.
13.1. Praten over uw beslissing
Wie overweegt niet met een dialysebehandeling te beginnen, kan dit uitgebreid bespreken met de nefroloog, verpleegkundig specialist of de verpleegkundige van de polikliniek Nierfalen. Samen kunt u de voor- en nadelen van de dialysebehandeling op een rij zetten. Zo krijgt u een beeld van wat dialyse in de praktijk voor u zal inhouden. Pas als dat helder is, kunt u beslissen om wel of niet te starten. Praat ook over de gevolgen als u niet wilt starten.
Praat ook met uw naasten. Voor hen is zo’n beslissing ook ingrijpend. Het is mogelijk dat anderen uw beslissing niet begrijpen of niet willen aanvaarden.
Neem de beslissing op een goed momentIn de periode dat de nieren steeds minder goed gaan werken, voelen veel mensen zich soms goed en soms slecht. In een ‘slechte’, sombere periode valt het niet mee om een positieve kijk op de toekomst te houden. Het kan zijn dat uw somberheid te maken heeft met tijdelijke problemen. Neem de beslissing over wel of niet dialyseren niet tijdens zo’n voorbijgaande periode. Bespreek in een sombere periode met uw nefroloog ook de toekomstverwachting. Na verloop van tijd kunt u een weloverwogen besluit nemen.
13.2 Conservatief behandeltraject
Wanneer u besluit niet met dialyse te starten, volgt het conservatief behandeltraject. Uw nierfunctie gaat steeds verder achteruit. In de beginfase van chronische nierschade kunt u met een dieet nog voorkomen dat er te veel afvalstoffen in het bloed ophopen. U kunt met medicijnen de klachten verminderen. Op een gegeven moment werken de nieren zo slecht, dat een dieet en medicijnen niet meer helpen. Dan komt u door de ophoping van afvalstoffen te overlijden.
Het is niet aan te geven of het dagen, weken of maanden duurt voordat u overlijdt. Dit hangt af van de situatie op het moment waarop u besluit niet te starten met dialyse, zoals: hoeveel nierfunctie is er op dat moment nog? En hoe snel zullen de afvalstoffen zich in het bloed ophopen? Over het algemeen gaat het gepaard zonder lijdensweg en kunnen eventuele klachten als benauwdheid goed behandeld worden. Eventueel middels palliatieve sedatie, waarbij u in slaap gebracht wordt zodat u geen klachten meer ervaart.
Wanneer u de beslissing neemt om niet te dialyseren, kunt u psychische en lichamelijke hulp en steun krijgen.
Psychische hulp
De psychische hulp kan zowel voor u als voor uw eventuele partner nodig zijn. Vaak kan een goede vriend of familielid een rol spelen. U kunt ook professionele hulp inroepen van de nefroloog, huisarts, psycholoog, medisch maatschappelijk werker of een geestelijke. Zij kunnen begeleiding en psychische steun bieden in de periode die komen gaat.
Lichamelijke hulp
Artsen en verpleegkundigen verlenen de lichamelijke hulp. U kunt bijvoorbeeld last krijgen van vochtophoping (oedeem). Omdat overtollig vocht zich ‘achter de longen’ kan ophopen, kunt u het benauwd krijgen. Dan kan via een slangetje door de neus zuurstof gegeven worden en/of medicatie voor vochtafdrijving gegeven worden. Eventueel kan pijn en benauwdheid worden bestreden met morfine.
Het proces van ophoping van afvalstoffen in het bloed gaat steeds door. Met name de hersenen en het hart zijn gevoelig voor deze afvalstoffen. Vroeg of laat is de dood onvermijdelijk. Veel mensen verliezen langzaam het bewustzijn en raken in coma. Het hart, dat door de afvalstoffen verzwakt is, zal uiteindelijk ophouden met kloppen.
13.3 Stoppen met dialyse
Als u wel dialyseert, kunt u besluiten met de behandeling te stoppen als u de dialyse als heel zwaar ervaart. Vaak is de dialysebehandeling zelf niet de enige reden. Het gaat ook om alles wat erbij komt: de slechte lichamelijke of psychische conditie, bijkomende aandoeningen, de afhankelijkheid van apparaten, het verlies van eigenwaarde, enzovoort. Het komt er dan op neer dat de kwaliteit van leven voor u onvoldoende is.
Vaak komt de beslissing om de behandeling te beëindigen niet uit de lucht vallen. Veel mensen groeien naar zo’n moment toe. Zij spreken hierover met hun familie, de dialyseverpleegkundige of de nefroloog. De arts zal altijd vragen hoe het verlangen van het beëindigen van de behandeling is ontstaan. Is er sprake van een opwelling? Bent u voldoende geïnformeerd over uw toekomstverwachtingen?
De laatste faseAls iemand na meerdere gesprekken een weloverwogen besluit heeft genomen om niet meer te dialyseren, wordt afgesproken wat er verder gaat gebeuren. Uw zorgverleners proberen u zo goed mogelijk te begeleiden om het einde zo dragelijk mogelijk te maken. Over het algemeen wordt de zorg tijdens de laatste fase door uw nefroloog overgedragen aan de huisarts en het palliatief team van de thuiszorg. Zij verlenen tijdens deze laatste fase thuishulp. Ook de dialyse-afdeling biedt nog begeleiding. De medicijnen worden afgebouwd of gestaakt en het dieet kan worden opgeheven. Vochtbeperking wordt nog wel geadviseerd, omdat u van te veel vocht benauwd kunt worden. Over het algemeen gaat het gepaard zonder lijdensweg en kan indien er wel benauwdheid optreedt, goed behandeld worden. Eventueel kan palliatieve sedatie worden toegepast, waarbij u in slaap gebracht wordt zodat u geen meer klachten ervaart.
Het is belangrijk dat familie goed wordt opgevangen. Zij kunnen zich machteloos voelen. Daarom nemen de hulpverleners ook na het overlijden vaak nog contact op met de nabestaanden. Een gesprek, waarbij nog eens teruggekeken wordt op de gebeurtenissen, kan helpen bij het verwerken van het verdriet.
14. Welke behandeling kiest u?
Het is natuurlijk het prettigst als u de nierfunctievervangende behandeling kunt kiezen die het beste bij u past. Soms is er geen keuze, bijvoorbeeld om medische redenen. Als u wel keuze heeft, kunt u de voor- en nadelen tegen elkaar afwegen. Zorg dat u zo veel mogelijk te weten komt over de verschillende behandelingen.
Het kan verstandig zijn u al vroeg te verdiepen in de keuzemogelijkheden. Het maken van een keuze is een proces. Bovendien weet u nooit precies wanneer u een besluit moet nemen. Soms is er weinig bedenktijd en is acuut behandelen nodig.
Ga ook na welke zaken voor u belangrijk zijn in uw leven. Bespreek dit met uw naasten, de arts, de verpleegkundigen en de maatschappelijk werker. Het maken van een goede keuze kost tijd.
Op de polikliniek Nierfalen nemen de verpleegkundigen alle mogelijke behandelingen met u door.
Vragen
Heeft u vragen na het lezen van deze folder, dan kunt u deze stellen tijdens uw afspraak met de nefroloog of nierfalenverpleegkundige. Ook kunt u tussen 8.00 en 16.00 uur bellen naar de dialyse-afdeling, via het telefoonnummer (0314) 32 93 00.
15. Uw privacy en onze geheimhouding
Om u de beste zorg te kunnen geven, hebben wij gegevens van u nodig. Deze gegevens leggen wij digitaal vast en beveiligen wij goed. Wij gaan zorgvuldig om met deze gegevens en houden ons aan de wet- en regelgeving. Dit betekent onder andere dat al onze medewerkers een geheimhoudingsplicht hebben en u als patiënt recht heeft op privacy. Uitgebreide informatie over uw privacy, rechten en plichten vindt u in de folder ‘
Uw rechten en plichten als patiënt’. Deze folder kunt u raadplegen op
folders.slingeland.nl.









