Inhoudsopgave
1. Adressen en telefoonnummers 2. Inleiding 3. De longoperatie 3.1 Waarom een longoperatie?
3.2 Soorten longoperaties
3.3 Manier van opereren
3.3.1 De open techniek
3.3.2 De kijkoperatie (VATS-techniek) 3.4 Opnameduur
3.5 Complicaties
4. Voorbereiding op de operatie 4.1 Afspraken in het ziekenhuis
4.1.1 Afspraak met de longarts en longchirurg op de polikliniek
4.1.2 Bezoek aan het Centraal Planbureau
4.1.3 Bezoek aan het pre-operatief spreekuur
4.1.4 Fysiotherapie
4.1.5 Verpleegkundig spreekuur 4.2 Voorbereiding thuis
4.2.1 Ademhalingsoefeningen
4.2.2 Beweging
4.2.3 Hulp als u weer thuis bent na de operatie
4.2.4 Werken
4.2.5 Autorijden
4.2.6 Ontharen
4.2.7 Nuchter zijn
4.2.8 Ontstekingen en wondjes
4.2.9 Gebruik make-up, bodylotion, nagellak, sierraden etc. 5. Opname in het ziekenhuis 5.1 Wat neemt u mee naar het ziekenhuis?
5.2 Waar meldt u zich?
5.3 Gemengd verplegen
5.4 Voorbereiding op de operatie
6. Na de operatie 6.1 Intensive Care Unit
6.2 Verpleegafdeling
6.3 Pijn en pijnbestrijding
6.4 Effecten van de narcose
6.5 Trombose voorkomen
6.6 Fysiotherapie
6.7 Uitslag weefselonderzoek
7. Weer naar huis 7.1 Leefregels na de operatie
7.2 Telefonisch nazorggesprek
7.3 Contact opnemen bij complicaties
8. Herstel na de operatie 9. Interessante websites 10. Uw mening telt! 11. Hoe gaan we om met uw vertrouwelijke gegevens
1. Adressen en telefoonnummers
Zorgcoördinator Als u vragen heeft over uw behandeling kunt u contact opnemen met de zorgcoördinator longziekten.
Bereikbaarheid: maandag t/m vrijdag tussen 08.30 en 17.00 uur
Telefoonnummer: (0314) 32 95 63
E-mail:
longcare@slingeland.nl Polikliniek Longziekten Route 54
Bereikbaarheid secretariaat: maandag t/m vrijdag tussen 08.30 en 17.00 uur
Telefoonnummer: (0314) 32 95 63
Polikliniek Chirurgie Route 18
Bereikbaarheid secretariaat: maandag t/m vrijdag tussen 08.30 en 17.00 uur
Telefoonnummer: (0314) 32 99 88
Dagbehandeling Oncologie Verpleegafdeling F1
Bereikbaarheid secretariaat: van maandag t/m vrijdag van 08.00 tot 16.30 uur.
Telefoonnummer: (0314) 32 97 46
Buiten deze tijden en in het weekend, wordt u doorverbonden met verpleegafdeling A1/B1.
Verpleegafdeling A1/B1 (Longgeneeskunde) Telefoonnummer: (0314) 32 92 71
Bezoektijden A1/B1 (dagelijks):
13.30 - 14.15 uur
19.00 - 20.00 uur
2. Inleiding
Binnenkort wordt u voor een longoperatie opgenomen in het Slingeland Ziekenhuis. Om u hierop zo goed mogelijk voor te bereiden, ontvangt u deze Patiënteninformatiewijzer. Hierin vindt u alle informatie die voor u belangrijk is in de periode voor, tijdens en na uw opname.
De informatiewijzer is uw persoonlijke eigendom. U kunt hierin aantekeningen maken of vragen noteren die u uw arts of de longverpleegkundige wilt stellen.
Heeft u nog opmerkingen over de Patiënteninformatiewijzer, dan horen wij die graag.
Samenwerking
A.R.T.Z. Oncologische centrum
Een longoperatie kan nodig zijn als er sprake is van longkanker. Het Slingeland Ziekenhuis werkt op het gebied van oncologische zorg samen met Rijnstate (in Arnhem) en Ziekenhuis Gelderse Vallei (in Ede) onder de naam A.R.T.Z. Oncologische centrum. Medisch specialisten en andere zorgverleners delen kennis en ervaring met elkaar. Daardoor verbeteren we de zorg. Meer informatie over deze samenwerking vindt u op www.artz.nl. |  |
3. De longoperatie
3.1 Waarom een longoperatie?
Er zijn verschillende redenen voor een longoperatie. De meest voorkomende redenen zijn:
- een kwaadaardig gezwel in de longen;
- het herhaaldelijk voorkomen van een klaplong;
- het kunnen vaststellen van een diagnose.
De longarts bespreekt met u waarom deze operatie bij u wordt uitgevoerd.
3.2 Soorten longoperaties
Er zijn verschillende soorten longoperaties. Welke longoperatie bij u wordt uitgevoerd, hangt onder meer af van de reden van de longoperatie. Hieronder ziet u de meest voorkomende longoperaties. De operatie die u krijgt, is aangekruist.
- Lobectomie: de longchirurg verwijdert één longkwab, van de linker- of rechterlong.
- Bi-Lobectomie: de longchirurg verwijdert twee longkwabben van de rechterlong.
- Segmentresectie: de longchirurg verwijdert een deel van een longkwab.
- Wigresectie: de longchirurg verwijdert een klein wigvormig gedeelte van een longkwab.
- Pneumectomie: de longchirurg verwijdert uw hele linker- of rechterlong.
- Diagnostische ingreep: de longchirurg neemt biopten (stukjes weefsel) van het longweefsel of longvlies en de lymfeklieren. De biopten worden onderzocht om een diagnose te kunnen stellen.
- Operatie vanwege (herhaaldelijke) klaplong: als u meerdere malen een klaplong heeft gehad, is een operatie noodzakelijk om herhaling te voorkomen. De longchirurg bekijkt uw long en behandelt afwijkingen die mogelijk de oorzaak zijn van de klaplong. Ook haalt de longchirurg een deel van het longvlies (de binnenbekleding van de borstkas) weg. Zo ontstaat een wondoppervlak dat met de long verkleeft. Hierdoor is de kans kleiner dat de long opnieuw inklapt.
3.3 Manier van opereren
Een longoperatie kan op twee manieren worden uitgevoerd:
- via de open techniek, ook wel traditionele techniek genoemd;
- via een kijkoperatie, ook wel VATS-techniek (Video Assisted Thoracoscopic Surgery) genoemd.
De techniek die bij u gebruikt wordt, heeft de longchirurg op de polikliniek met u besproken.
3.3.1 De open techniek
De longchirurg maakt een incisie (snede) in de huid in de linker- of rechterflank ter hoogte van de borstwand. Meestal is dit evenwijdig met de ribben. De ribben worden gespreid om een goede toegang te krijgen tot de borstholte. De borstholte is aan de binnenzijde bedekt door twee vliezen: het borstvlies en het longvlies. Door het openen van de borstholte en doornemen van het borstvlies valt de long samen. Uw andere long wordt kunstmatig beademd. De chirurg kan vervolgens het longweefsel onderzoeken en de ingreep verder uitvoeren. Aan het eind van de operatie brengt de chirurg een drain in om de lucht in de borstholte af te zuigen. Dit zorgt ervoor dat de (overgebleven) samengevallen long zich weer kan ontplooien. De wond wordt vervolgens gehecht.
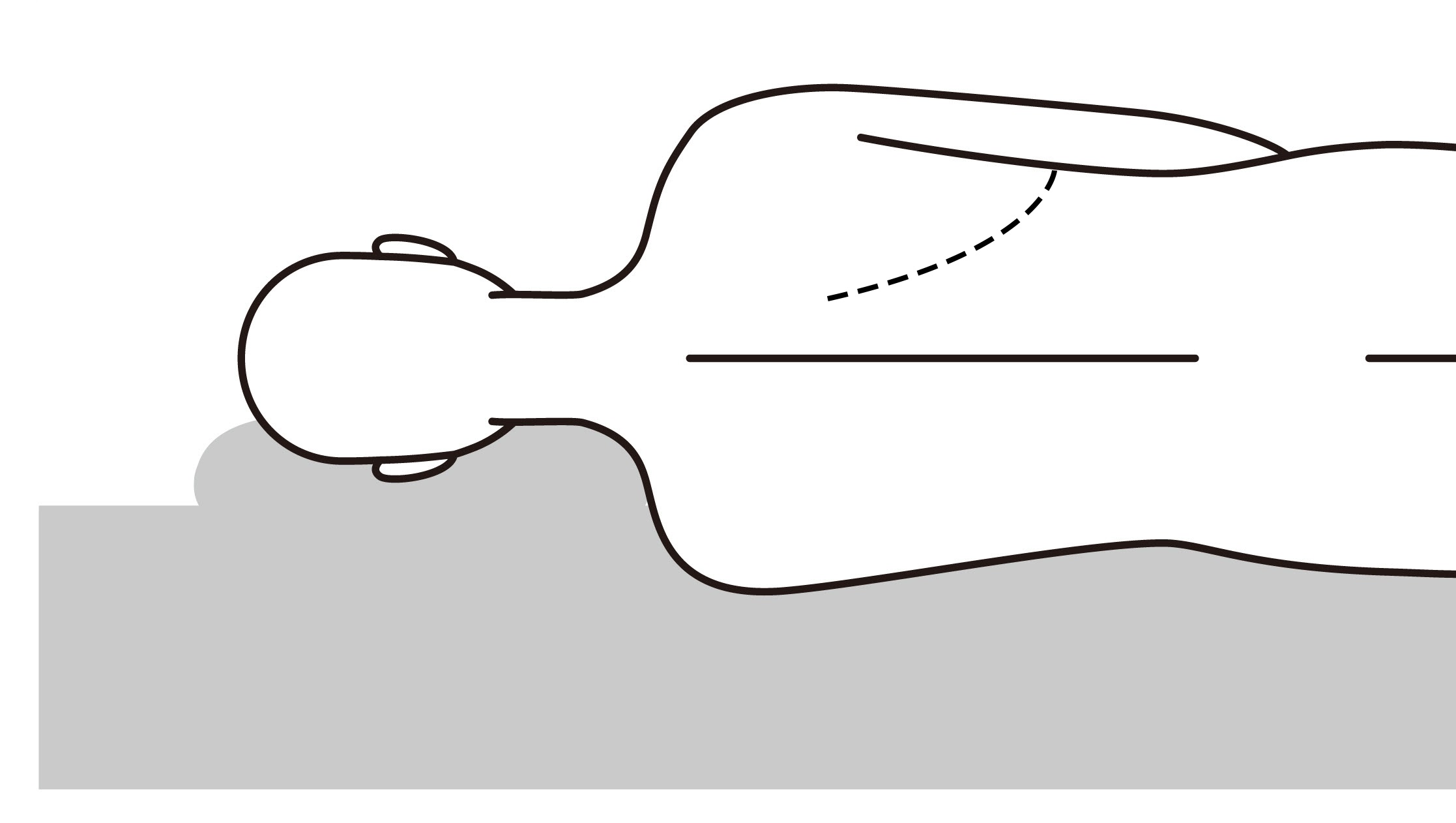 Afbeelding: de open operatie
Afbeelding: de open operatie 3.3.2 De kijkoperatie (VATS-techniek)
Bij een kijkoperatie maakt de chirurg enkele kleine incisies (sneetjes). Een incisie waardoor de camera (scoop) naar binnengaat, een hulppoort en één of meer werkpoorten. Vervolgens wordt exact dezelfde operatie uitgevoerd als bij de open techniek. Ook nu laat de chirurg na de ingreep een drain achter om de long te laten ontplooien. Deze ingreep laat minder grote wonden achter, waardoor de pijn na de operatie vaak eerder afneemt. Aangenomen wordt dat het herstel hierdoor sneller verloopt en er minder kans is op complicaties. Daardoor kunt u uw dagelijks leven sneller oppakken.
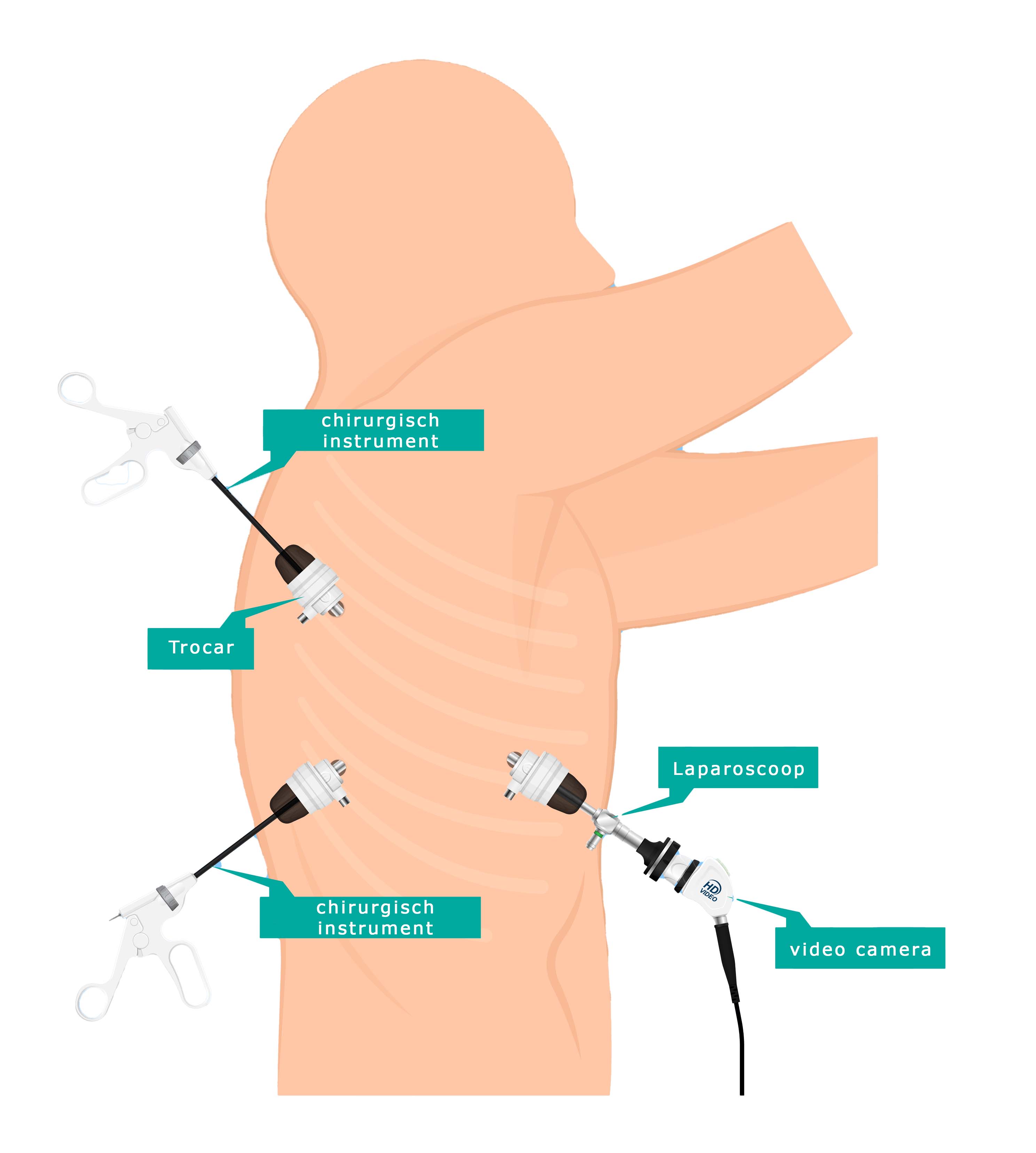 Afbeelding: VATS-techniek (kijkoperatie)
Afbeelding: VATS-techniek (kijkoperatie)
N.B. De plaatsen waar de instrumenten worden ingebracht, zijn afhankelijk van waar de longafwijking zich bevindt. Dat kan bij u dus anders zijn dan op de afbeelding.3.4 Opnameduur
De gemiddelde opnameduur is tussen de 5 en 10 dagen. Hoe lang uw opname duurt is onder meer afhankelijk van het soort operatie dat u krijgt.
3.5 Complicaties
Zoals bij elke operatie bestaat ook bij een longoperatie de kans op complicaties zoals een nabloeding, wondinfectie, trombose, doorliggen, bloeduitstorting, vochtophoping of longontsteking. Daarnaast is nog een aantal specifieke complicaties mogelijk:
- In sommige gevallen blijft de lucht langer lekken. Dan moet de drain langer blijven zitten om de lucht af te voeren.
- Na de operatie kan uw hartritme tijdelijk veranderen. Als dit gebeurt, krijgt u hier medicatie voor.
- Door beschadiging van de stembandzenuw kan heesheid optreden.
- Na de operatie kunt u last hebben van een beurs en pijnlijk gevoel aan de geopereerde zijde. Dat kan mogelijk langer aanhouden.
- De huid rondom de operatiewond kan doof of gevoelloos aanvoelen. Dit komt doordat er tijdens de operatie tussenribzenuwen beschadigd raken. Dit is helaas niet te voorkomen.
4. Voorbereiding op de operatie
4.1 Afspraken in het ziekenhuis
Voordat u in het ziekenhuis wordt opgenomen om geopereerd te worden, heeft u nog een enkele gesprekken en eventueel aanvullende onderzoeken in het ziekenhuis.
4.1.1 Afspraak met de longarts en longchirurg op de polikliniek
Voor de opname heeft u op de polikliniek een afspraak met zowel de longarts als de longchirurg. Zij geven u uitleg over de operatie en de eventuele risico’s en complicaties. De longarts opereert u niet. Dat doet de chirurg. Wel verzorgen zij samen het beleid rondom de operatie.
Longarts (uw hoofdbehandelaar):
Longchirurg (medebehandelaar):

- Drs. K.C.A. van Engelenburg
| 
|
4.1.2 Bezoek aan het Centraal Planbureau
Wanneer de operatie gepland wordt, gaat u naar het Centraal Planbureau. Hier worden uw bloeddruk, hartslag, lengte en gewicht gemeten. Eventueel is er aanvullend onderzoek nodig, zoals een hartfilmpje, longfoto, longfunctieonderzoek of bloedprikken. Ook wordt u gevraagd om thuis een digitale vragenlijst in te vullen in het patiëntenportaal
Mijn Slingeland. Het Centraal Planbureau maakt met u een afspraak voor de voorbereiding op de operatie op het pre-operatief spreekuur
4.1.3 Bezoek aan het pre-operatief spreekuur
Het pre-operatief spreekuur bestaat uit een afspraak met de apothekersassistent en de anesthesioloog. De apothekersassistent neemt uw medicijngebruik met u door. Neem voor deze afspraak altijd uw actuele medicatieoverzicht mee. Dit overzicht is verkrijgbaar bij uw eigen apotheek. De anesthesioloog bespreekt met u op welke manier u wordt verdoofd tijdens de operatie en met welke medicijnen u eventueel (tijdelijk) dient te stoppen.
Meer informatie over de manier van verdoven vindt u in de
folder Anesthesie. Deze folder staat voor u klaar in
Mijn Slingeland. Hier vindt u ook een instructievideo over de pre-operatieve voorbereiding.
4.1.4 Fysiotherapie
Voor de operatie verwijzen wij u naar de fysiotherapeut in ons ziekenhuis. Een longoperatie heeft invloed op uw ademhalingspatroon en inspanningsvermogen. Door al voor de operatie ademhalingsoefeningen te doen, leert u ademhalingstechnieken die u na de operatie helpen bij uw herstel. Tijdens deze afspraak vertelt de fysiotherapeut welke begeleiding u van hem/haar kunt verwachten. Ook krijgt u uitleg over de ademhalingsoefeningen (zie ook 4.2.1).
De verpleegkundig specialist of secretaresse heeft voor u al een afspraak gemaakt op de afdeling Fysiotherapie (route 84). De kosten voor de afspraak bij de fysiotherapeut op de polikliniek in het ziekenhuis worden niet vergoed vanuit de basisverzekering. Mogelijk worden de kosten wel vergoed vanuit uw aanvullende verzekering. Informeer bij uw zorgverzekeraar als u wilt weten of u deze kosten vergoed krijgt.
4.1.5 Verpleegkundig spreekuur
Het verpleegkundig spreekuur vindt bij voorkeur en indien mogelijk plaats aansluitend aan de afspraak op de afdeling Fysiotherapie. Dit spreekuur wordt gehouden op verpleegafdeling A1/B1 (Longziekten). Meldt u zich hier bij de secretaresse. Neem deze Patiënteninformatiewijzer mee naar het spreekuur. Tijdens het verpleegkundig spreekuur geeft de longverpleegkundige specifiek uitleg over de opname en uw verblijf in het ziekenhuis. De longverpleegkundige licht de informatie die u van uw specialist heeft gekregen toe en geeft aanvullende informatie.
Neem bij voorkeur iemand mee naar het spreekuur. Bedenk ook wie uit uw omgeving uw contactpersoon is tijdens uw opname en neem het telefoonnummer van die persoon mee naar het verpleegkundig spreekuur. De verpleegkundige zal hiernaar vragen.
De afspraak op het verpleegkundig spreekuur duurt ruim een uur. Houdt u daar rekening mee.
4.2 Voorbereiding thuis
Om de operatie en het herstel na de operatie goed te laten verlopen, is het nodig thuis een aantal voorbereidingen te treffen.
4.2.1 Ademhalingsoefeningen
Voor een goed herstel en om complicaties te voorkomen, is het belangrijk dat u na de operatie diep doorademt en eventueel aanwezig slijm kunt ophoesten. Na de operatie is diep inademen vaak pijnlijk, maar wel belangrijk. Als u diep inademt, kunnen de longen maximaal ventileren. Wij raden u aan vóór de operatie onderstaande oefeningen te doen, zodat u de ademhalingstechniek na de operatie goed beheerst.
| Bij de ademhalingsoefeningen wordt er gebruikgemaakt van een Spiro-Ball. Dit is een hulpmiddel om het normale ademhalingspatroon te verbeteren. Ook meet het de geïnhaleerde hoeveelheid lucht. U krijgt voor de operatie instructies en een Spiro-Ball mee naar huis zodat u ermee kunt oefenen. | 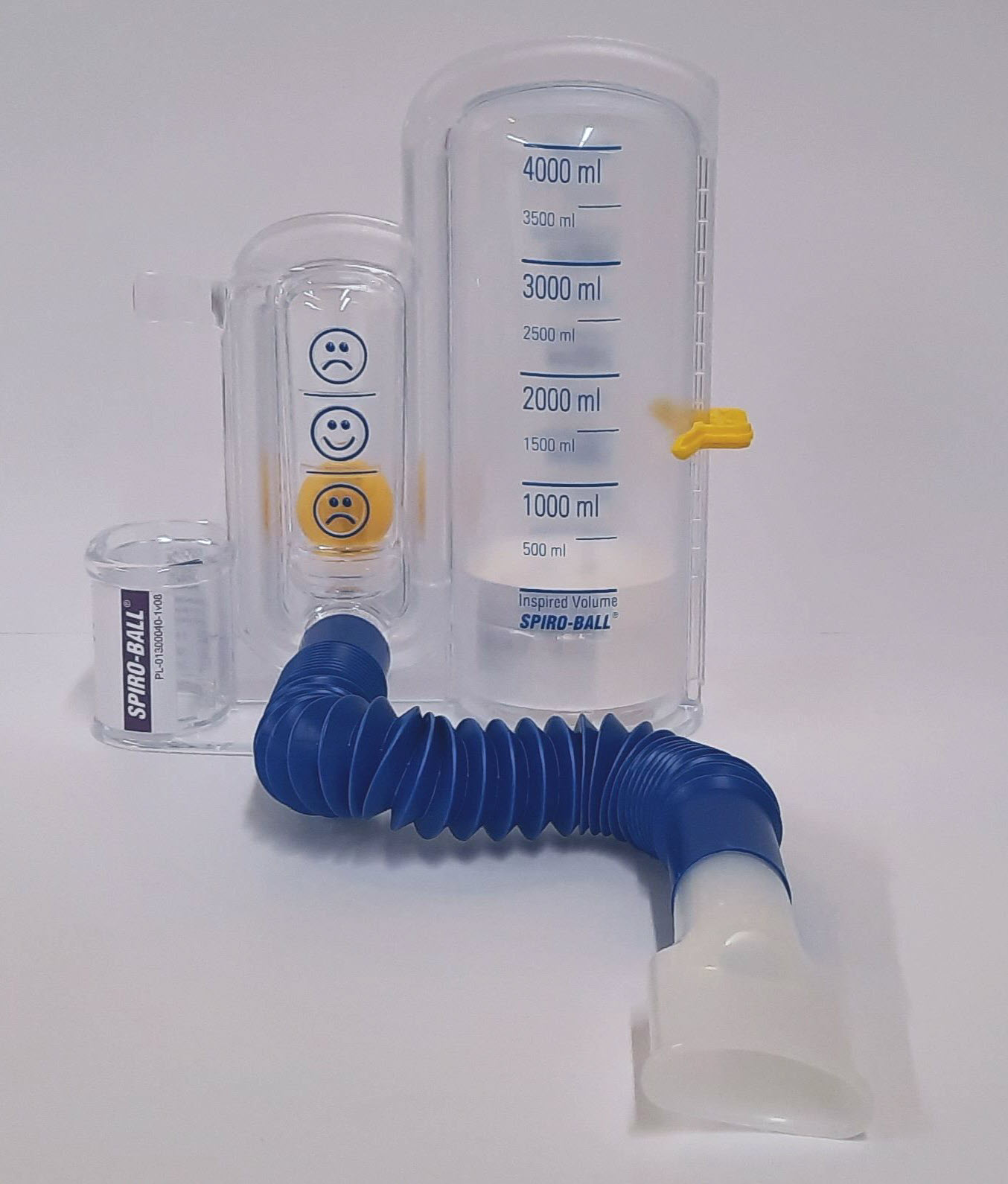
Afbeelding: Spiro-Ball |
U hoeft de Spiro-Ball niet mee te nemen als u wordt geopereerd. In verband met de hygiëne krijgt u in het ziekenhuis een nieuw exemplaar. Zes weken na de operatie gooit u de Spiro-Ball weg in verband met de hygiëne.
Deze ademhalingsoefening kunt u zowel voor als na de operatie doen:
- Buikademhaling (5 keer achter elkaar)
- Adem rustig en volledig in door de neus, uw buik bolt op
- Adem rustig en volledig uit door de mond, uw buik zakt in
- Huffen om slijm af te voeren (2 keer achter elkaar)
- Adem diep in
- Stoot de adem, met open mond, uit. Dit is alsof u tegen een spiegel wasemt: een korte, krachtige uitademing
- Ondersteun de operatiewond met uw hand of een klein kussentje
- Hoesten op geleide van de pijn (2 keer achter elkaar)
- Hoest alleen krachtig als het slijm hoog in de lichtweg zit, waardoor u het slijm kunt ophoesten
- Ondersteun de operatiewond met uw hand of een klein kussentje De ademhalingsoefeningen op de vorige pagina drie keer achter elkaar herhalen en deze oefenserie meerdere malen per dag oefenen.
4.2.2 Beweging
In de periode voor de longoperatie is het belangrijk dat u zoveel mogelijk blijft bewegen. Als u zich goed genoeg voelt, probeert u dan zoveel mogelijk door te gaan met uw dagelijkse activiteiten zoals wandelen, fietsen en traplopen. Als u twijfelt of u een bepaalde activiteit mag doen, neem dan contact op met uw arts of fysiotherapeut.
4.2.3 Hulp als u weer thuis bent na de operatie
De eerste weken na ontslag uit het ziekenhuis mag u niet zwaar tillen en geen zwaar huishoudelijk werk verrichten. Dat kan betekenen dat u hulp van anderen nodig heeft. We adviseren u daar voor de operatie alvast over na te denken.
De verpleegkundige kan deze hulp tijdens opname voor u regelen als dat nodig is. Huishoudelijke hulp dient u zelf te regelen via uw gemeente.
4.2.4 Werken
De eerste weken tot aan de controleafspraak bij de longarts, mag u niet werken. Tijdens de controleafspraak bespreekt de longarts met u wanneer u weer aan het werk kunt.
4.2.5 Autorijden
U mag bij vertrek uit het ziekenhuis niet zelf autorijden. Zorg ervoor dat iemand u na ontslag kan ophalen uit het ziekenhuis of dat u met een taxi gaat.
4.2.6 Ontharen
Bij u vindt een operatie plaats in een lichaamsgebied waar mogelijk haar groeit. Door te ontharen kunt u kleine wondjes in de huid krijgen. Hierdoor ontstaan sneller infecties tijdens of na de operatie. Dit willen we zoveel mogelijk voorkomen. Daarom vragen wij u minimaal één week voor de operatie niet meer zelf het operatiegebied te ontharen. De chirurg bepaalt of het nodig is om te ontharen. Als dit het geval is, gebeurt dit direct voor de operatie in het ziekenhuis.
4.2.7 Nuchter zijn
Voor de operatie moet u nuchter zijn. Dat wil zeggen dat u niets meer mag eten, drinken en roken. Tot wanneer u mag eten en drinken, is afhankelijk van het tijdstip waarop u wordt geopereerd. Hoe lang u niets mag eten en drinken, staat beschreven op de nuchterkaart. Deze krijgt u mee tijdens het pre-operatief spreekuur. Wij adviseren u minstens 24 uur voor uw opname te stoppen met roken. Dat is gunstiger voor de narcose en de genezing van de wond. Stop indien mogelijk al (veel) eerder met roken.
4.2.8 Ontstekingen en wondjes
Heeft u een ontsteking in uw lichaam (bijvoorbeeld een blaasontsteking, tandvleesontsteking, nagelriemontsteking, schimmelinfectie, wondinfectie of luchtweginfectie)? Meld dit dan bij uw opname aan de verpleegkundige. Zij zal dit bespreken met de longarts en longchirurg. Dit geldt ook voor huidproblemen zoals wondjes en puistjes rondom het operatiegebied, smetplekken onder de borsten en dergelijke.
4.2.9 Gebruik make-up, bodylotion, nagellak, sierraden etc.
Zorg ervoor dat uw nagels kort, schoon en zonder nagellak zijn als u geopereerd wordt. Dit is belangrijk om infecties te voorkomen. Ook kan het operatieteam aan de hand van uw nagels controleren hoe het zuurstofgehalte in uw bloed is. Kunstnagels hoeft u niet te verwijderen, maar meld het wel aan de verpleegkundige als u deze heeft.
Doet u uw sieraden (zoals ringen en piercings) thuis alvast af. Om infecties en ander letsel te voorkomen, mag u deze niet dragen tijdens de operatie. Vanwege uw veiligheid mag u tijdens de operatie ook geen bril, lenzen, gebitsprothese, gehoorapparaat en make-up dragen. Gebruik ook geen bodylotion.
5. Opname in het ziekenhuis
5.1 Wat neemt u mee naar het ziekenhuis?
Neemt u op de dag van opname het volgende mee naar het ziekenhuis:
- alle medicijnen die u gebruikt in de originele verpakking;
- een actueel medicatieoverzicht (verkrijgbaar bij uw eigen apotheek);
- stevige schoenen die de hele voet omsluiten en een ruwe zool hebben (van belang bij onder andere fysiotherapie). Om vallen te voorkomen, raden wij u af om op slippers of sloffen te lopen als u (tijdelijk) minder mobiel bent;
- nachtkleding;
- niet te strak ondergoed;
- toiletspullen;
- een leesboek of tijdschrift;
- makkelijk zittende en rekbare kleding, bijvoorbeeld een trainingsbroek;
- uw rollator of ander hulpmiddel, als u deze voor de opname ook al gebruikt.
Wat neemt u niet mee:
- (veel) geld;
- waardevolle papieren.
5.2 Waar meldt u zich?
Meldt u zich op het afgesproken tijdstip bij de receptie nabij de hoofdingang.
5.3 Gemengd verplegen
Op de afdeling is sprake van gemengd verplegen. Dit betekent dat zowel mannen als vrouwen op één kamer worden verpleegd.
5.4 Voorbereiding op de operatie
Op de verpleegafdeling neemt de verpleegkundige uw persoonsgegevens en thuismedicatie met u door en stelt u nog een aantal vragen. Daarnaast meet zij uw bloeddruk, polsslag en temperatuur.
Ongeveer 45 minuten vóór de operatie krijgt u operatiekleding aan. De verpleegkundige markeert de zijde waaraan u geopereerd wordt. U krijgt een pijnstiller en een slaapmiddel. Vlak voor de ingreep brengt de verpleegkundige u naar de operatiekamer. U komt eerst in de ontvangstruimte van de operatiekamer. De verpleegkundige van het operatiecomplex stelt u nog eens een aantal vragen en voert controles uit. Hier krijgt u een infuusnaald in uw arm. Om infecties te voorkomen, krijgt u direct antibiotica via het infuus. Vervolgens brengt de verpleegkundige u naar de operatiekamer. Daar stapt u over op de operatietafel. De operatieassistenten sluiten u aan op bewakingsmonitoren en controleren onder andere uw bloeddruk, polsslag en zuurstofgehalte. Daarna geeft de anesthesioloog u de narcose die met u is afgesproken.
6. Na de operatie
6.1 Intensive Care Unit
Na de operatie verblijft u op de afdeling Intensive Care Unit (ICU). Op deze afdeling worden uw hartslag, ademhaling, bloeddruk en zuurstofgehalte in uw bloed continue bewaakt. U ligt daar aan de monitor. Indien nodig krijgt u extra zuurstof. Ook heeft u een slangetje (katheter) in uw blaas die uw urine afvoert. Uw contactpersoon wordt door de verpleegkundige van de Intensive Care Unit gebeld. Zij overlegt ook wanneer zij u kunnen komen bezoeken. Meestal is dat al snel na de operatie. De longarts en/of de longchirurg bespreekt de dag na de operatie het verloop van de operatie met u. U verblijft over het algemeen één tot twee dagen op de Intensive Care Unit. Daarna gaat u weer terug naar de verpleegafdeling waar u bent opgenomen.
6.2 Verpleegafdeling
Op de verpleegafdeling doen verpleegkundigen dag en nacht diverse controles. Ook controleren zij uw wond(en). Er is ook een zaalarts en een verpleegkundig specialist op de afdeling aanwezig. Zij komen bij uw langs om te informeren naar uw gezondheidstoestand.
De eerste dagen na de operatie bent u waarschijnlijk vermoeid en wellicht wat emotioneel. Uw wond kan pijnlijk zijn, u kunt spierpijn hebben en uw eetlust is misschien ook wat verminderd. Dit zijn allemaal normale verschijnselen na een operatie. De verpleegkundigen van de verpleegafdeling begeleiden en ondersteunen u bij de zorg die u nodig heeft.
Bij terugkomst op de verpleegafdeling heeft u nog een infuus, een drain, medicijnen tegen de pijn en soms extra zuurstof. Mogelijk kunt u zich de eerste dagen niet zelf verzorgen. De verpleegkundige helpt u hierbij.
Na de operatie krijgt u driemaal daags antibiotica via het infuus. Dit gebeurt zolang u de drain nog heeft. De chirurg verwijdert de drain zodra de vochtproductie en luchtlekkage dit toelaten. U mag wel met de drain uit bed.
Het advies is om na de operatie de papegaai boven uw bed niet te gebruiken met de arm aan de geopereerde kant. Dit om (te) grote kracht op uw wond te voorkomen.
Meestal worden er bij de operatie oplosbare hechtingen gebruikt voor de wonden. Deze lossen vanzelf op en hoeven dus niet verwijderd te worden. Als er bij u geen zelf-oplosbare hechtingen gebruikt zijn, kunt u deze na ongeveer 10 dagen laten verwijderen. Als u dan al thuis bent kunt u hiervoor een afspraak maken bij uw huisarts.
6.3 Pijn en pijnbestrijding
Het is normaal dat u na de operatie pijn heeft. Het hebben van pijn is niet prettig en is niet goed voor uw herstel. Pijn zal ook de mate van bewegen remmen.
De anesthesioloog schrijft pijnstilling voor die u na de operatie krijgt toegediend. U krijgt deze pijnstilling op vaste tijden. Geef bij de verpleegkundige aan of de pijnstilling voldoende is. Goede pijnstilling is ook van belang om complicaties te voorkomen. Als u pijn heeft kunt minder goed doorademen en zult u minder goed kunnen hoesten. Hierdoor kan er slijm in uw longen achter blijven. Dat kan een longontsteking veroorzaken. Neemt u daarom de pijnstilling op vaste tijdstippen in.
De verpleegkundige vraagt u regelmatig om een score te geven voor uw pijn. Deze loopt van 0 (= geen pijn) tot 10 (= ergst denkbare pijn). Zo nodig krijgt u extra pijnstilling.
Na de operatie kunt u op verschillende manier pijnstilling toegediend krijgen:
- via het infuus.
- via een epiduraal katheter: voor de operatie brengt de anesthesioloog een slangetje (katheter) in via een ruggenprik. Dit slangetje wordt tussen twee wervels geplaatst. Door deze katheter krijgt u gedurende een aantal dagen continue pijnstilling toegediend. Als de epiduraal katheter verwijderd wordt, krijgt u ander pijnstilling. Bij verwijdering van de epiduraal katheter wordt ook de blaaskatheter verwijderd.
- via een PCA-pomp: voor de operatie krijgt u een infuus. Via een spuitpomp aan het infuus krijgt u pijnstilling toegediend. U krijgt na de operatie zelf de toedieningsknop in uw hand. U kunt dan zelf uw pijnstilling toedienen wanneer u dat nodig heeft. Wacht niet te lang, maar gebruik de pijnstilling tijdig. De spuitpomp wordt zo ingesteld dat u nooit te veel pijnstilling kunt krijgen.
6.4 Effecten van de narcose
Het is mogelijk dat u door de narcose last van bijwerkingen krijgt. Na de narcose kunt u nog een poosje slaperig zijn, misselijk zijn of overgeven. Het kan ook voorkomen dat u spierpijn heeft en zich nog langere tijd niet fit voelt. Door de beademing tijdens de operatie kunt last van uw keel krijgen. Dat komt door de beademingspijp die in uw keel heeft gezeten.
6.5 Trombose voorkomen
Om trombose te voorkomen, krijgt u dagelijks een injectie met een antistollingsmiddel. Deze injectie krijgt u net zolang totdat u weer mobiel bent. Als u voor de operatie antistollingsmedicatie gebruikte, dan bent u hier voor de operatie mogelijk mee gestopt. De longarts en longchirurg bepalen wanneer u weer met die medicatie mag starten.
6.6 Fysiotherapie
Voor uw herstel is het van belang om zo snel mogelijk na de operatie weer te gaan bewegen. De fysiotherapeut in het ziekenhuis begeleidt u hierbij vanaf de dag van de operatie tot aan ontslag. Het is van belang dat uw arm, schouder en ribben aan de geopereerde zijde goed beweeglijk blijven. De fysiotherapeut ondersteunt u en geeft u adviezen en/of oefeningen om uw geopereerde zijde soepel en in beweging te houden.
Ook geeft de fysiotherapeut u adviezen hoe u thuis uw inspanningsvermogen kunt opbouwen. Hij bespreekt ook of het nodig is dat u fysiotherapie gaat vervolgen bij een fysiotherapiepraktijk als u weer thuis bent.
6.7 Uitslag weefselonderzoek
Het weggenomen longweefsel wordt door de patholoog onderzocht onder de microscoop. Hij bekijkt ook de randen van het weefsel. Hij onderzoekt dit weefsel bijvoorbeeld op de aanwezigheid van kankercellen. Het duurt ongeveer zeven tot tien werkdagen voordat de uitslag van dit onderzoek bekend is. Zodra de uitslag binnen is, bespreekt de longarts deze met u. Mocht u nog in het ziekenhuis liggen, dan krijgt u de uitslag in het ziekenhuis. Als u al thuis bent, dan krijgt u de uitslag op de polikliniek. Bij ontslag wordt hiervoor een afspraak gemaakt. Aan de hand van de uitslag bepaalt de longarts of er vervolgbehandelingen nodig zijn. Dit wordt dan met u besproken.
7. Weer naar huis
De longchirurg en de longarts bepalen samen wanneer u weer naar huis mag.
7.1 Leefregels na de operatie
Voor een optimaal herstel na de operatie is het erg belangrijk dat u zich aan bepaalde leefregels houdt.
Dagelijks lichamelijke inspanning is essentieel. Om uw herstel te versnellen, moet u die inspanning dagelijks iets vergroten. Doe dit wel geleidelijk aan. Een beetje moe worden is niet erg, maar overdrijf niet.
De eerste weken na de operatie kunt u niet sporten, werken of zwaar huishoudelijk werk verrichten. Tijdens de controleafspraak op de polikliniek kunt u met de longarts bespreken wanneer u bijvoorbeeld weer kunt gaan werken.
De eerste zes weken na de operatie mag u niet vliegen of duiken.
7.2 Telefonisch nazorggesprek
Wanneer u naar huis gaat krijgt u een belafspraak mee. Ongeveer twee tot vijf dagen nadat u weer thuis bent, wordt u door een verpleegkundige gebeld. De verpleegkundige informeert hoe het thuis gaat, hoe het gaat met de pijn en de wond. Als u zelf vragen heeft, kunt u die ook aan de verpleegkundige stellen.
7.3 Contact opnemen bij complicaties
Neem bij problemen of vragen na uw opname contact op met uw huisarts. Uw huisarts is op de hoogte van uw situatie. Indien nodig overlegt de huisarts met de specialist in het ziekenhuis. Buiten kantoortijden en in het weekend kunt u de huisartsenpost bellen.
Neem in ieder geval contact op met uw huisarts bij de volgende klachten:
- Bij koorts (een temperatuur van 38.5 °C graden Celsius of hoger gemeten via de anus of met een oorthermometer).
- Als de wond(en) rood, pijnlijk en dik wordt of als er vocht uit komt.
- Bij verergering of verandering van wondpijn.
- Bij kortademigheid. Bij vertrek uit het ziekenhuis kan het zijn dat u enige kortademigheid voelt, soms al na een beetje inspanning. Meestal vermindert dit vrij snel. Als de kortademigheid toeneemt, moet u contact opnemen.
- Bij toenemende hoest en het ophoesten van geel of groen slijm, zeker als u daarbij ook koorts krijgt.
8. Herstel na de operatie
Wat u wel en niet kunt na de operatie is afhankelijk van de kwaliteit van uw longen voor de operatie en de hoeveelheid longweefsel dat is weggehaald tijdens de operatie. Het missen van een deel van de longen kan betekenen dat u minder lichamelijke inspanning aan kunt dan voorheen. Ook kan het zijn dat uw ademhaling wat moeizamer gaat tijdens bepaalde weersomstandigheden zoals vochtig weer, felle kou of veel wind. De longarts bespreekt deze mogelijke gevolgen van de operatie met u.
Na de operatie kan het zijn dat u wat moeite heeft met lezen, wat vergeetachtig bent, zich slap voelt en/of vermoeid bent. Dit zijn normale verschijnselen van een longoperatie. Deze klachten verdwijnen vanzelf als u uw dagelijkse bezigheden langzaamaan weer oppakt.
Als er een deel van de long is verwijderd, ontstaat er een ruimte in de borstkas. Deze ruimte vult zich vanzelf op met de overgebleven long, eventueel met wat vocht. Aan de kant waar longweefsel is weggehaald, kan de borstkas kleiner worden.
9. Interessante websites
- www.slingeland.nl
De website van het Slingeland Ziekenhuis.
- https://longkanker.slingeland.nl
Op dit kenniscentrum van het Slingeland Ziekenhuis vindt u informatie over onder meer onderzoeken, behandelmogelijkheden en erfelijkheid bij longkanker.
- www.kanker.nl
Een initiatief van KWF Kankerbestrijding, patiëntenbeweging Levenmetkanker en IKNL (kenniscentrum voor zorgverleners in de oncologie). Op deze website vindt u betrouwbare informatie, ervaringskennis en het ondersteunings-aanbod rond kanker op één plek.
- www.ziekenhuis.nl
Hier vindt u informatie over diverse onderzoeken en behandelingen. Zo ook over een longoperatie.
10. Uw mening telt!
Het is voor ons belangrijk hoe u onze zorgverlening heeft ervaren. Op deze manier kunnen wij de kwaliteit blijven verbeteren. Wij horen graag waar u tevreden en/of ontevreden over bent. U kunt uw reactie kenbaar maken op het suggestieformulier ‘Bent u tevreden? Kan het beter? Het suggestieformulier is verkrijgbaar op alle verpleegafdelingen en poliklinieken.
Ook vragen wij patiënten een vragenlijst in te vullen. Dit kan digitaal of op papier. De digitale vragenlijst krijgt u toegestuurd op uw e-mailadres (als u hier toestemming voor geeft). De papieren vragenlijst kunt u een dag voordat u naar huis gaat invullen op de verpleegafdeling en daar afgeven of thuis invullen en kosteloos terugsturen naar het Slingeland Ziekenhuis.
Wanneer u een klacht heeft, kunt u de folder ‘Een klacht, wat zijn de mogelijkheden’ raadplegen. Deze folder is verkrijgbaar op alle verpleegafdelingen en poliklinieken. Op onze website
www.slingeland.nl kunt u de folder ook downloaden.
11. Hoe gaan we om met uw vertrouwelijke gegevens
Zodra u zich meldt in het ziekenhuis, leggen wij persoonlijke gegevens over u vast. Die gegevens zijn geheim. Alleen de arts die u behandelt, de zorgverleners die bij uw behandeling betrokken zijn en uzelf mogen uw gegevens inzien. Het ziekenhuis is verplicht om de kwaliteit van zorg te bewaken en verbeteren. Daarom kan het nodig zijn om gegevens te verstrekken aan personen binnen of buiten het ziekenhuis. Het verstrekken van gegevens is aan wettelijke regels gebonden ( zie het ‘Privacyreglement Patiënten’, vraag ernaar bij uw zorgverlener).
Wanneer zorgverleners van verschillende zorginstanties samenwerken bij uw behandeling, noemt men dit ketenzorg. Als het voor een goede behandeling of verzorging noodzakelijk is dat de zorgverleners uit de keten toegang hebben tot uw patiëntengegevens, dan is dit toegestaan. Dit is echter alleen toegestaan als u van tevoren duidelijk bent geïnformeerd over welke hulpverleners van welke zorginstanties deel uitmaken van deze keten en u hier geen bezwaar tegen heeft.
Daarnaast kunnen uw huisarts , de huisartsenpost en uw apotheker een samenvatting van uw medische gegevens inzien bij spoedeisende zorg buiten praktijkuren. Meer informatie kunt u lezen in de folder ‘Uw rechten en plichten als patiënt’. Deze folder kunt u raadplegen op
www.slingeland.nl.













